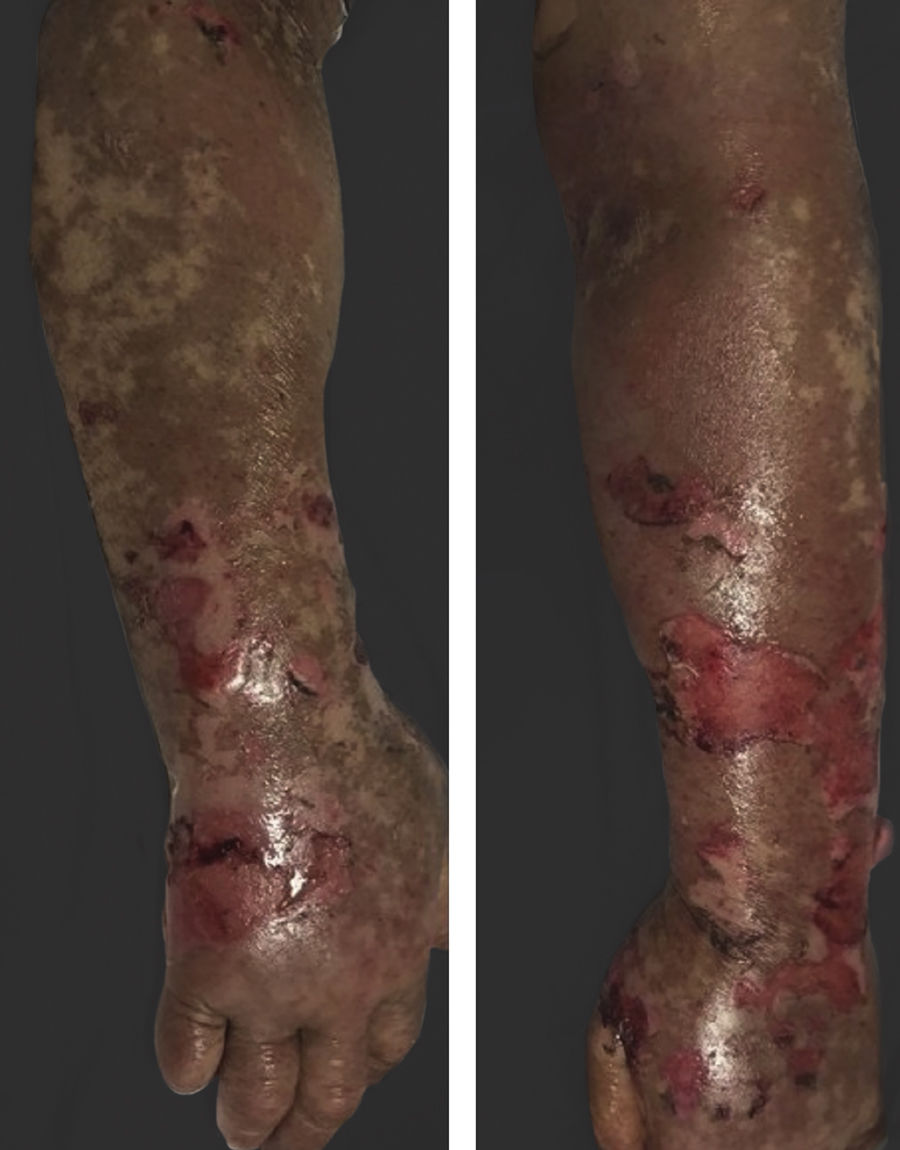
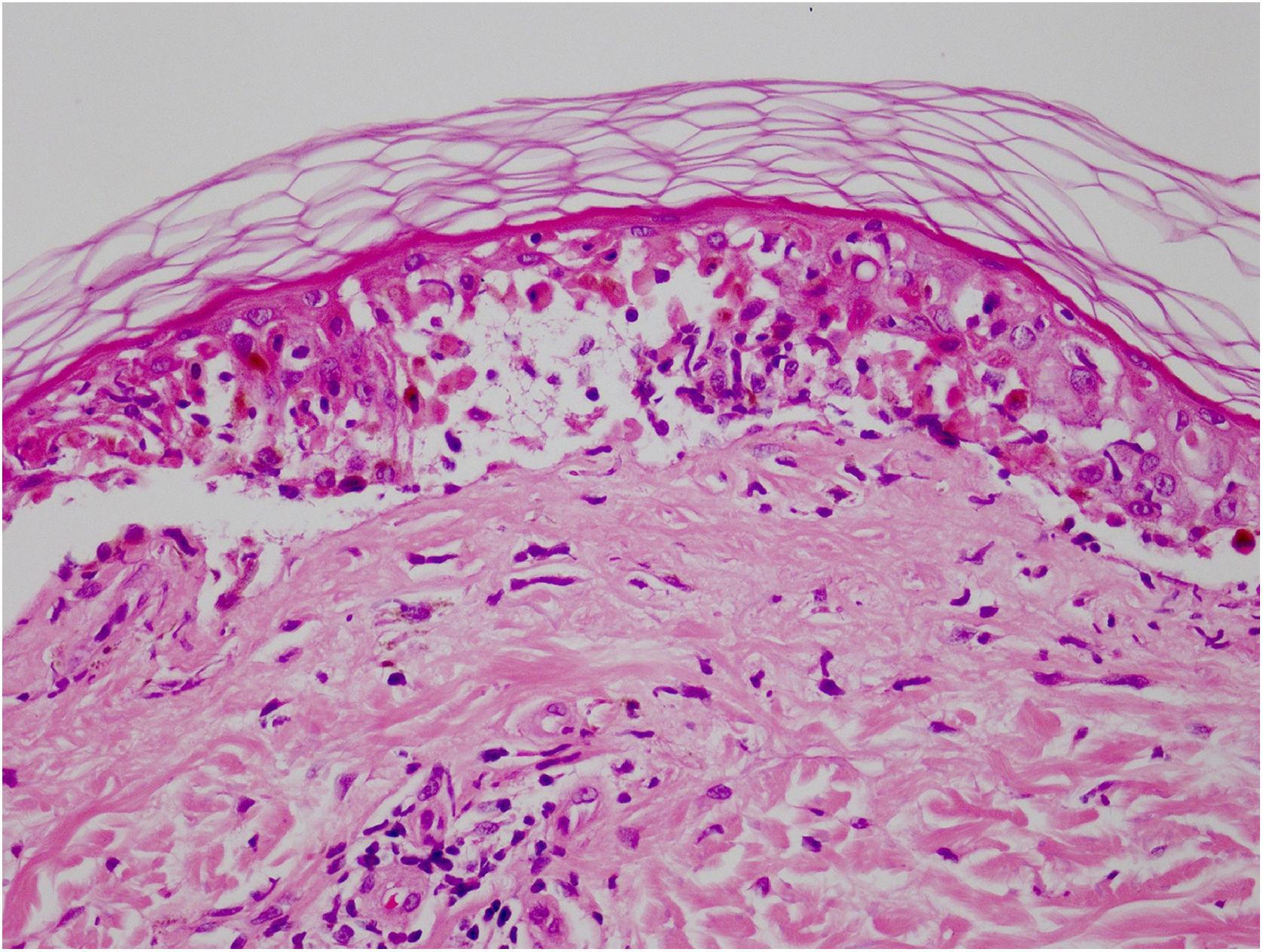
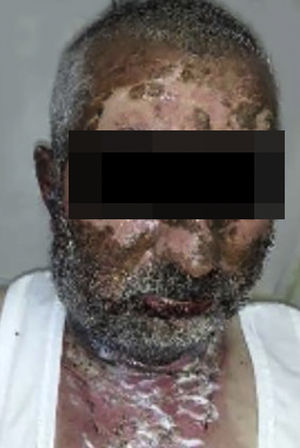
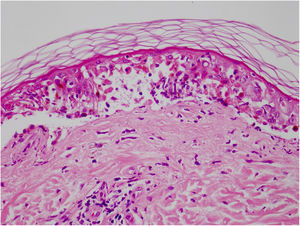
O vandetanibe é inibidor da tirosina quinase aprovado para o tratamento do carcinoma medular da tireoide (CMT). Assim como outros inibidores da tirosina quinase, o vandetanibe causa vários efeitos colaterais cutâneos, como erupção acneiforme, erupção cutânea e fotossensibilidade.1 O presente caso clínico descreve um paciente que desenvolveu uma reação fototóxica ao vandetanibe, que evoluiu para necrólise epidérmica tóxica (NET) e foi controlado com imunoglobulina intravenosa (IVIg). Homem de 43 anos foi internado com erupção eritematosa que se desenvolveu ao longo de três dias. No exame físico, ele apresentava erupção eritematosa vesiculobolhosa bem demarcada nas áreas da pele expostas ao sol, incluindo face, pescoço e mãos. O paciente era portador de CMT, e fez uso de vandetanibe oral (300mg/dia) por 15 dias. Ele negou tomar qualquer medicamento, exceto vandetanibe. Poucas horas antes do desenvolvimento da erupção, ele havia sido exposto à luz solar por um longo tempo sem proteção. Fototeste e biópsia não foram realizados no início. Como a distribuição da erupção era estritamente restrita às áreas expostas ao sol e o vandetanibe foi o único medicamento, essa condição foi considerada “reação fototóxica induzida por vandetanibe”. O tratamento com o medicamento foi interrompido. Foi administrada prednisolona oral 1mg/kg/dia. Em poucos dias, as lesões progrediram para as extremidades proximais, dorso e tórax, com comprometimento de 30% da superfície corporal (figs. 1 e 2). Erosões da mucosa oral e conjuntivite foram observadas. O exame laboratorial revelou elevada velocidade de hemossedimentação (65mm/h) e taxa de leucócitos (13.800mm3). O sinal de Nikolsky foi positivo. Ao exame microscópico, observou‐se necrose epidérmica, apoptose difusa de queratinócitos na camada basal e separação subepidérmica. Em razão da presença de queratinócitos apoptóticos e de uma dermatite de interface com clivagem subepidérmica, o presente caso foi considerado como reação fototóxica, levando à NET com necrose epidérmica de espessura quase total (fig. 3). O paciente foi tratado com fluidos intravenosos, prednisolona 1,5mg/kg/dia, antibiótico profilático e compressas úmidas. Durante o seguimento, IVIg foi iniciada na dose de 3g/kg. Em poucas semanas, com melhora da erupção cutânea e estabilização hemodinâmica, a dose de prednisolona foi diminuída gradativamente e o paciente recebeu alta. As reações cutâneas são um dos eventos adversos mais prevalentes relatados com a terapia com vandetanibe.1 A exposição ao sol já foi descrita como um fator desencadeante comum de reações cutâneas com esse medicamento. Na literatura, há poucos casos de reações de fotossensibilidade induzidas por vandetanibe, incluindo fototoxicidade, reações fotoalérgicas, pigmentação e síndrome de Stevens‐Johnson (SSJ).2–5 No presente caso, foi observada reação de fotossensibilidade cutânea. Embora o paciente não tenha sido submetido a fototeste, no início a distribuição simétrica das lesões, localizadas apenas nas áreas expostas ao sol, surgindo imediatamente após a exposição solar, levou ao diagnóstico de reação fototóxica. Entretanto, em alguns dias as lesões progrediram para áreas protegidas do sol, com o desenvolvimento de lesões bolhosas generalizadas. O presente caso mostra o início como uma reação fototóxica induzida por vandetanibe que evoluiu para uma condição potencialmente fatal, a NET, controlada apenas com IVIg. O vandetanibe pode causar vários efeitos colaterais cutâneos, desde erupção leve e autolimitada até reações graves, a maioria relacionada à fotossensibilidade. Por esse motivo, os pacientes devem ser informados sobre fotoproteção.
Nenhum.
Contribuição dos autoresBusra Demirbag Gul: Obtenção dos dados; contribuiu com os dados ou ferramentas de análise; redação do manuscrito.
Nilgun Senturk: Obtenção dos dados; contribuiu com os dados ou ferramentas de análise; redação do manuscrito.
Deniz Baycelebi: Obtenção dos dados; redação do manuscrito.
Levent Yildiz: Obtenção dos dados; redação do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Gul BD, Senturk N, Baycelebi D, Yildiz L. Vandetanib induced phototoxic reaction progressed to toxic epidermal necrolysis. An Bras Dermatol. 2022;97:127–8.
Trabalho realizado na Clínica de Dermatologia, Ondokuz Mayıs University, Samsun city, Turquia.