A hidradenite supurativa é uma doença inflamatória crônica da pele que atinge 1% da população, é mais comum em mulheres jovens, obesas e tabagistas e atinge principalmente axilas e virilhas, com formação de pústulas, nódulos, abscessos, cicatrizes e fístulas. Recentemente tem sido relatada sua associação com outras doenças autoinflamatórias, como psoríase, artrite psoriásica, pioderma gangrenoso, artrite piogênica e retocolite ulcerativa. Essas formas associadas costumam ser resistentes ao tratamento padrão, tem os imunobiológicos como terapia promissora. Relata‐se o caso de uma forma rara de associação, com apenas um caso até então descrito na literatura: artrite psoriásica, pioderma gangrenoso, acne e hidradenite supurativa.
A hidradenite supurativa é uma doença inflamatória crônica da pele com fisiopatologia baseada na oclusão folicular da unidade pilossebácea e na resposta imune inata desregulada.1,2
A hidradenite supurativa e a acne podem ser componentes essenciais das síndromes autoinflamatórias, as quais estão descritas: pioderma gangrenoso, acne e artrite piogênica (PAPA), pioderma gangrenoso, acne e hidradenite supurativa (PASH), pioderma gangrenoso, acne, artrite piogênica e hidradenite supurativa (PAPASH) e pioderma gangrenoso, acne e espondiloartrite (PASS). Recentemente foi adicionada ao espectro a síndrome composta de artrite psoriásica, pioderma gangrenoso, acne e hidradenite supurativa (PsAPASH) e pioderma gangrenoso, acne e colite ulcerativa (PAC).3
As síndromes autoinflamatórias são definidas por um sistema imune inato aberrante e ausência de autoanticorpos circulantes e células‐T autorreativas e acredita‐se que os episódios recorrentes de inflamação neutrofílica sejam mediados pela interleucina 1.4 Os sintomas costumam ser graves e podem não responder aos tratamentos‐padrão e assim apresentar consequências físicas e psicológicas devastadoras para os pacientes afetados.5
Relato de casoPaciente do sexo feminino, 22 anos, refere surgimento de lesões dolorosas em axilas havia 3 anos com posterior disseminação para virilha e seios. Havia um ano surgiram lesões de acne, além de úlceras em membros inferiores, e havia 3 meses apareceram lesões escamosas em couro cabeludo, foi encaminhada ao nosso serviço de dermatologia do HULW. Referia ainda dores articulares em mãos, punhos, joelhos e coluna lombar com rigidez matinal de 30 minutos.
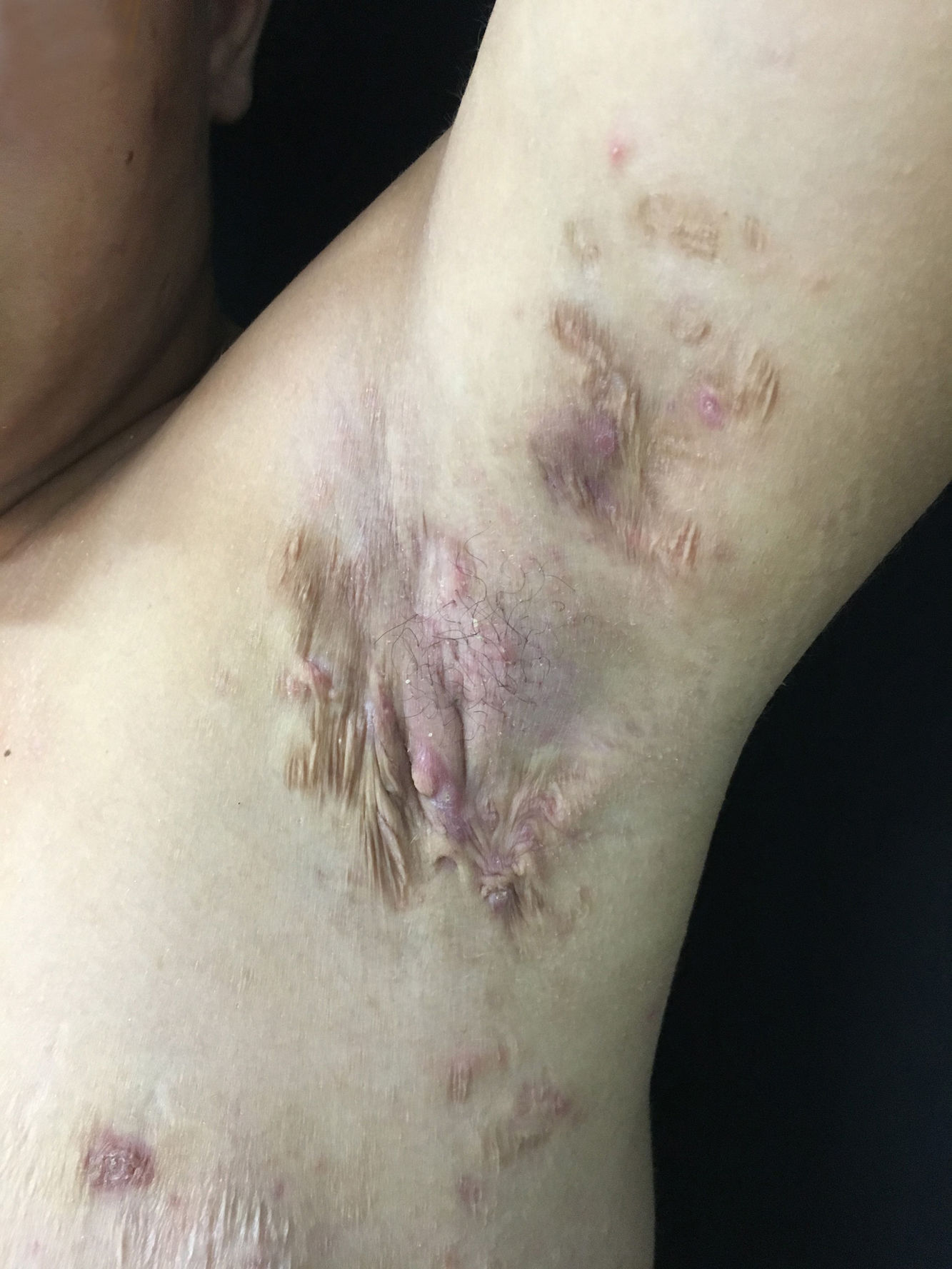
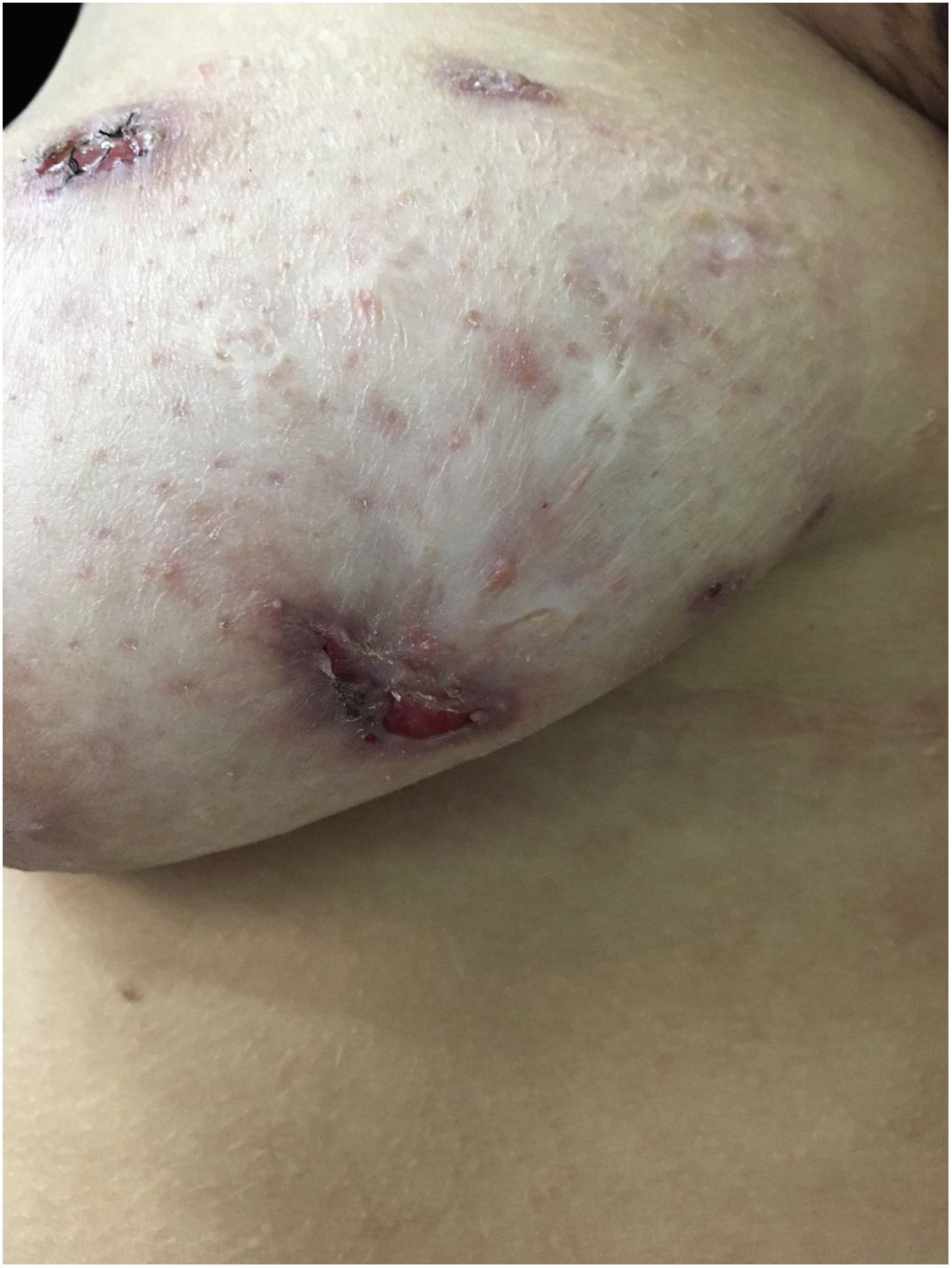
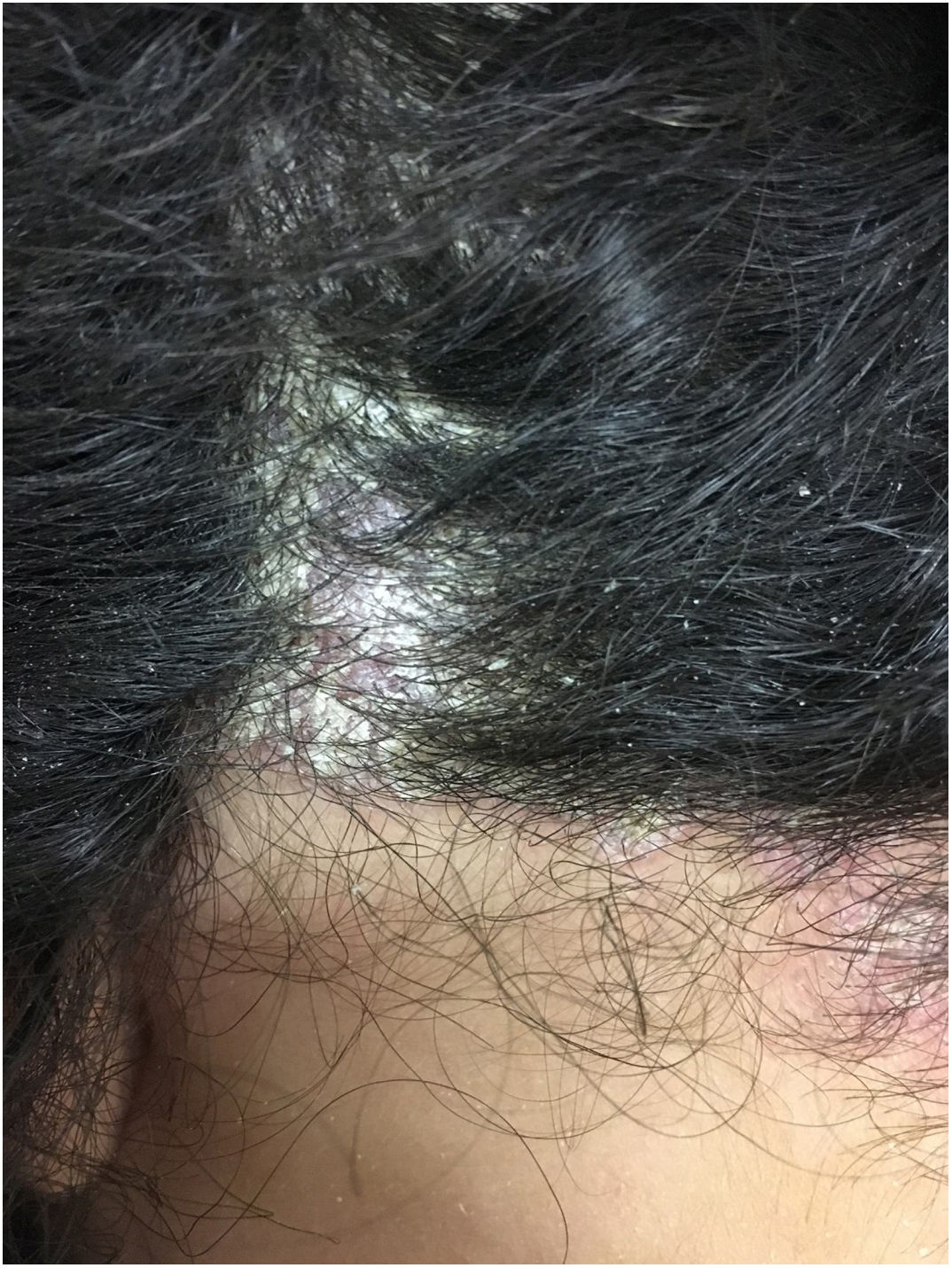
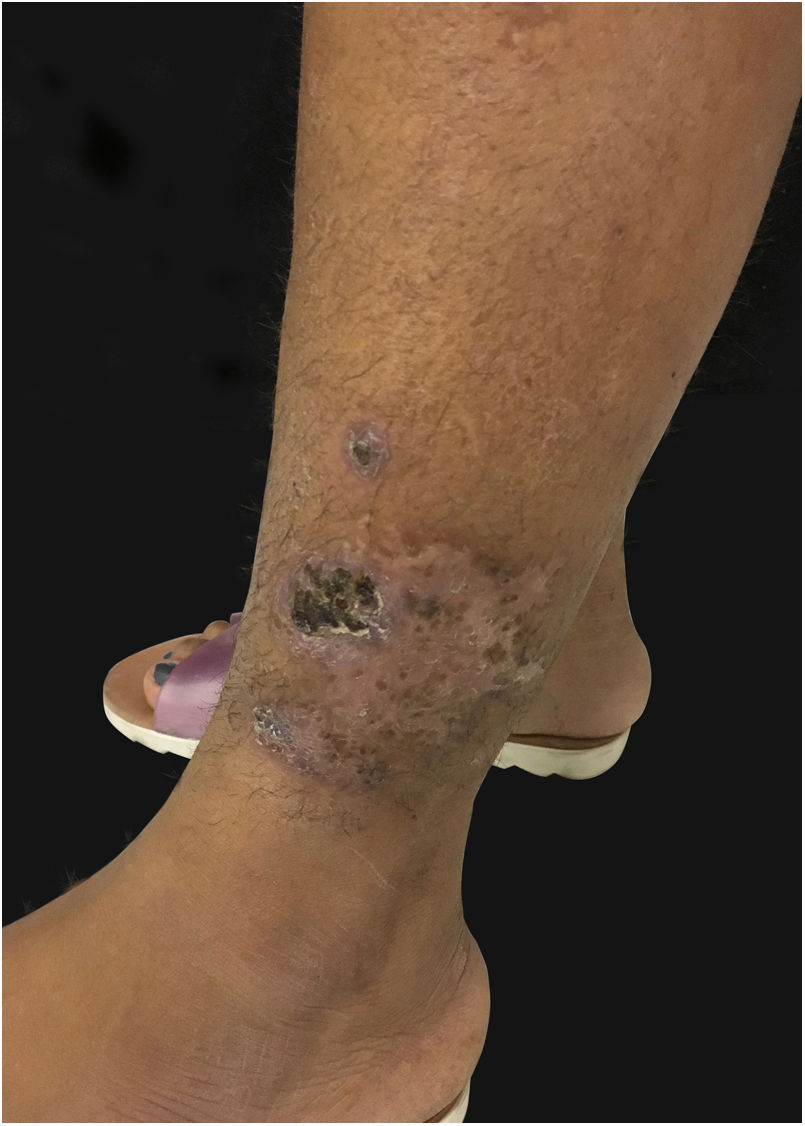
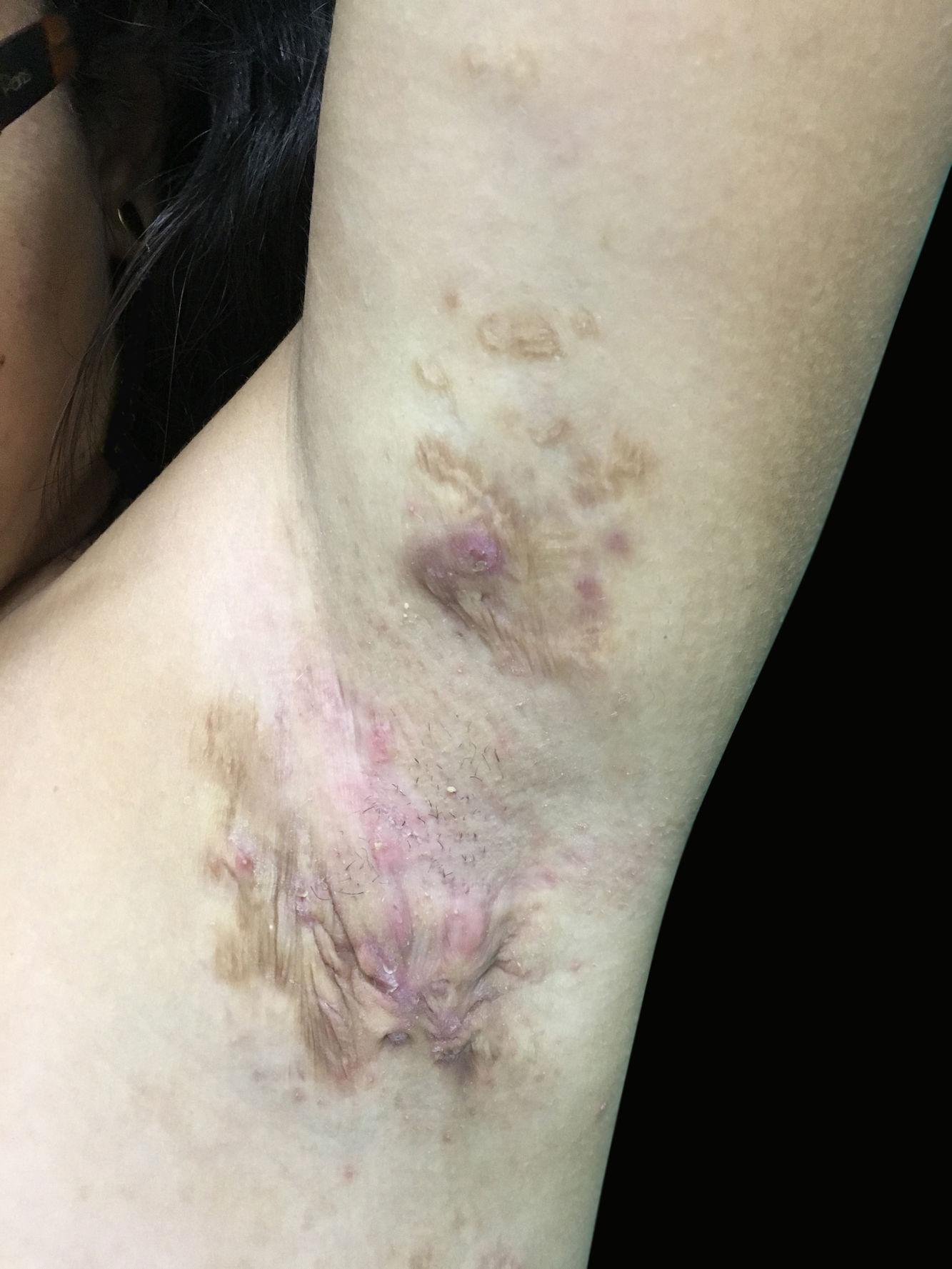
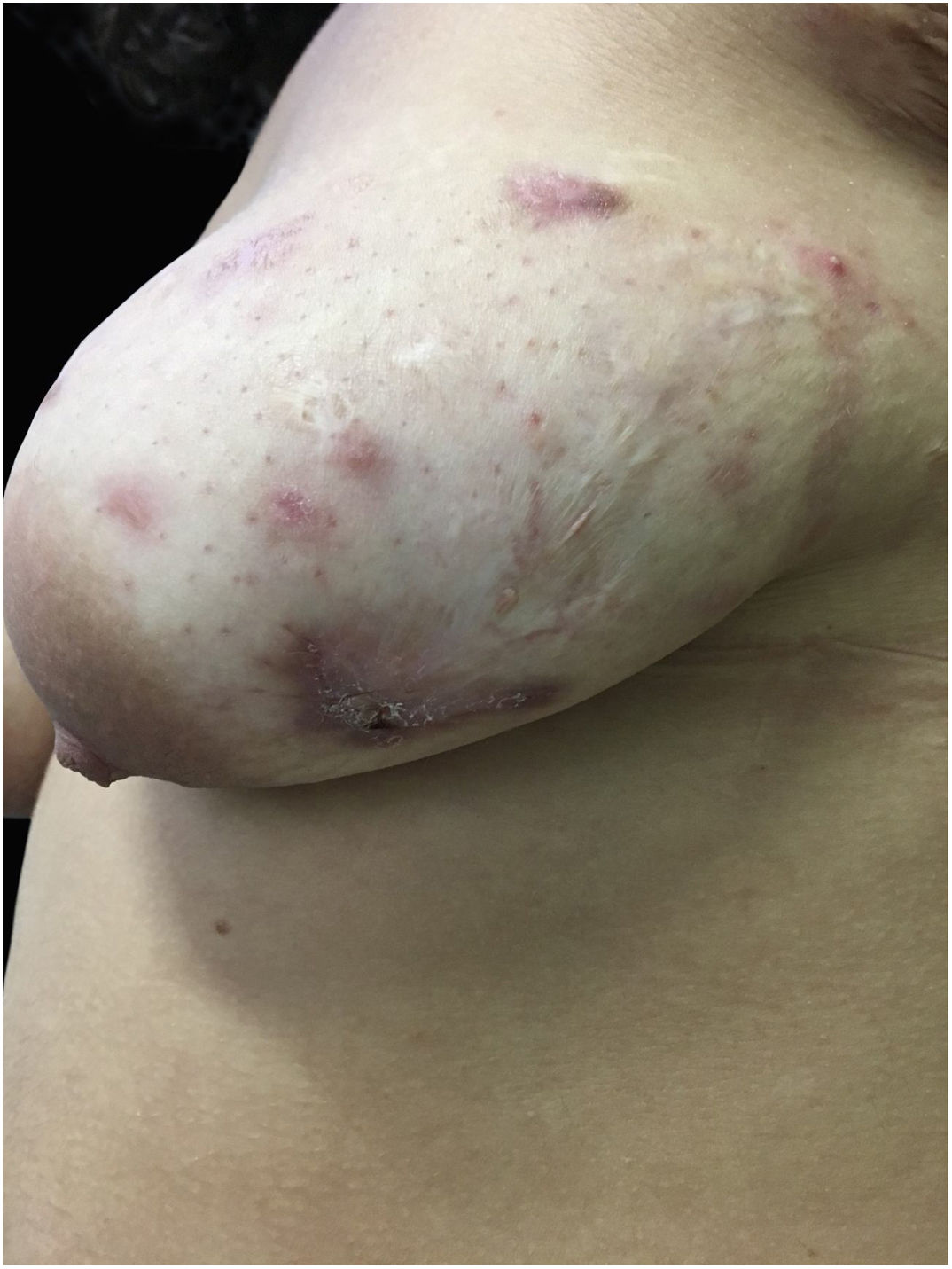
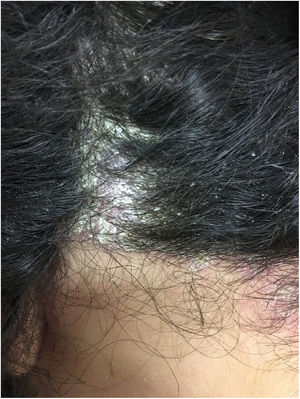
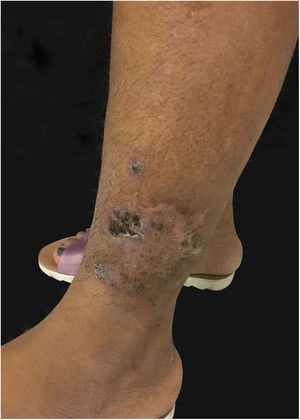
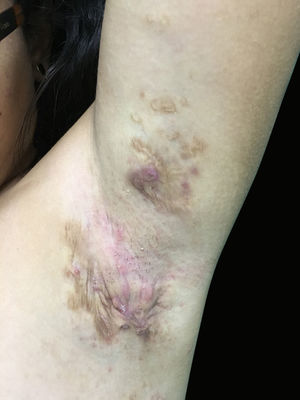
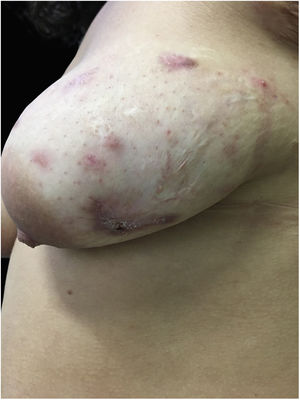
Ao exame apresentava acne Grau 2 em face; abscessos, fístulas e fibrose em axilas e virilhas compatíveis com hidradenite supurativa Grau III de Hurley; placas eritematoescamosas em couro cabeludo sugestivas de psoríase e pseudotinha amiantácea; e nódulos e úlceras dolorosas purulentas de bordas violáceas, salientes e subminadas em mama esquerda sugestivas de pioderma gangrenoso (figs. 1‐4).
A paciente foi medicada com solução capilar de ácido salicílico e dipropionato de betametasona e xampu antisseborreico, além de clindamicina 300 mg a cada oito horas e metformina 500 mg duas vezes ao dia.
O exame anátomo‐patológico de biopsia do couro cabeludo revelou epiderme com acantose psoriasiforme, paraceratose, hipogranulose e microabscessos intracórneos, derme com infiltrado inflamatório linfo‐histiocitário perivascular, compatível com psoríase. Já do fragmento da mama esquerda mostrou úlcera cutânea com denso e difuso infiltrado inflamatório misto, com focos abscedidos, áreas focais de necrose e frequente leucocitoclasia.
Apresentou exames laboratoriais, dentre eles FAN não reagente, VHS 54, fator reumatoide negativo, sorologias para hepatite B e C negativas, PPD 0 mm, radiografia de tórax sem alterações. Pelos critérios de CASPAR, apresentava diagnóstico de artrite psoriásica (artrite periférica, psoríase atual e fator reumatoide negativo) e foi encaminhada ao setor de reumatologia do serviço para acompanhamento interdisciplinar.
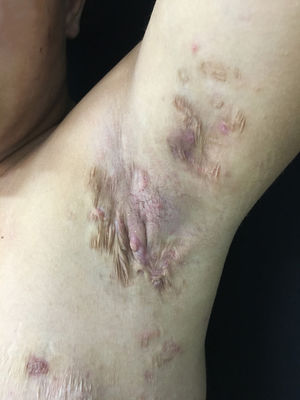
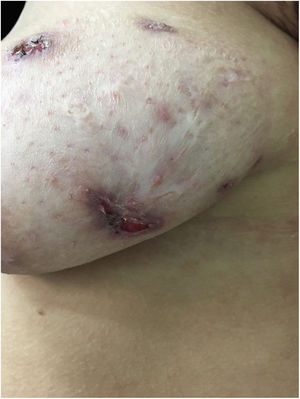
A paciente não respondeu ao tratamento inicial e então iniciou uso de adalimumabe em esquema para hidradenite supurativa e apresentou melhoria importante do quadro na consulta após 2 meses (figs. 5 e 6), comprovada pela diminuição da pontuação do escore de Sartorius (nas axilas, prévio: 55, após 2 meses: 49).
O esquema foi feito com 4 seringas, via subcutânea, de adalimumabe (40 mg) na semana 0 e 2 seringas na semana 2 (fase de indução), seguidos de uma seringa a cada 7 dias (fase de manutenção). A paciente segue em acompanhamento regular trimestral no nosso serviço.
DiscussãoA hidradenite supurativa é doença inflamatória crônica da pele, clinicamente definida por nódulos e abscessos dolorosos recorrentes que levam à formação de fístulas, nódulos e cicatrizes. Ocorre em 1% da população, é mais frequente em mulheres e tende á resolução na menopausa.6
Lesões localmente recorrentes podem ser excisadas ou tratadas com laser. As lesões disseminadas, no entanto, podem ser tratadas com cirurgia radical, antibióticos tópicos ou sistêmicos (tetraciclina ou clindamicina com rifampicina), retinoides orais, dapsona e agentes biológicos (adalimumabe e infliximabe). Manejo da dor, perda de peso, abstinência do tabaco e tratamento de superinfecções também são recomendações importantes para todos os pacientes.7
A hidradenite supurativa associada às síndromes autoinflamatórias é frequentemente grave (Hurley II, III) e não responde a muitos dos tratamentos habituais.8
Devido à provável patogênese comum que envolve a inflamação induzida pela IL‐1, experiências coletivas até o momento indicam que as terapias direcionadas a IL‐1 e TNF representam a solução de tratamento mais bem‐sucedida a fim de obter remissão prolongada. Os agentes bloqueadores do TNF, adalimumabe e infliximabe obtiveram bom controle das lesões de hidradenite supurativa e, dessa forma, reforçam o papel de uma resposta imune inata desregulada na patogênese da doença.3
A síndrome autoinflamatória composta pela associação de artrite psoriásica, pioderma gangrenoso, acne e hidradenite supurativa (PsAPASH) foi descrita em 2015 e não havia até então outra descrição semelhante na literatura.7 Assim como no caso descrito, nossa paciente foi tratada com adalimumabe e apresenta‐se em remissão da doença.
Ainda não foi identificada mutação genética associada à PsAPASH, mas as outras síndromes estão associadas à mutação genética na região codificadora de PSTPIP1, bem como ao aumento de repetições de CCTG na região promotora de PSTPIP1, o que leva à sua desregulação e predisposição à inflamação neutrofílica cutânea.9
Assim, é muito importante que os dermatologistas conheçam a hidradenite supurativa sindrômica autoinflamatória, inclusive lesões típicas de pioderma gangrenoso, hidradenite supurativa, psoríase e acne, e achados laboratoriais sugestivos de inflamação sistêmica para estabelecer prevalência da entidade clínica e tratamento precoce.7
Suporte financeiroNenhum
Contribuição dos autoresRaissa de Lima Gadelha: Análise estatística; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Renata da Silveira Rodrigues Paiva: Aprovação da versão final do manuscrito; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Esther Bastos Palitot: Aprovação da versão final do manuscrito; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Joanne Elizabeth Ferraz da Costa: Aprovação da versão final do manuscrito; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Conflitos de interesseNenhum.
Como citar este artigo: Gadelha RL, Paiva RSR, Palitot EB, Costa JEF. PsAPASH: a rare and recent autoinflammatory syndrome associated with hidradenitis suppurativa. An Bras Dermatol. 2020;95:203–6.
Trabalho realizado no Hospital Universitário Lauro Wanderley, Universidade Federal da Paraíba, João Pessoa, PB, Brasil.