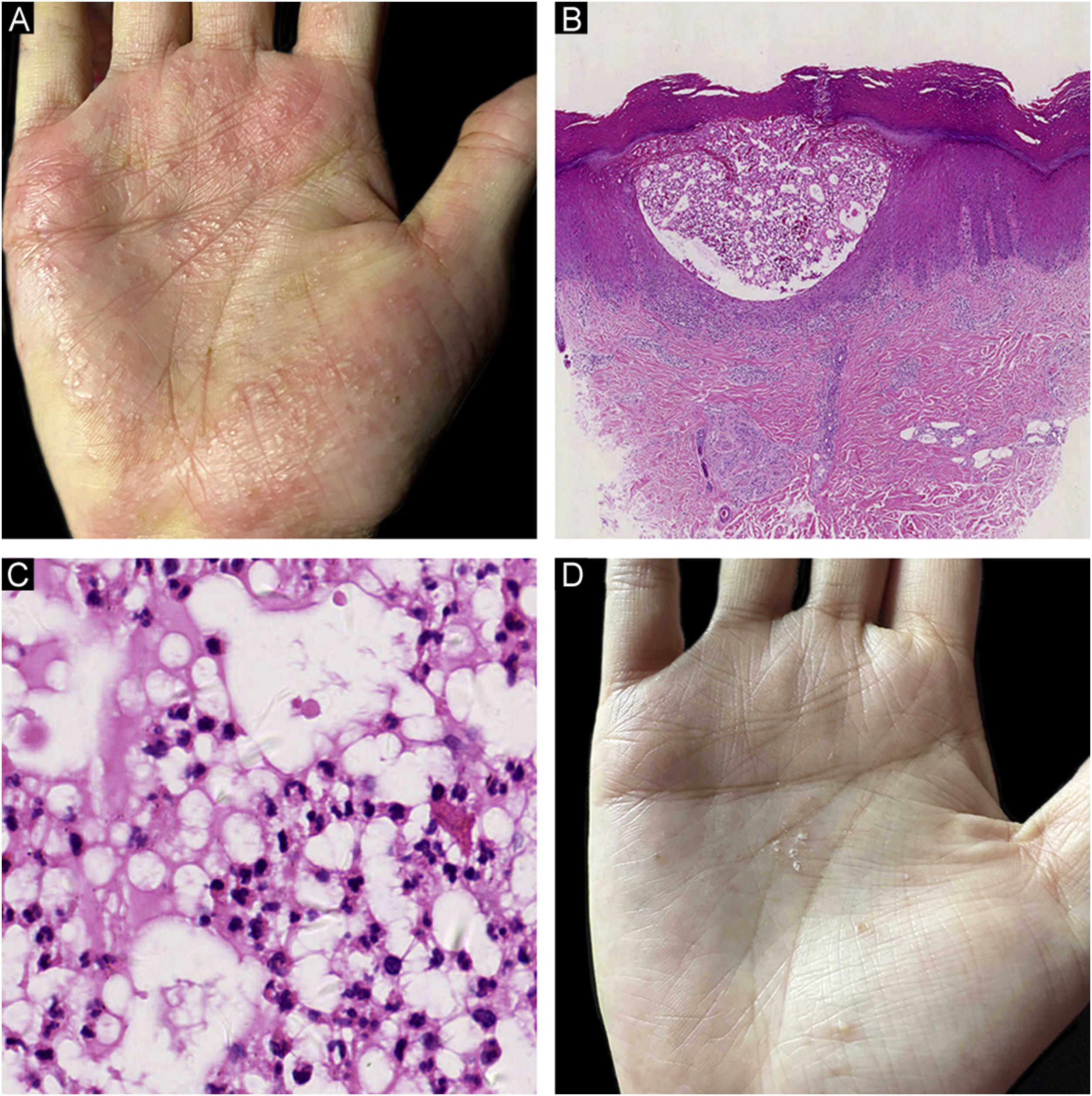
Paciente do sexo feminino, 35 anos, apresentava múltiplas pústulas recorrentes afetando regiões palmares e plantares havia mais de um ano (fig. 1A). Não havia queixa de acne, placas ceratóticas ou manifestações osteoarticulares. A histopatologia de biopsia de pele retirada da palma da mão mostrou coleção de neutrófilos na epiderme espongiótica (fig. 1B‐C). Portanto, foi feito o diagnóstico de pustulose palmoplantar (PPP). Como ela não tolerava os efeitos colaterais dos medicamentos sistêmicos convencionais, secuquinumabe foi escolhido como terapia alternativa. As lesões pustulosas nas regiões palmo‐plantares quase cicatrizaram após três meses de tratamento (secuquinumabe 300mg por semana durante cinco semanas, seguido de secuquinumabe 300mg por mês, fig. 1D). Entretanto, lesões eruptivas dolorosas apareceram na parte inferior das pernas após seis doses de secuquinumabe. As lesões ulceraram e aumentaram rapidamente após a sétima dose do medicamento. Febre ou outros sintomas sistêmicos estavam ausentes. A paciente tinha história de cardiopatia reumática com função cardíaca normal havia dez anos, controlada com 4mg de metilprednisolona todos os dias. Não havia história de doença inflamatória intestinal.
Achados clínicos e histológicos da pustulose palmoplantar (PPP). (A) Múltiplas pústulas e pústulas‐vesículas com eritemas mal circunscritos na palma da mão direita antes do tratamento com secuquinumabe; (B) Coleção de neutrófilos dentro da epiderme espongiforme em visão de menor aumento do PPP (Hematoxilina & eosina, 20×); (C) Coleção de neutrófilos em maior aumento de PPP (Hematoxilina & eosina, 200×); (D) Pústulas dispersas com descamação focal após tratamento com secuquinumabe.
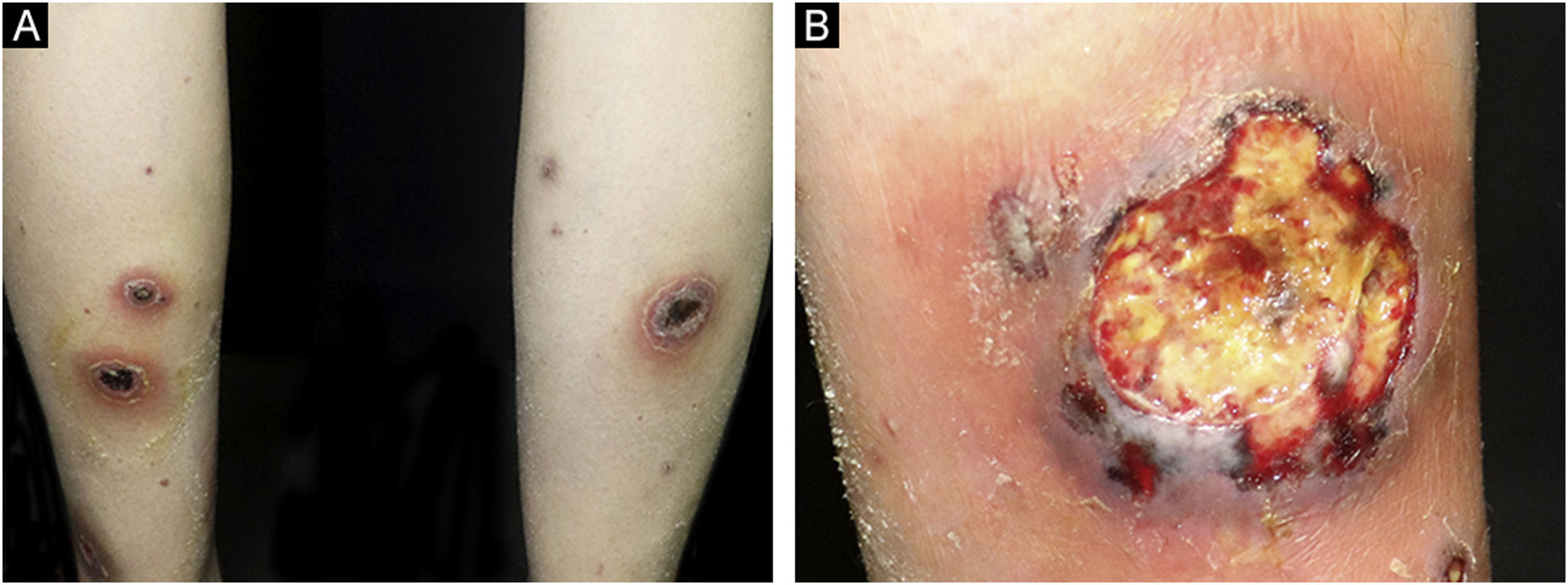
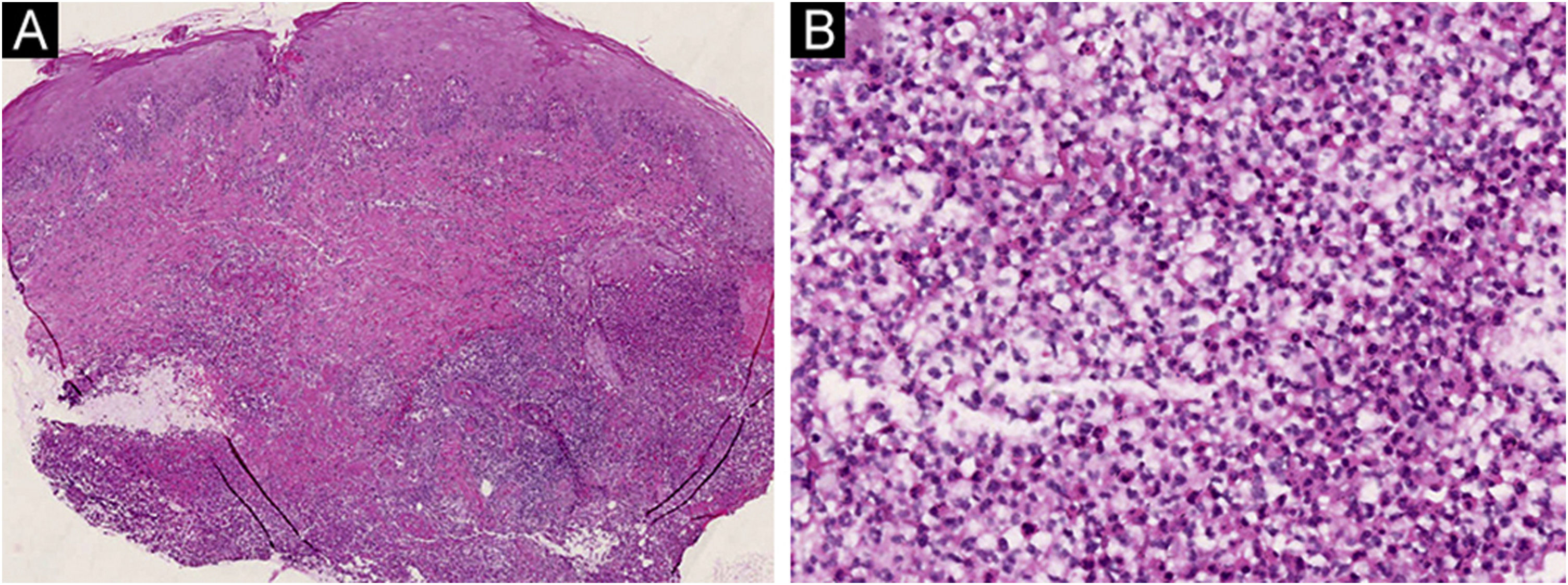
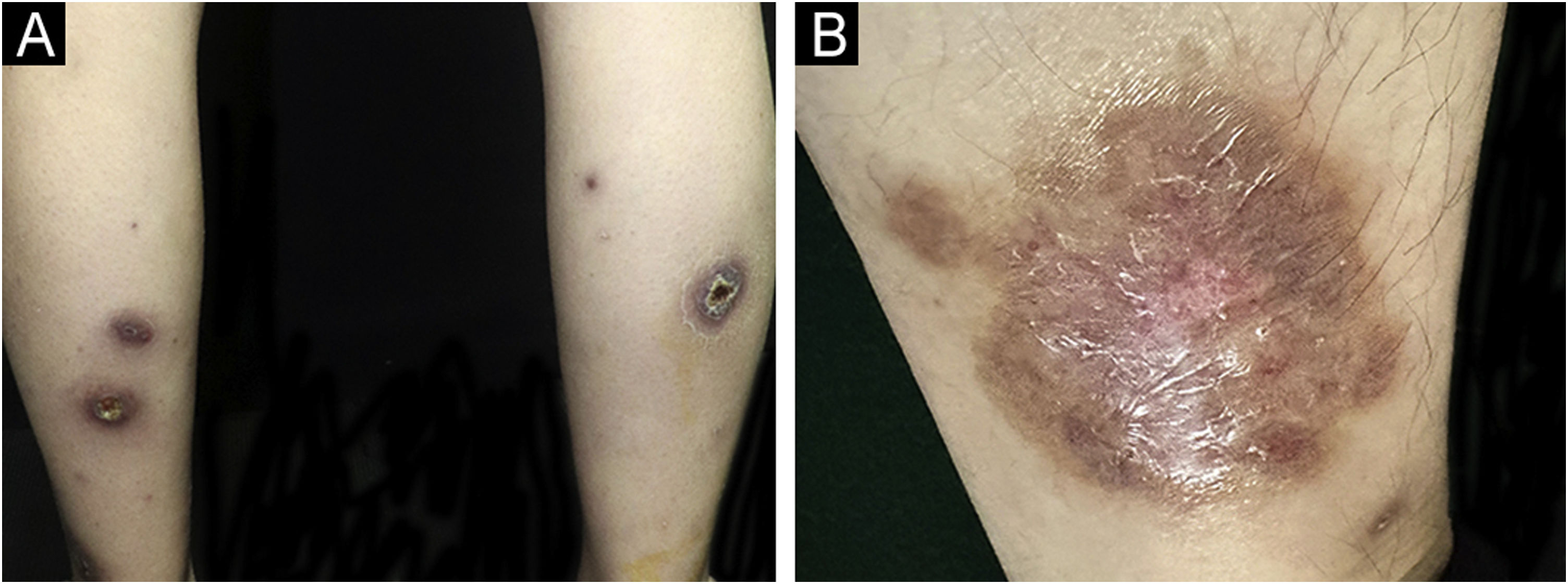
Ao exame físico, foram encontradas múltiplas úlceras grandes e dolorosas, com bordas violáceas irregulares e elevadas, infiltradas, circundadas por eritema, nas extremidades inferiores (fig. 2A). A maior úlcera media aproximadamente 6cm de diâmetro (fig. 2B). Culturas repetidas de esfregaços dessas úlceras para bactérias, fungos e micobactérias foram todas negativas. A histopatologia de biopsia de pele revelou infiltrado predominantemente neutrofílico na derme (fig. 3A‐B). Além disso, os exames laboratoriais revelaram hemograma completo normal e níveis moderadamente elevados de velocidade de hemossedimentação (56mm/h, faixa normal 0‐20mm/h), proteína C reativa (37,6mg/L, faixa normal <10mg/L) e antiestreptolisina O (438 UI/mL, faixa normal <200 UI/mL). Exame de sangue para HLA‐B51 foi positivo. Com base nos achados clinicopatológicos, essa paciente foi diagnosticada com pioderma gangrenoso (PG) induzido por secuquinumabe. Desse modo, foi interrompido o tratamento anti‐IL17A e iniciado tratamento com metilprednisolona oral (24mg/dia), sulfasalazina oral (3g/dia) e cuidados adequados para as úlceras que melhoraram substancialmente após oito semanas (fig. 4A‐B).
A PPP é caracterizada por pústulas estéreis recorrentes e crônicas nas regiões palmo‐plantares. Diversos estudos propuseram que a IL‐17 pode ser uma citocina dominante na patogênese da PPP.1,2 Assim, os produtos biológicos anti‐IL‐17 podem representar opção terapêutica eficaz. Como esperado, as lesões pustulosas da paciente regrediram rapidamente em resposta à terapia com secuquinumabe. No entanto, o PG, doença inflamatória ulcerativa incomum da pele, também se desenvolveu rapidamente após sete doses do medicamento.
O PG é dermatose neutrofílica rara, caracterizada por úlceras dolorosas de evolução progressiva.3 Embora uma variedade de citocinas, incluindo TNFα, IL‐8, IL‐17 e algumas quimiocinas, estejam elevadas no PG, sua patogenia permanece obscura.3 A literatura documentou que alguns casos recalcitrantes de PG foram tratados com sucesso com secuquinumabe.4,5 Entretanto, também há vários casos relatados de PG sendo paradoxalmente induzidos por inibidores de IL‐17.6–8 Ao contrário de relatos anteriores, o presente relato representou um caso excepcional de PG induzido por secuquinumabe, ocorrendo em paciente com PPP com positividade para HLA‐B51. Supõe‐se que os inibidores da IL‐17 apresentem “dupla face patogenética potencial” em algumas doenças inflamatórias da pele. Eles têm efeito melhorador e exacerbador paradoxal. O aumento compensatório na IL‐23 ou interferona‐α induzido pela inibição da IL‐17 pode desempenhar papel significante na patogênese do PG.4,8 Além disso, o histórico genético de HLA‐B51da paciente pode ter contribuído para o desenvolvimento do PG, porque o HLA‐B51 está associado à hiperfunção de neutrófilos.9 Por fim, a PPP foi considerada doença distinta da psoríase pustulosa e da psoríase palmoplantar, com fisiopatologia pouco compreendida.10 Ainda são necessárias validações por grandes coortes para determinar se os pacientes diagnosticados com PPP podem responder bem aos inibidores de IL‐17.
Em geral, a acentuada melhora observada na paciente com PPP do presente relato sugere que o inibidor de IL‐17 pode ser opção terapêutica promissora nessa doença. Entretanto, os médicos também devem estar cientes da possibilidade de erupção medicamentosa potencialmente paradoxal do tipo PG.
Suporte financeiroO presente estudo recebeu suporte financeiro da National Natural Science Foundation of China (82002903, J.S.).
Contribuição dos autoresHuizhong Wang: Concepção e planejamento do estudo; pesquisa bibliográfica; obtenção de dados; revisão crítica da literatura; elaboração e redação do manuscrito ou revisão crítica de conteúdo intelectual importante; aprovação da versão final do manuscrito.
Jingru Sun: Concepção e planejamento do estudo; revisão crítica da literatura; elaboração e redação do manuscrito ou revisão crítica de conteúdo intelectual importante; aprovação da versão final do manuscrito.
Conflito de interessesNenhum.