O artigo apresenta um caso de melanoma tipo lentigo maligno no couro cabeludo em paciente idoso tratado da parte nodular com cirurgia e da parte residual de melanoma in situ com 5% de imiquimode e posteriormente com 3,75% de imiquimode (cada concentração por quatro meses, cinco vezes por semana), com regressão completa da lesão. Imiquimode a 3,75%, que já é utilizado para o tratamento de ceratose actínica, pode ser um tratamento útil com a mesma eficácia e menos efeitos colaterais em comparação com o imiquimode 5%.
Estima‐se que 20% dos melanomas apareçam na região da cabeça e pescoço, dos quais 3% surgem no couro cabeludo.1 O melanoma in situ (MIS) é uma variante inicial do melanoma em que a doença está limitada à epiderme. O subtipo mais comum do MIS, o lentigo maligno (LM), tem uma prevalência de 10% a 30% e um risco de 2,2% a 4,7% de transformação em melanoma invasivo ou melanoma tipo lentigo maligno (LMM).2
Os melanomas de cabeça e pescoço, particularmente LM e LMM, têm características dermoscópicas específicas.1 A dermoscopia, portanto, não é apenas uma técnica não invasiva que ajuda a diferenciar os melanomas de outras lesões cutâneas pigmentadas e não pigmentadas, mas também uma ferramenta valiosa, que torna possível o diagnóstico precoce do tumor e propicia o acompanhamento da lesão ao longo do tempo.
A terapia padrão para MIS é a excisão cirúrgica, mas em lesões grandes, em que a localização anatômica da lesão traria prejuízos estéticos e/ou funcionais, a excisão cirúrgica completa é muitas vezes inviável. Alguns tratamentos não cirúrgicos sugeridos para essa doença residual incluem radioterapia, crioterapia e imiquimode tópico.2
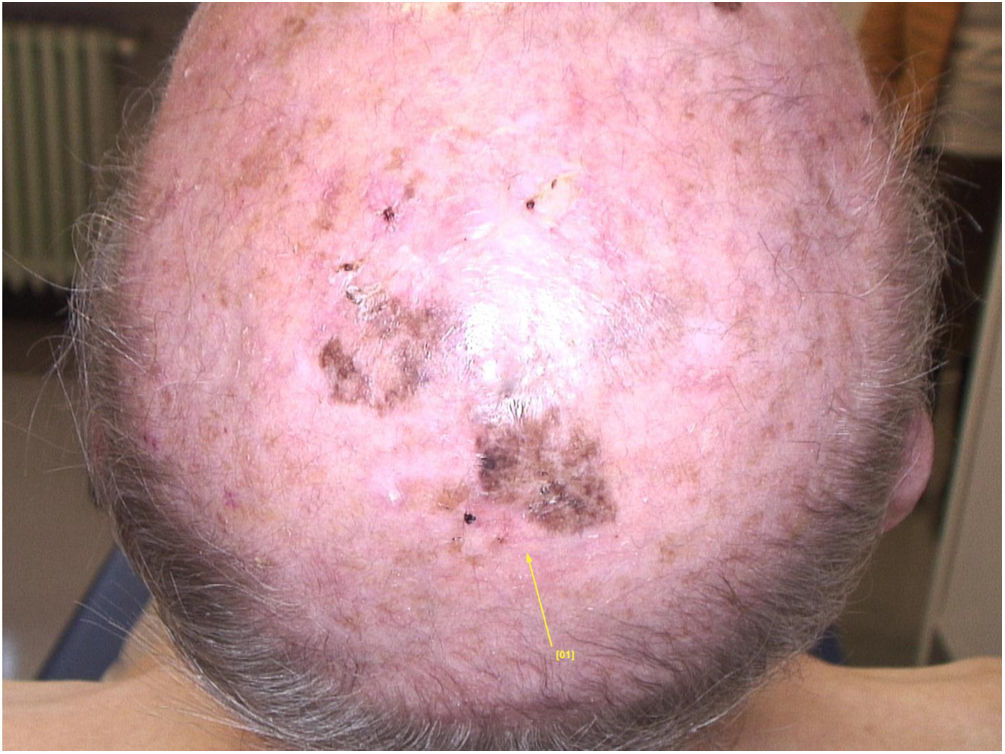
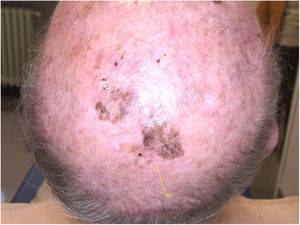
Relato do casoUm paciente de 90 anos de idade foi submetido à cirurgia pela presença de nódulo no vértice com desfecho de melanoma nodular não ulcerado, infiltrativo, com Breslow de 2,9mm. Associada a esta parte nodular, havia uma lesão pigmentada plana extensa, fortemente suspeita de LM (fig. 1). Após tomografia computadorizada de corpo inteiro negativa e ressonância magnética de cérebro negativa, a lesão residual foi submetida à biópsia e o diagnóstico de melanoma in situ, tipo lentigo maligno, foi confirmado.
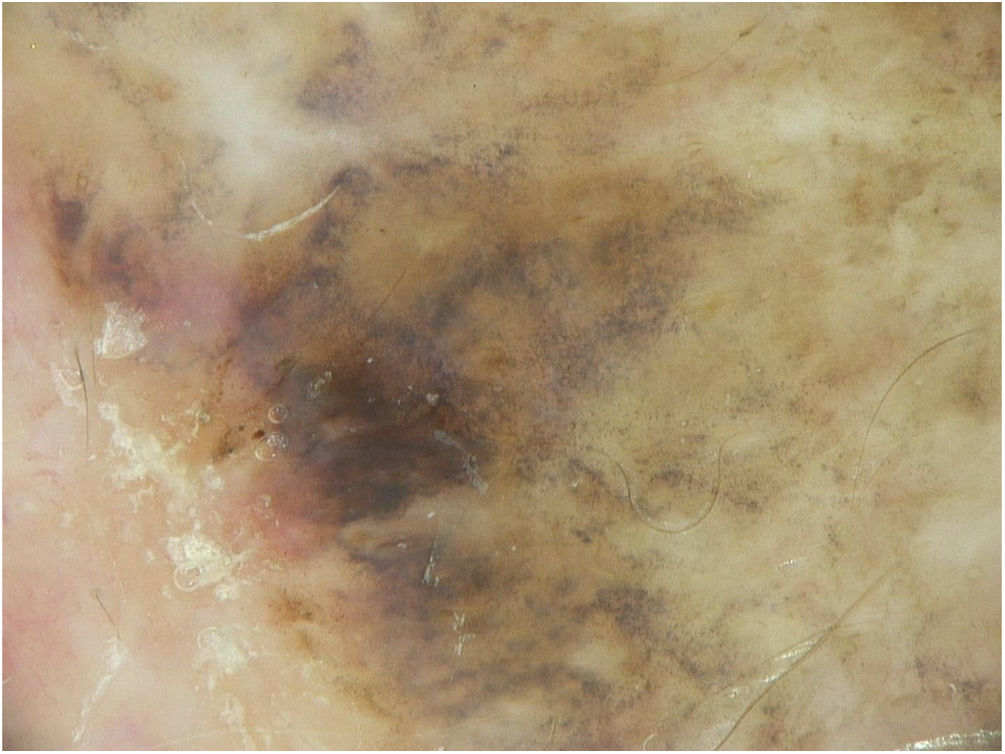
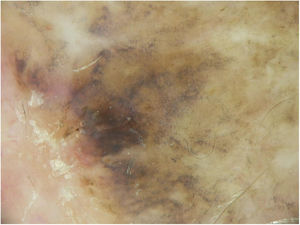
A dermoscopia da lesão residual revelou critérios dermoscópicos de LM: linhas pigmentadas espessas ao redor das aberturas foliculares (denominadas estruturas romboidais), pigmentação assimétrica com pontos marrons angulados, linhas e pontos cinzentos, manchas escuras e folículos capilares obliterados (alguns detalhes dos aspectos dermoscópicos são mostrados na fig. 2).
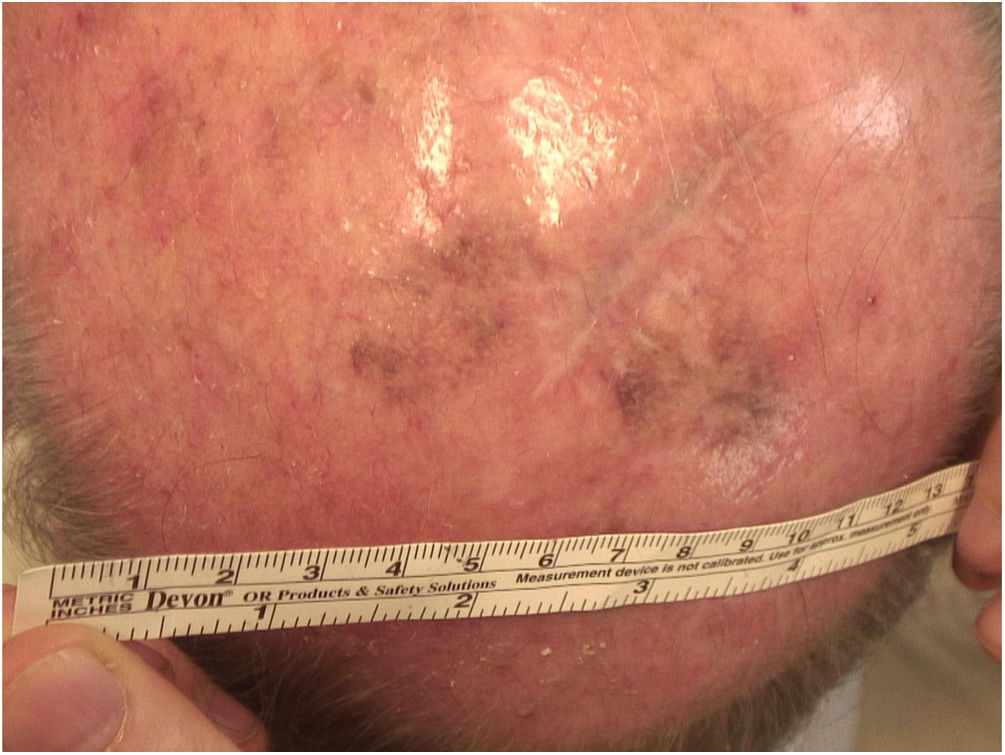
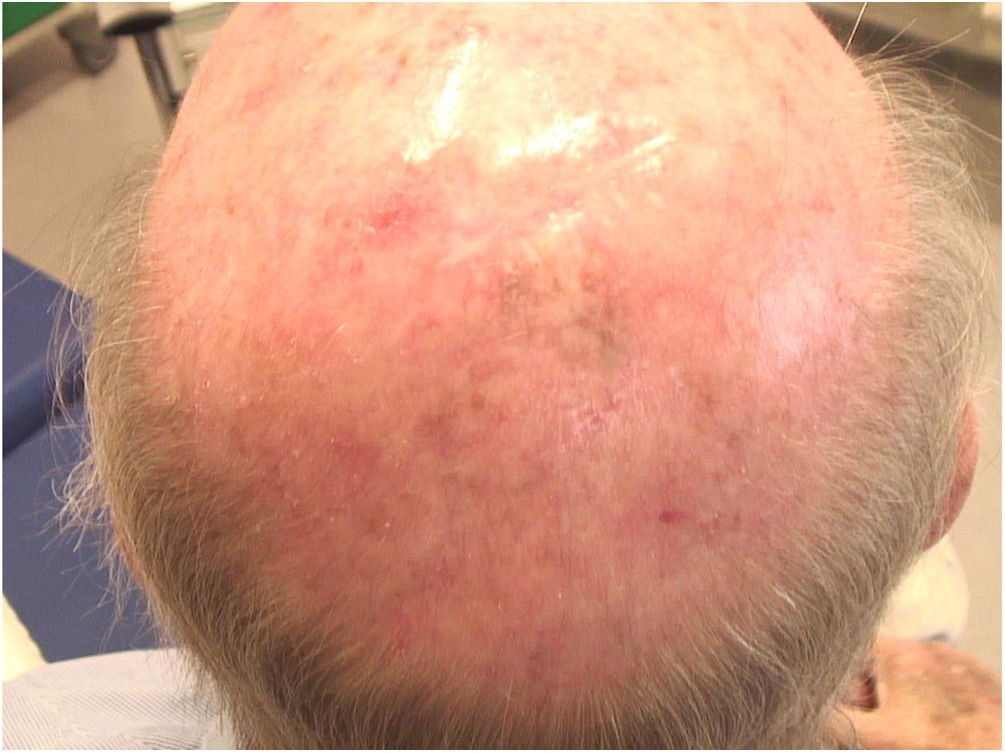
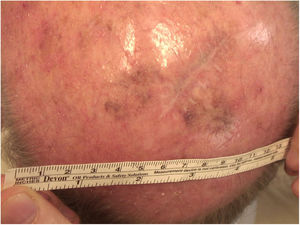
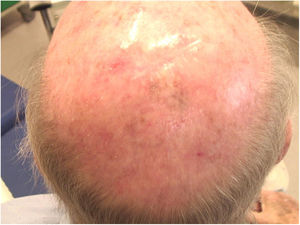
Considerando‐se a extensão da lesão, a variante histopatológica (tipo lentigo maligno) e a idade do paciente, optou‐se por tratá‐la com imiquimode 5%, cinco vezes por semana durante quatro meses (com resolução de 50% do melanoma in situ; fig. 3), e posteriormente com imiquimode 3,75% por mais quatro meses, sem oclusão e sem interrupção entre as duas sessões, com resolução completa do MIS (fig. 4, documentação após três meses de terapia com imiquimode 3,75%).
DiscussãoO LM é variante in situ de melanoma, e se apresenta como mácula pigmentada de coloração marrom a cinza‐escuro que aumenta lentamente e é, às vezes, amelanótica na pele cronicamente exposta ao sol. Particularmente, a incidência de LM e LMM está aumentando em pacientes com mais de 45 anos de idade.3
Para o diagnóstico e o tratamento de LM e LMM, a dermoscopia é ferramenta indispensável, conforme sugerido pela literatura. A dermoscopia não só auxilia no diagnóstico – ajudando a encontrar o local mais adequado para a biópsia, avaliando as margens do tumor etc., –, mas torna possível um acompanhamento não invasivo durante os tratamentos, principalmente os tópicos, confirmando a eficácia terapêutica. Em outras palavras, ela confirma que os critérios para o diagnóstico da neoplasia não foram mais encontrados.4 No paciente do presente relato de caso, uma avaliação dermoscópica a cada dois meses propiciou o monitoramento e a continuidade da terapia tópica.
Considerando‐se os tratamentos, as recomendações das diretrizes internacionais com base em opiniões de especialistas afirmam que a excisão cirúrgica, com uma margem de pelo menos 5mm, é a terapia de primeira escolha.5 No entanto, o manejo cirúrgico da LM pode ser desafiador em casos de lesões grandes, por várias razões: procedimentos reconstrutivos podem ser necessários após a excisão, e a maioria dos pacientes com LM é idosa; portanto, podem ser frágeis e sofrer de comorbidades – como o paciente descrito aqui.
Nos últimos 15 anos, o creme de imiquimode ganhou atenção como uma modalidade de tratamento tópico, não invasivo e off‐label para LM. O imiquimode tópico é uma amina imidazoquinolina sintética com propriedades agonistas do receptor toll‐like do tipo 7, e é capaz de aumentar a produção de citocinas inflamatórias e quimiocinas. O imiquimode também exerce seu efeito na apoptose de células tumorais por meio da ativação da via das caspases; além disso, tem efeitos angiogênicos por meio da desregulação do fator de crescimento de fibroblastos e da suprarregulação de inibidores da angiogênese.2 De acordo com a literatura, o imiquimode 5% é eficaz no tratamento de condiloma acuminado externo, verrugas cutâneas, carcinoma basocelular superficial e ceratose actínica.2 Entretanto, estudos recentes demonstraram eficácia semelhante e relataram menos complicações com a utilização de imiquimode 3,75% para o tratamento de ceratose actínica.6,7
Em relação ao melanoma in situ, é interessante sublinhar que o imiquimode não está atualmente aprovado para o tratamento de LM e LMM; entretanto, cada vez mais artigos apoiam sua eficácia para o tratamento de LM como tratamento único ou após cirurgia e crioterapia.8 A literatura descreve casos de ausencia de recorrência de LM após tratamento com imiquimode 5% e também há trabalhos descrevendo recorrências após este tipo de tratamento. Isso também é decorrente de uma completa resolução clínica que nem sempre se correlacionou com a ausencia de lesão na histopatologia, e a suspeita clínica de doença residual que nem sempre é confirmada histopatologicamente.9,10
Infelizmente, não existe um esquema de tratamento padrão. Uma revisão sistemática sobre o papel do imiquimode em LM e LMM conclui que seis a sete aplicações de imiquimode 5% por semana, com pelo menos 60 aplicações, mostra a maior probabilidade de uma completa resolução clínica e histopatológica do LM.3
Para o paciente do presente relato, preferimos a aplicação cinco vezes por semana da composição a 5%, por aproximadamente 80 aplicações, e sequencialmente outras 80 aplicações de imiquimode 3,75% (cinco vezes por semana), a fim de reduzir os efeitos colaterais do tratamento (inflamação local) e para avaliar a eficácia análoga de uma concentração reduzida do medicamento. Neste paciente, ambas as porcentagens de 5% e 3,75% de imiquimode demonstraram sua eficácia e levaram a uma resolução completa do LM em aproximadamente 160 sessões (80 aplicações com 5% e 80 sessões com 3,75% de imiquimode).
Em nossa experiência, o imiquimode 5% e o imiquimode 3,75% tópicos são duas opções válidas para LM em pacientes que não podem ou que não desejam submeter‐se à cirurgia ou radioterapia. O imiquimode 3,75% pode ser uma escolha válida quando usado sequencialmente após o imiquimode 5% ou como primeira opção de tratamento, a fim de reduzir os efeitos colaterais do fármaco. Até o momento, ambas as concentrações de imiquimode são, infelizmente, tratamentos off‐label; portanto, requerem um consentimento informado do paciente para seu uso.
No futuro, cada vez mais pacientes com LM deverão receber dos dermatologistas um plano de tratamento personalizado e, em caso de lesões inoperáveis, um esquema de tratamento específico de imiquimode, considerando a apresentação clínica inicial, os fatores do hospedeiro que influenciam a resposta imune, os efeitos colaterais e os resultados histopatológicos (pré e pós‐tratamento).
Suporte financeiroNenhum.
Contribuição dos autoresMiriam Rovesti: Participação efetiva no manuscrito; revisão crítica da literatura; elaboração e redação do manuscrito.
Alfredo Zucchi: Participação intelectual em conduta terapêutica do caso estudado; revisão crítica do manuscrito.
Claudio Feliciani: Participação intelectual em conduta terapêutica e aprovação final da última versão do artigo.
Francesca Satolli: Participação efetiva no manuscrito; participação intelectual em conduta terapêutica do caso; revisão crítica do manuscrito; aprovação final da última versão do artigo.
Conflito de interessesNenhum.
Como citar este artigo: Rovesti M, Zucchi A, Feliciani C, Satolli F. Case of large lentigo maligna melanoma of the scalp treated with 5% and 3.75% Imiquimod. An Bras Dermatol. 2021;96:565–8.
Trabalho realizado no Maggiore Hospital, Parma, Itália.