A ocorrência de episódios recorrentes de lesões cutâneas em áreas intertriginosas e membros inferiores, com anos de evolução, pode ser forma de apresentação do eritema necrolítico migratório (ENM), uma doença dermatológica paraneoplásica associada a glucagonoma maligno em 90% dos casos.1
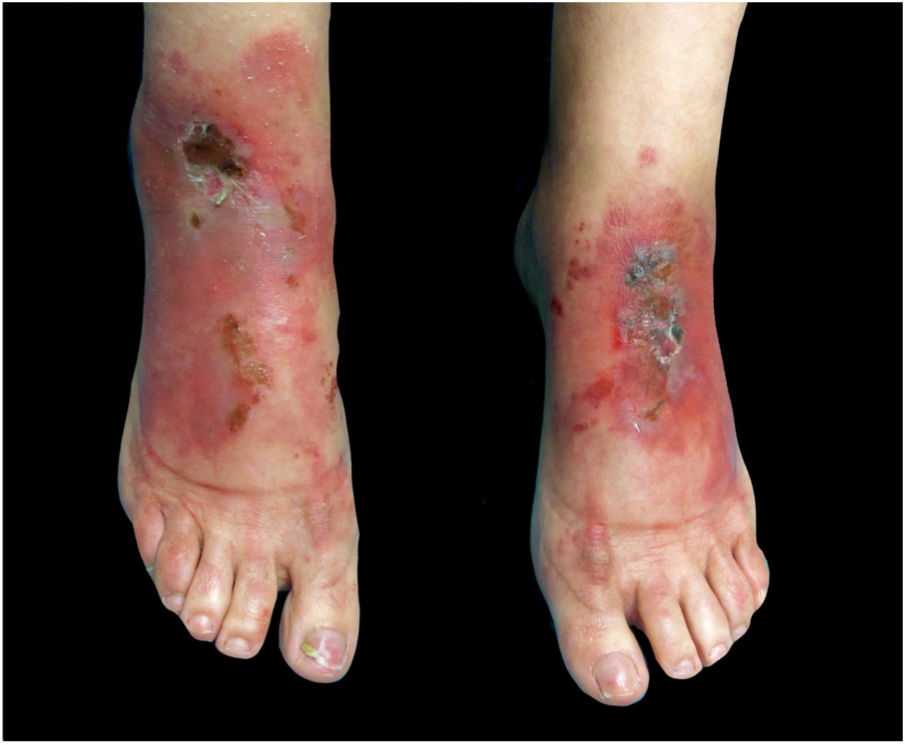
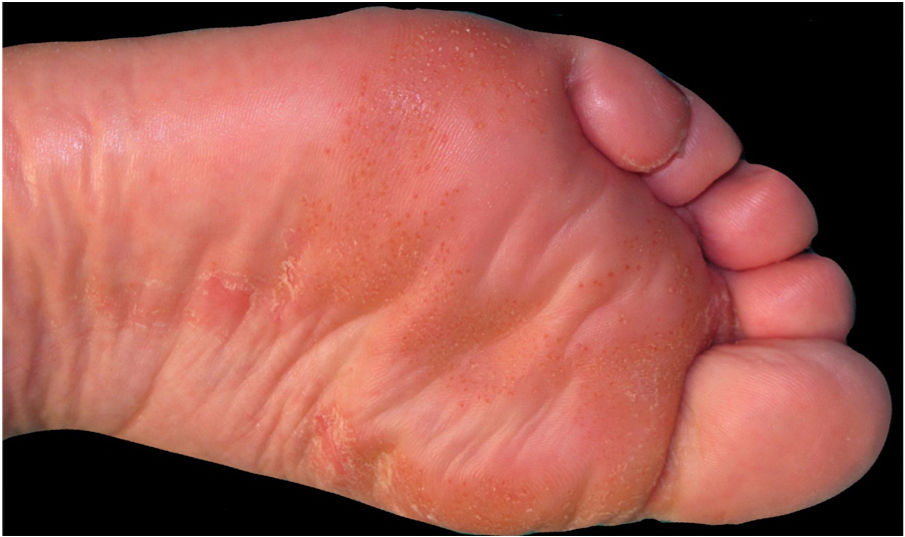
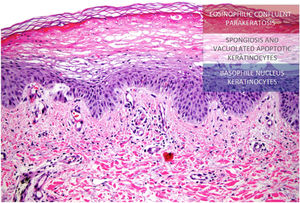
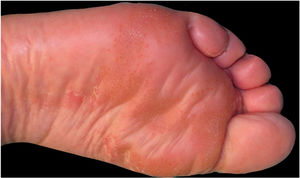
Neste relato é apresentada paciente de 59 anos com histórico de ceratoconjuntivite, astenia e constipação. Ela foi encaminhada para avaliação de lesões cutâneas recorrentes com quatro anos de evolução. A paciente apresentava placas eritematosas e escamosas e hiperpigmentação nas pernas, região glútea, região da virilha, coxas e cotovelos, sem sintomas sistêmicos associados (fig. 1). A paciente havia realizado várias biopsias de pele com diagnósticos de toxoderma e eczema, mas a paciente negou uso de drogas. Uma nova biópsia evidenciou epiderme com área central pálida bem demarcada devido à presença de ceratinócitos apoptóticos de aparência vacuolada sob camada de hiperceratose e paraceratose extensas (fig. 2). Isso determinava uma imagem de “bandeira tricolor” e sugeriu deficiência vitamínica. Além disso, foi observado déficit de zinco e ácidos graxos e, após o início da suplementação de vitaminas e zinco, a paciente permaneceu assintomática por oito meses. No entanto, apresentou episódios mais graves com bolhas, edema e descamação predominantemente na face dorsal dos pés, associados a ceratodermia plantar muito dolorosa (fig. 3).
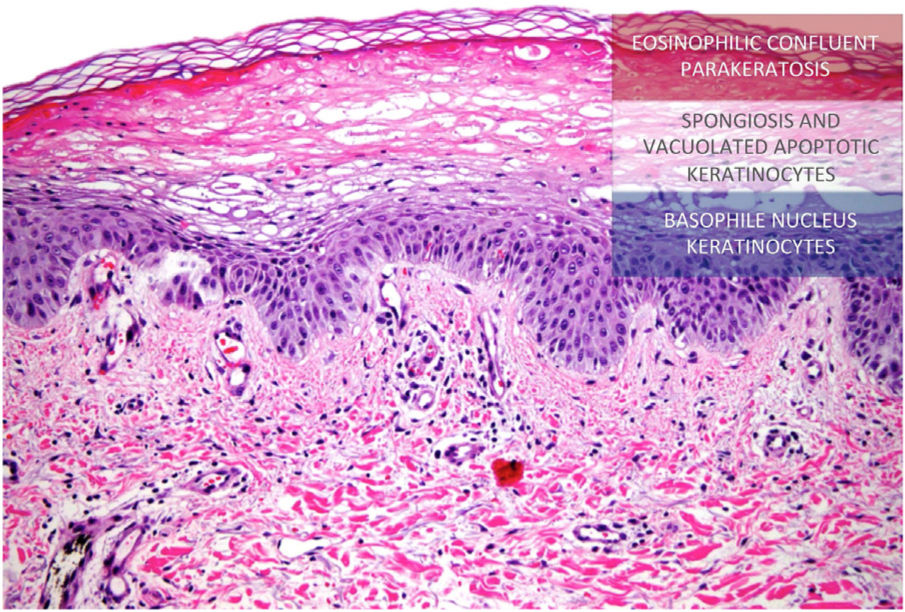
Histologia das lesões. Na porção inferior da epiderme pode ser observada espongiose moderada e área central com palidez acentuada devido à presença de ceratinócitos apoptóticos de aparência vacuolada sob camada mais superficial de hiperceratose e paraceratose extensas que produzem aparência de “bandeira tricolor” (Hematoxilina & eosina, 20×).
Com a suspeita de ENM e altos níveis de glucagon, foi feita tomografia computadorizada abdominal que mostrou massa de 4cm no pâncreas e a presença de glucagonoma maligno foi confirmada pela anatomia patológica. As lesões cutâneas foram completamente resolvidas após a ressecção do tumor. No entanto, um ano depois, a paciente desenvolveu metástase hepática sem recorrência de lesões cutâneas.
Embora o glucagonoma maligno possa ser acompanhado por sintomas sistêmicos como diarreia, perda de peso, diabetes de surgimento recente, anemia normocítica, deficiência de zinco ou deficiência de ácidos graxos ou aminoácidos, entre outros, o ENM pode ser o primeiro e único sintoma de glucagonoma.2,3 A patogênese do ENM pode ser explicada pelo fato de a hiperglucagonemia estimular a gliconeogênese e a lipólise dos hepatócitos, levar à hipoaminoacidemia. A disfunção hepática resulta em diminuição da albumina, principal transportadora de zinco e ácidos graxos, contribui assim para a deficiência de ácidos graxos e zinco. O glucagon também causa deficiências de vitamina B e nutrientes, como a deficiência de zinco, que podem contribuir para o aumento dos níveis de ácido araquidônico, prostaglandinas e leucotrienos e predispor, assim, os indivíduos a desenvolver lesões inflamatórias da pele, como o ENM e a clássica necrólise epidérmica observada no exame histológico.1 A evolução das lesões cutâneas em surtos, que às vezes apresentam cura espontânea, a histologia inespecífica em alguns casos e a longa duração das lesões são a razão para o atraso no diagnóstico.3 É importante ressaltar que a imagem histológica da “bandeira tricolor” está associada não apenas a lesões cutâneas por déficits nutricionais e eritema necrolítico acral, mas também a lesões cutâneas avançadas do ENM.4 No presente caso, destacou‐se também a presença de uma ceratodermia plantar dolorosa, associação não previamente relatada na literatura e que foi completamente resolvida com a remoção da neoplasia. Embora o glucagonoma maligno seja tumor de crescimento lento, mais de 50% dos casos já apresentam envolvimento metastático no momento do diagnóstico.5 Por esse motivo, é crucial destacar a importância de um diagnóstico precoce dessa apresentação clínica, o que pode prevenir o aparecimento de metástases que levariam a pior prognóstico. Este relato descreve o caso de uma paciente com lesões cutâneas recorrentes, em que os achados histológicos foram a chave para o estabelecimento do diagnóstico, como a única manifestação de glucagonoma maligno.
Suporte financeiroNenhum.
Contribuição dos autoresInés Gracia Darder: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Daniel Ramos Rodríguez: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Julián Boix Vilanova: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Ana Francisca Bauzá Alonso: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Conflitos de interesseNenhum.
AgradecimentosAo Dr. Saus, do Departamento de Anatomia Patológica, por sua valiosa ajuda no diagnóstico histológico.
Como citar este artigo: Gracia‐Darder I, Ramos D, Boix‐Vilanova J, Bauzá‐Alonso AF. Necrolytic migratory erythema associated with painful plantar keratoderma. A new diagnostic clue for this paraneoplastic syndrome? An Bras Dermatol. 2020;95:666–8.
Trabalho realizado no Departamento de Dermatologia, Son Espases University Hospital, Palma de Mallorca, Baleares, Espanha.