O xantogranuloma necrobiótico (XN) é uma histiocitose não Langerhans, descrita inicialmente em 1980,1 que se caracteriza por placas e nódulos amarelados com tendência a ulceração, podem infiltrar principalmente a região periorbitária, a superfície flexora das extremidades e o tronco. Não há predileção por gênero e acomete pacientes de meia‐idade.
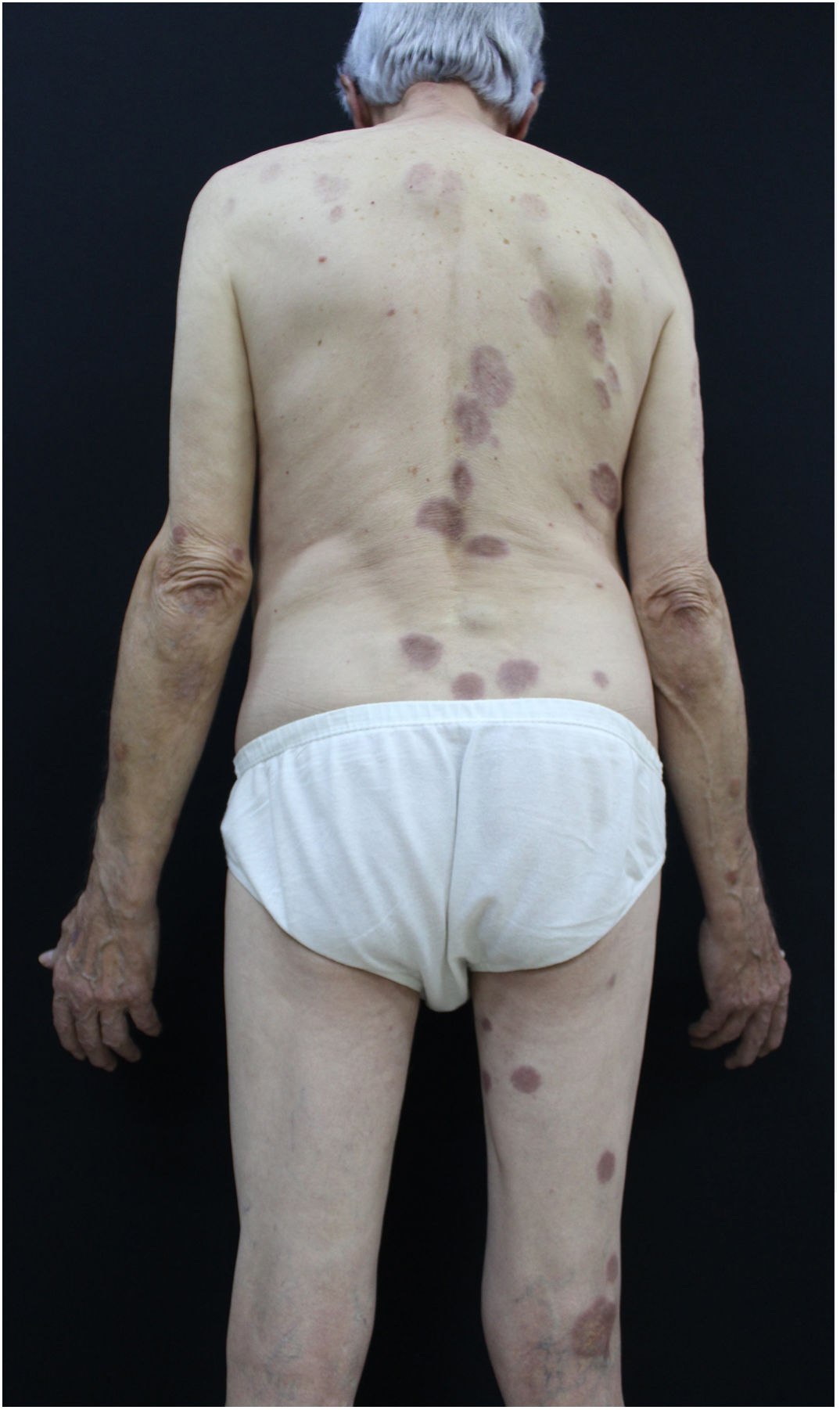
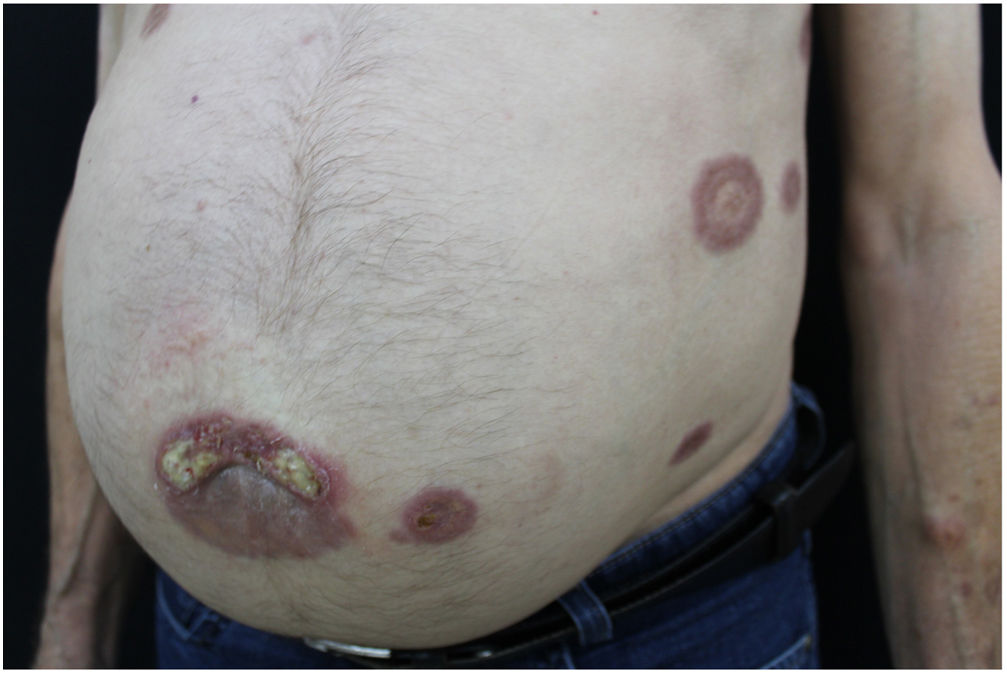
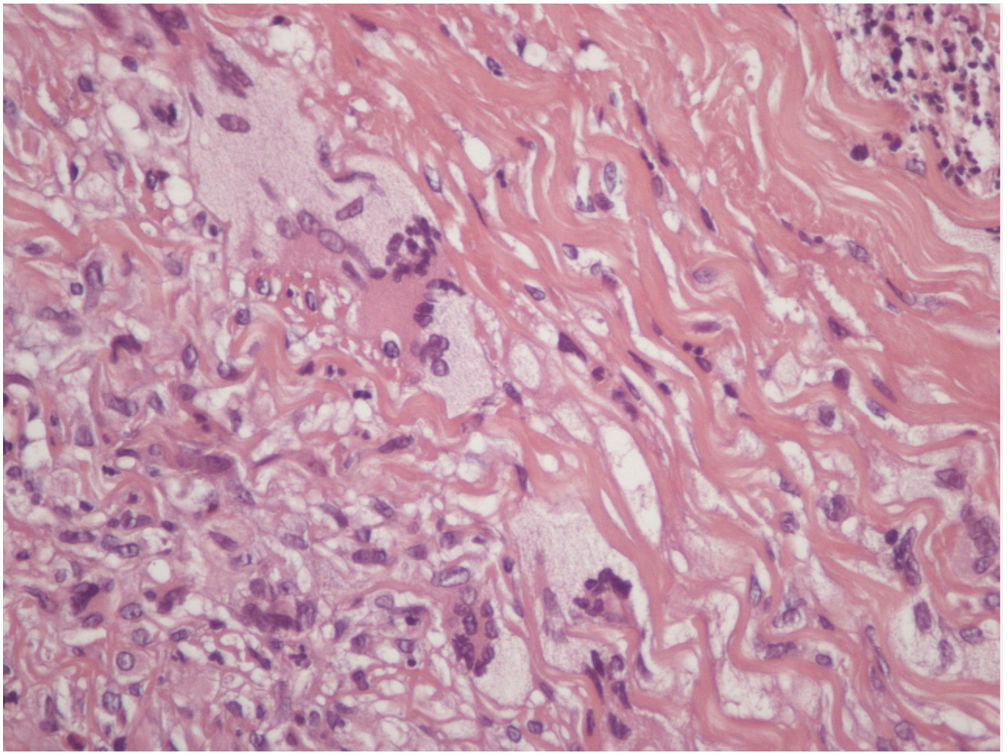
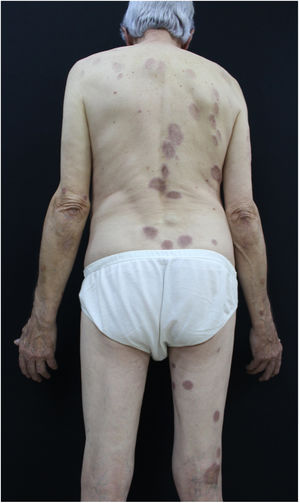
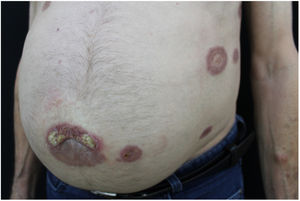
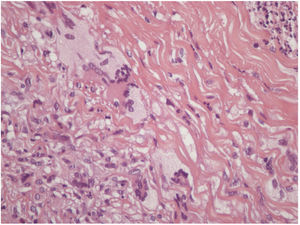
Relatamos o caso de um homem de 73 anos atendido no ambulatório de dermatologia. Referia surgimento de lesões amareladas no tronco havia dois anos. Ao exame físico, foram evidenciadas placas anulares infiltradas com centro claro e bordas eritematosas no tórax, abdome e membros inferiores assintomáticas (figs. 1 e 2). Uma das lesões do abdome estava ulcerada. Referia diagnóstico prévio, havia cerca de 20 anos, de granuloma anular. Foi feita biópsia da lesão do abdome (fig. 3) com hipóteses diagnósticas de XN, necrobiose lipóidica, granuloma anular e xantoma. A histopatologia revelou comprometimento total da derme por processo crônico granulomatoso com numerosas células de Touton, algumas bizarras, áreas de necrobiose com restos nucleares e de esclerose do colágeno. Os achados favoreceram o XN. Frente a esse diagnóstico, foi pesquisada gamopatia monoclonal e a imunofixação urinária revelou banda monoclonal correspondente à cadeia leve kappa (Bence Jones); na imunofixação sérica foi detectada banda monoclonal IGG kappa. O paciente foi encaminhado para o serviço de hematologia, no qual fez biópsia de medula óssea, sem critérios para doenças hematológicas no momento do inquérito. O paciente atualmente está em uso de dapsona, apresenta melhoria parcial das lesões. Segue em observação em conjunto com a hematologia.
O XN apresenta achados cutâneos, predominantemente placas amareladas em área periorbital, tronco e extremidades, associadas na maioria das vezes à paraproteinemia; além disso, pode coexistir com envolvimento sistêmico de múltiplos órgãos, como coração, trato respiratório, baço, rins, ovários, fígado, músculo esquelético e sistema nervoso central.2 Até 80% dos pacientes com diagnóstico de XN apresentam ou apresentarão paraproteinemia monoclonal, predominantemente do tipo gamopatia monoclonal IgG kappa ou Lambda.1
A associação entre o XN e distúrbios hematológicos está bem documentada, com aumento do risco de doenças hematológicas, malignidades e doenças linfoproliferativas.3 Os distúrbios hematológicos podem surgir até oito anos antes ou 11 anos após o aparecimento de lesões cutâneas.4 Por essa razão, pacientes diagnosticados com XN requerem cuidados continuados ao longo da vida.
Outras alterações que podem acompanhar o XN são neutropenia, hipocomplementemia, crioglobulinemia ou hiperlipidemia. Doenças associadas incluem mieloma múltiplo, leucemia linfocítica crônica, doença de Hodgkin, linfoma não Hodgkin, asma e edema de Quincke.
O diagnóstico diferencial de XN é feito com a necrobiose lipoídica, xantogranuloma juvenil, granuloma anular, granuloma de corpo estranho, nódulos reumatoides subcutâneos, xantomas (disseminado, normolipêmico plano, primário e secundário), amiloidose e doença de Erdheim‐Chester.
Na histopatologia, o XN mostra áreas típicas de necrobiose circundadas por granulomas compostos por células gigantes de Touton, histiócitos espumosos e células gigantes multinucleadas do tipo corpo estranho, além de linfócitos, comprometem toda a derme.
Na patogênese do XN, sugere‐se que as imunoglobulinas séricas se ligam a lipídios, depositam‐se na pele, o que provocaria uma reação de corpo estranho. Outra hipótese é que a paraproteína se ligaria à porção Fc da IgG e ativaria uma proliferação secundária de macrófagos. Também foi proposto que a paraproteína no XN tem características funcionais de uma lipoproteína que pode se ligar a receptores de lipoproteínas de histiócitos e induzir formação do granuloma.1 A etiologia desse distúrbio permanece obscura, apesar das teorias que tentam esclarecer sua patogênese. Consequentemente, o tratamento é difícil, sem terapia de primeira linha recomendada e tendência a lesões cutâneas recorrentes.
Entre as opções de tratamento encontram‐se drogas imunomoduladoras, agentes imunossupressivos, corticosteroides, agentes alquilantes, plasmaférese e radioterapia.5 No entanto, constatou‐se que mesmo com o tratamento as lesões tendiam a ser progressivas, com recorrência de novas lesões. Devido à raridade, não há tratamento de primeira linha recomendado. Desse modo, a opção terapêutica deve ser escolhida baseada nas condições hematológicas associadas ao distúrbio, bem como na localização, extensão e grau de comprometimento da vida do paciente.
Suporte financeiroNenhum.
Contribuição dos autoresIsaura Azevedo Fasciani: Elaboração e redação do manuscrito.
Neusa Yuriko Sakai Valente: Análise estatística, aprovação da versão final do manuscrito, participação efetiva na orientação da pesquisa, revisão crítica da literatura.
Maria Claudia Alves Luce: Concepção e planejamento do estudo.
Priscila Kakizaki: Aprovação da versão final do manuscrito, participação efetiva na orientação da pesquisa, revisão crítica do manuscrito.
Conflitos de interesseNenhum.
Como citar este artigo: Fasciani IA, Valente NYS, Luce MCA, Kakizaki P. Necrotic Xanthogranuloma with disseminated annular lesions. An Bras Dermatol. 2020;95:117–9.
Trabalho realizado no Hospital do Servidor Público Estadual, São Paulo, SP, Brasil.