A sífilis maligna é uma variante incomum de sífilis, mais frequentemente (mas nem sempre) encontrada em indivíduos imunodeprimidos. Reportamos o caso de um homem de 57 anos infectado pelo vírus da imunodeficiência adquirida (HIV), com um quadro generalizado de pápulas eritematodescamativas que rapidamente evoluíram para placas e nódulos dolorosos e ulcerados, alguns cobertos por crosta rupioide escura. O exame sorológico revelou VDRL (venereal disease research laboratory) e RPR (rapid plasma reagin) positivos. O exame histopatológico foi inespecífico; no entanto, a análise imuno‐histoquímica revelou a presença de espiroquetas. O paciente foi então medicado com penicilina benzatínica G 2.4 milhões UI semanal por via intramuscular durante três semanas, com progressiva resolução das lesões. Tendo em conta sua raridade, essa é uma forma atípica de sífilis que precisa ser relembrada, com vista ao melhor reconhecimento de sua apresentação clínica e mais rápido tratamento desta doença.
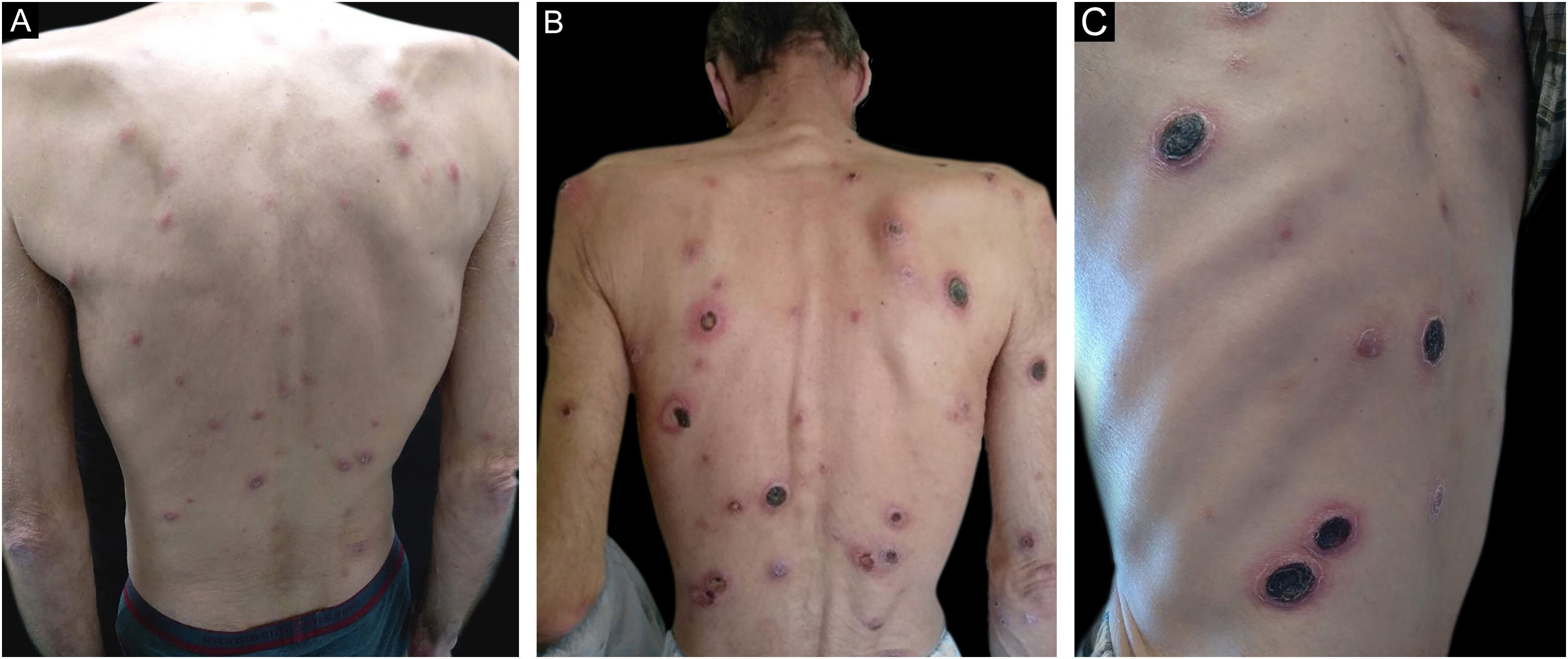
Paciente de 57 anos, infectado pelo vírus da imunodeficiência adquirida (HIV), recorreu ao Departamento de Dermatologia por dermatose generalizada e simétrica com um mês de evolução composta por pápulas eritematosas e descamativas (fig. 1A) que evoluíram progressivamente para placas e nódulos dolorosos ulcerados, alguns cobertos por crostas lameladas e aderentes (fig. 1B e C). As lesões encontravam‐se no couro cabeludo, face, tronco e também nos membros. As palmas, plantas e mucosas estavam poupadas. O paciente reportava, ainda, sensação febril, sudorese noturna e perda ponderal não quantificada nas semanas anteriores. Negou comportamentos sexuais de risco e afirmou ter tido um parceiro sexual único nos últimos 10 anos.
Ao exame objetivo, verificaram‐se adenomegalias inguinais bilateralmente, não havendo quaisquer lesões genitais ou perineais. O exame neurológico era normal.
As análises laboratoriais revelaram carga viral inferior a 20 cópias/μL e contagem de células CD4+ de 507μL. O teste VDRL (venereal disease research laboratory) foi positivo em 1:32 diluições, assim como o RPR (rapid plasma reagin) num título de 1:128.
Foi realizada biópsia cutânea para exame histopatológico o qual revelou infiltrado linfo‐histiociário na derme superficial, não se observando plasmócitos ou eosinófilos.
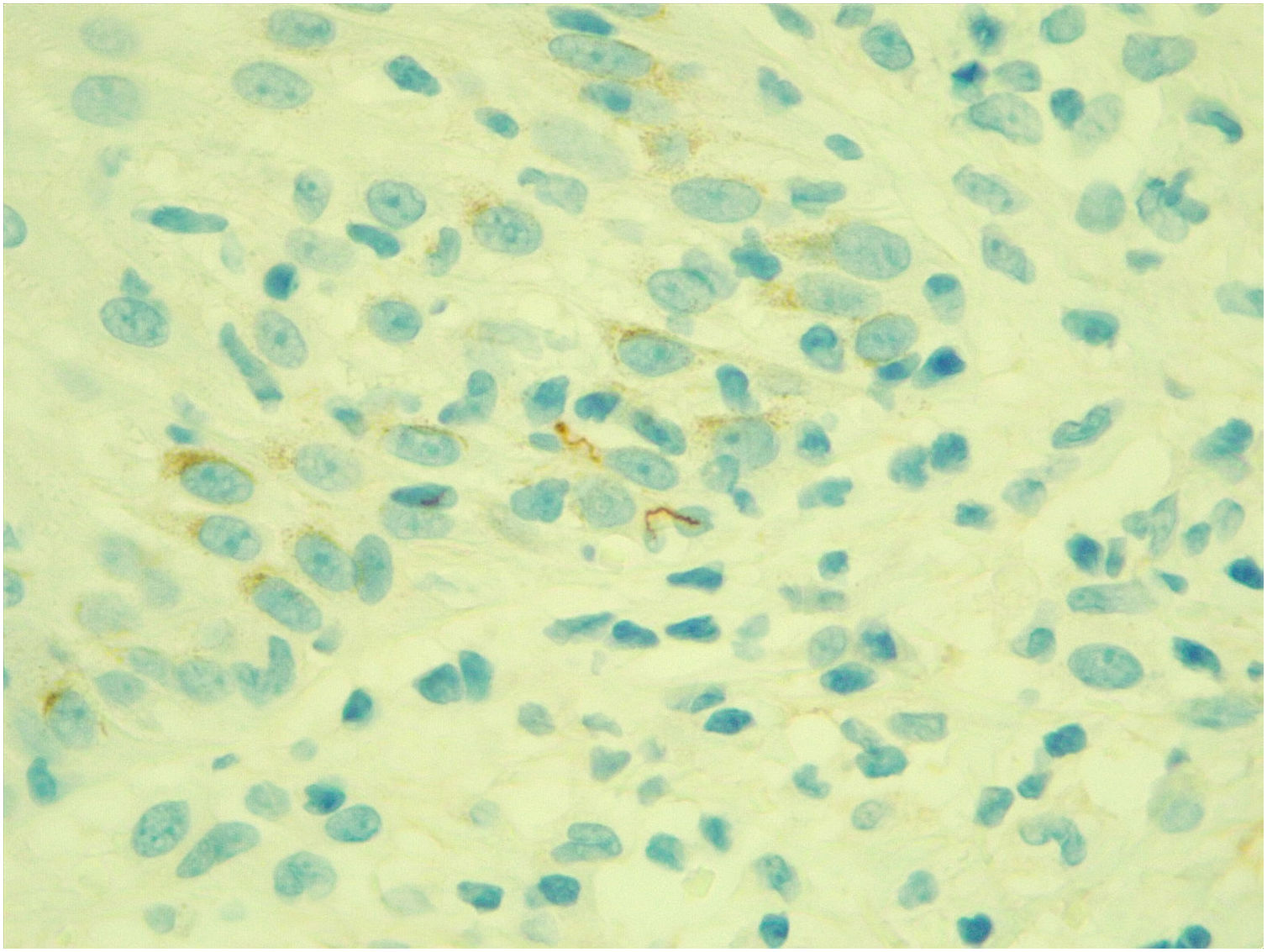
O exame imuno‐histoquímico para pesquisa de espiroquetas demonstrou a presença de vários microrganismos em formato de “saca‐rolhas” compatíveis com Treponema pallidum (fig. 2).
Estabeleceu‐se o diagnóstico de sífilis maligna e administrou‐se uma injeção intramuscular de penicilina benzatínica G 2.4 milhões UI por semana durante três semanas. Não houve reação Jarisch‐Herxheimer (JH). As lesões cutâneas resolveram‐se gradualmente, com cicatrizes hipopigmentadas residuais.
A sífilis maligna (SM), também conhecida como lues maligna ou sífilis rupioide, é uma forma incomum de sífilis secundária.1 A co‐infeção com HIV parece ser um fator predisponente importante para SM, uma vez que esses doentes têm uma probabilidade 60 vezes superior de apresentar essa forma de sífilis.2
As baixas contagens de CD4 também podem favorecer SM, já que a maioria dos doentes com HIV e SM têm CD4 < 500 células/μL.1 No entanto, existem casos reportados de SM em indivíduos imunocompetentes,3 bem como em indivíduos HIV positivos com contagens de CD4 normais,4 como aconteceu com nosso paciente.
A apresentação clínica clássica de SM consiste em pápulas e placas descamativas ou crostosas, que ulceram ou necrosam.1
Em decorrência da inespecificidade das lesões, o diagnóstico diferencial deve contemplar várias entidades, tais como pioderma gangrenoso, vasculite, linfoma, pitiríase liquenoide, eritema necrosante e ectima gangrenoso.
Os critérios desenvolvidos em 1969 e utilizados até hoje para auxiliar o diagnóstico de SM incluem: aspectos clínicos e microscópicos compatíveis; título sorológico para sífilis elevado; reação JH grave; e excelente resposta à terapêutica antibiótica.5
Em nosso caso, o diagnóstico de SM foi confirmado pela clínica sugestiva, pela positividade do VDRL e RPR e rápida resolução do quadro com a administração de penicilina. Adicionalmente, a identificação de Treponema pallidum pela imuno‐histoquímica foi fundamental, dada a atipia dos achados histológicos encontrados, nomeadamente pela ausência de plasmócitos.
Embora incomum, a SM é uma entidade clínica que deve ser prontamente reconhecida por dermatologistas e médicos generalistas, no sentido de seu diagnóstico e tratamento precoces, menor morbilidade e melhor controle da propagação da infeção.
Suporte financeiroNenhum.
Contribuição dos autoresAna Sofia Pereira: Redação do texto; pesquisa bibliográfica; aprovação da versão final do manuscrito.
Aluixa Lozada: Análise e interpretação dos dados; aprovação da versão final do manuscrito.
Ana Filipe Monteiro: Revisão crítica do conteúdo; aprovação da versão final do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Pereira AS, Lozada A, Monteiro AF. Malignant syphilis in a patient with acquired human immunodeficiency virus (HIV) infection. An Bras Dermatol. 2022;97:641–3.
Trabalho realizado no Hospital de Santarém, Santarém, Portugal.