Pacientes com lúpus eritematoso sistêmico (LES) apresentando lesões cutâneas prenunciam desafio diagnóstico, visto que as lesões podem indicar atividade da doença, erupção medicamentosa, vasculite lúpica e mais raramente infecções oportunistas.1,2 Dentre esta última, as micobactérias não tuberculosas (MNT) ou micobactérias atípicas são causa crescente de infecções cutâneas, especialmente em pacientes imunocomprometidos, incluindo portadores de doenças autoimunes, como o LES.3
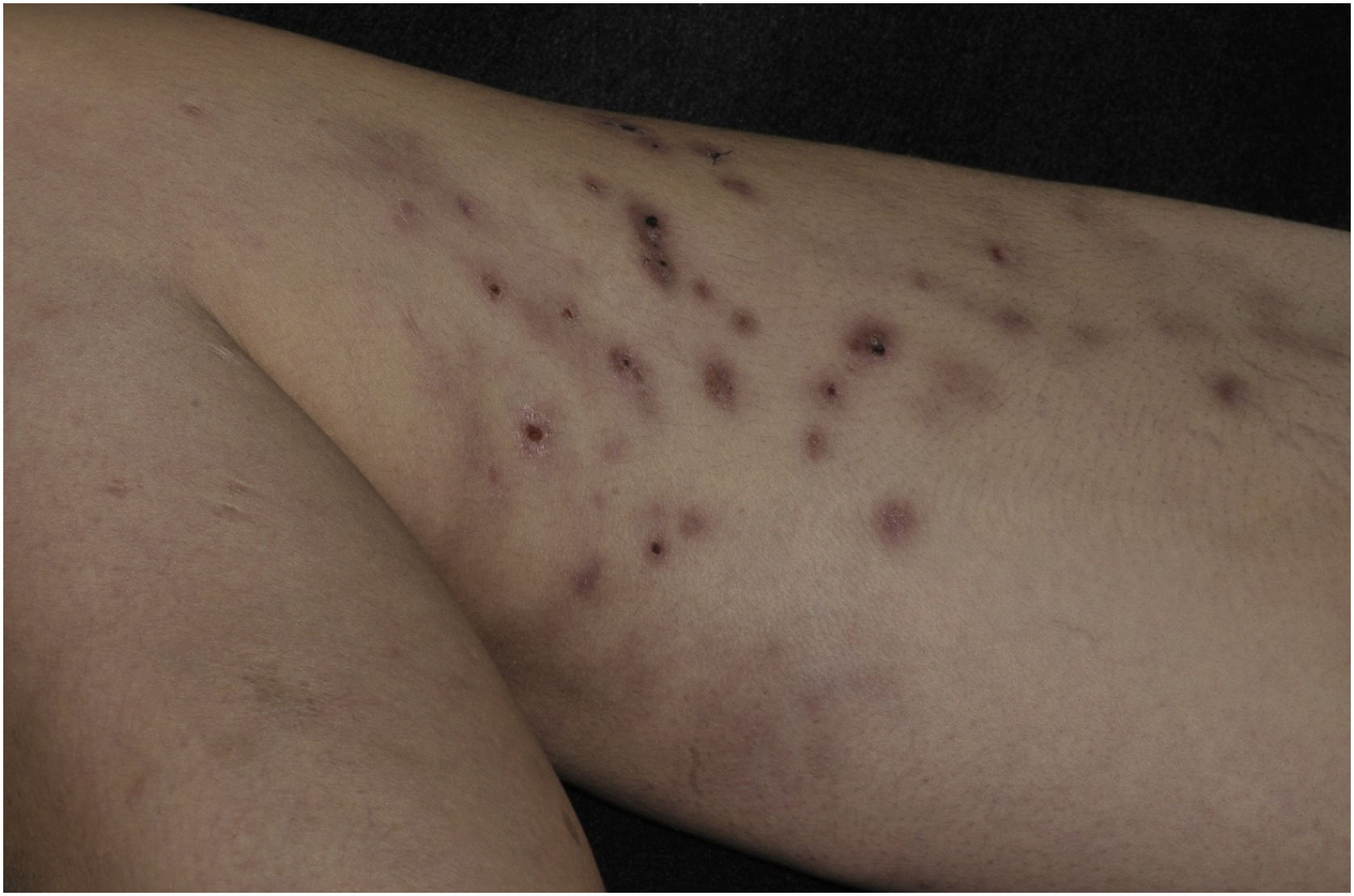
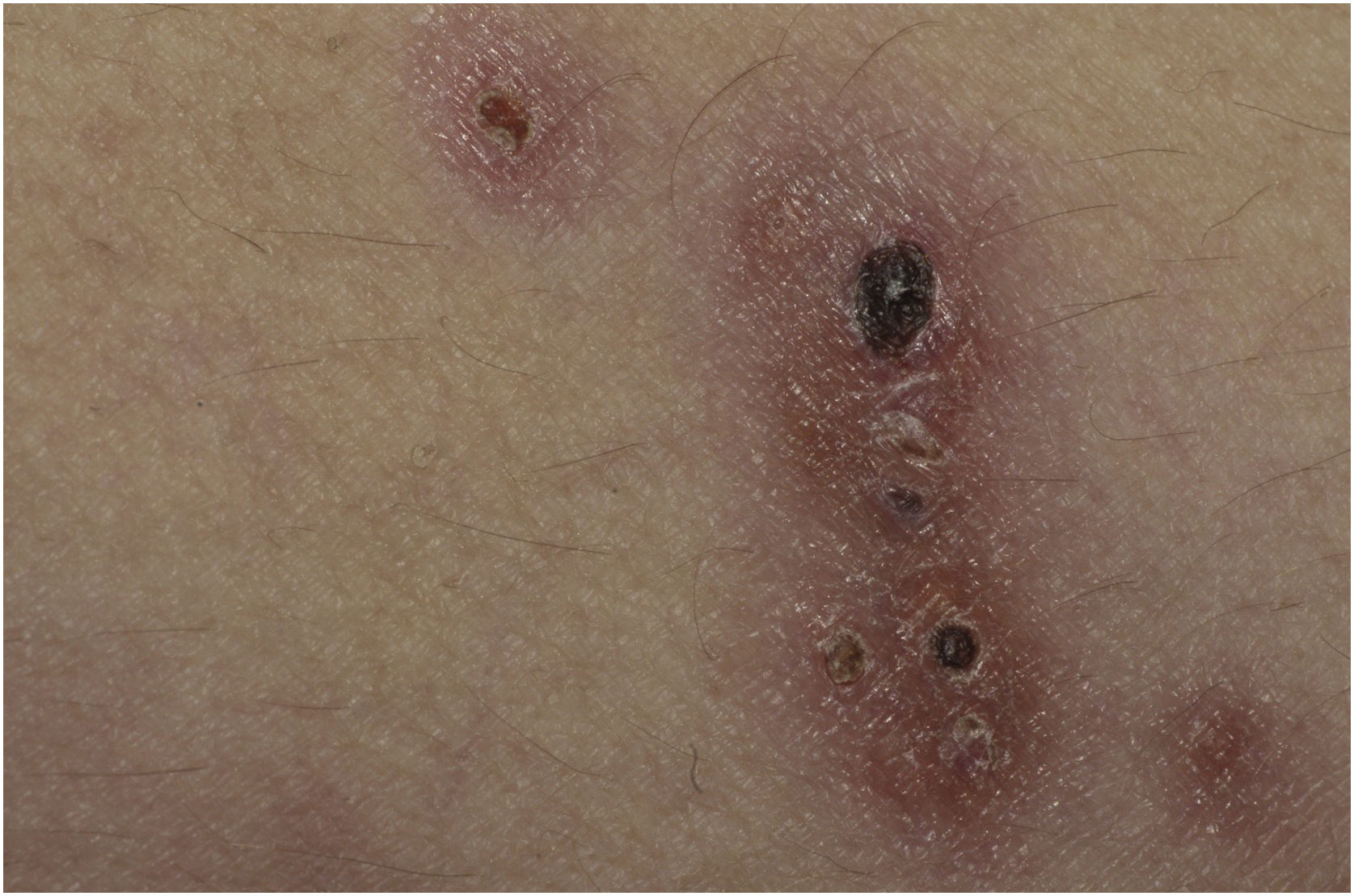
Neste relato, apresentamos paciente do sexo feminino, 37 anos, com diagnóstico prévio de LES havia três anos, em uso de metotrexato 15mg/semana, hidroxicloroquina 400mg/dia e prednisona 15mg/dia, sem histórico de outras medicações imunossupressoras. Referia o aparecimento de lesões cutâneas há dois meses. Ao exame dermatológico, apresentava máculas, pápulas e nódulos eritemato‐violáceos (mais palpáveis que visíveis), endurecidos, dolorosos, alguns fistulizados e com drenagem de exsudação purulenta, distribuídos na face medial da coxa direita (figs. 1 e 2).
Internada para investigação da atividade lúpica e tromboembolismo pulmonar (TEP) em virtude da queda do estado geral, alterações hematológicas e respiratórias. Durante a internação, evoluiu com picos febris, e foi tratada com cefepime, imipeném e vancomicina, sem melhora das lesões cutâneas e do quadro clínico sistêmico.
O exsudato da lesão cutânea foi enviado para cultura de bactérias, de fungos e de micobactéria e realizadas hemoculturas. Todos os resultados foram negativos. Sorologias para HIV, hepatite B, hepatite C e sífilis foram não reagentes. Baciloscopias foram negativas.
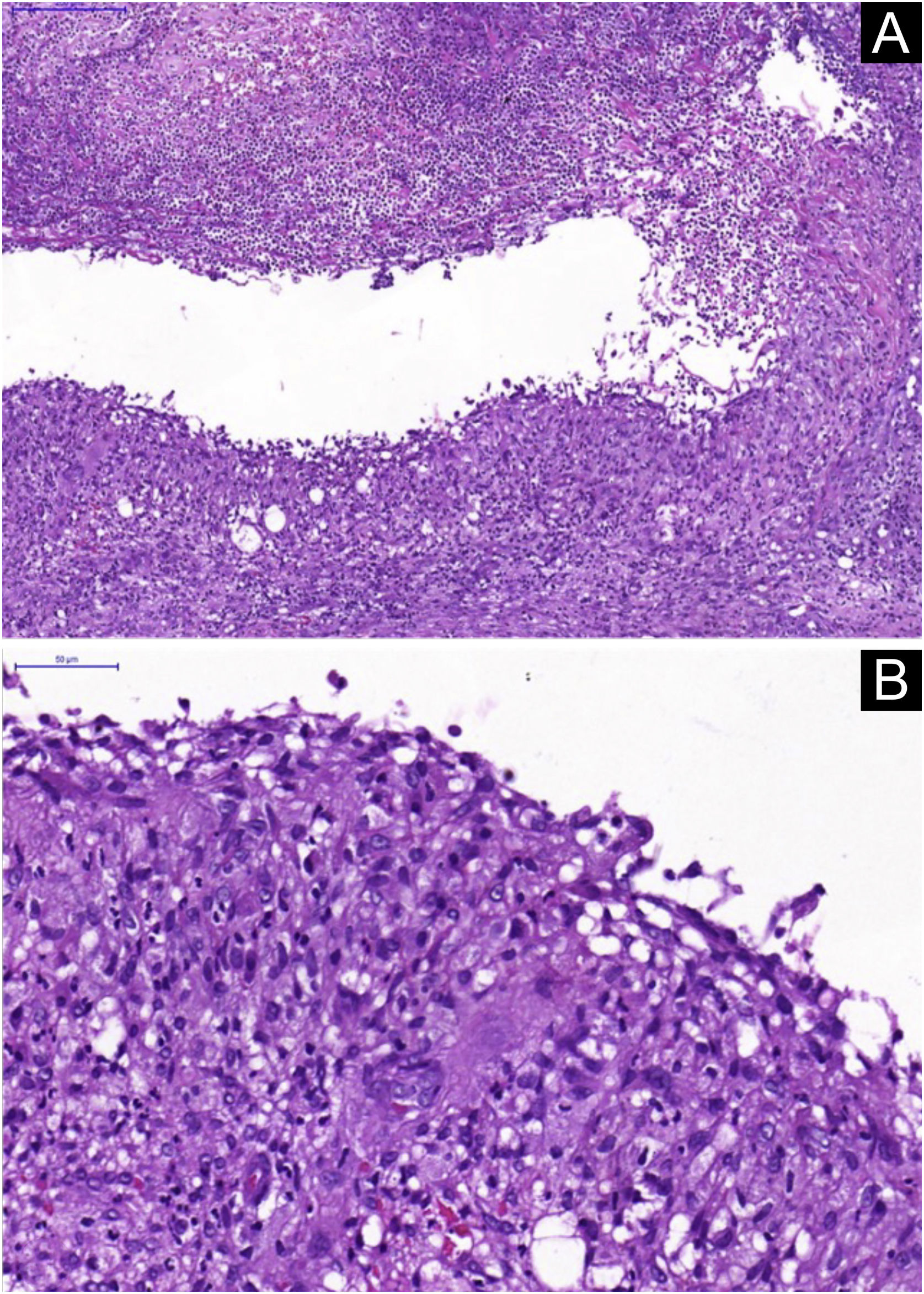
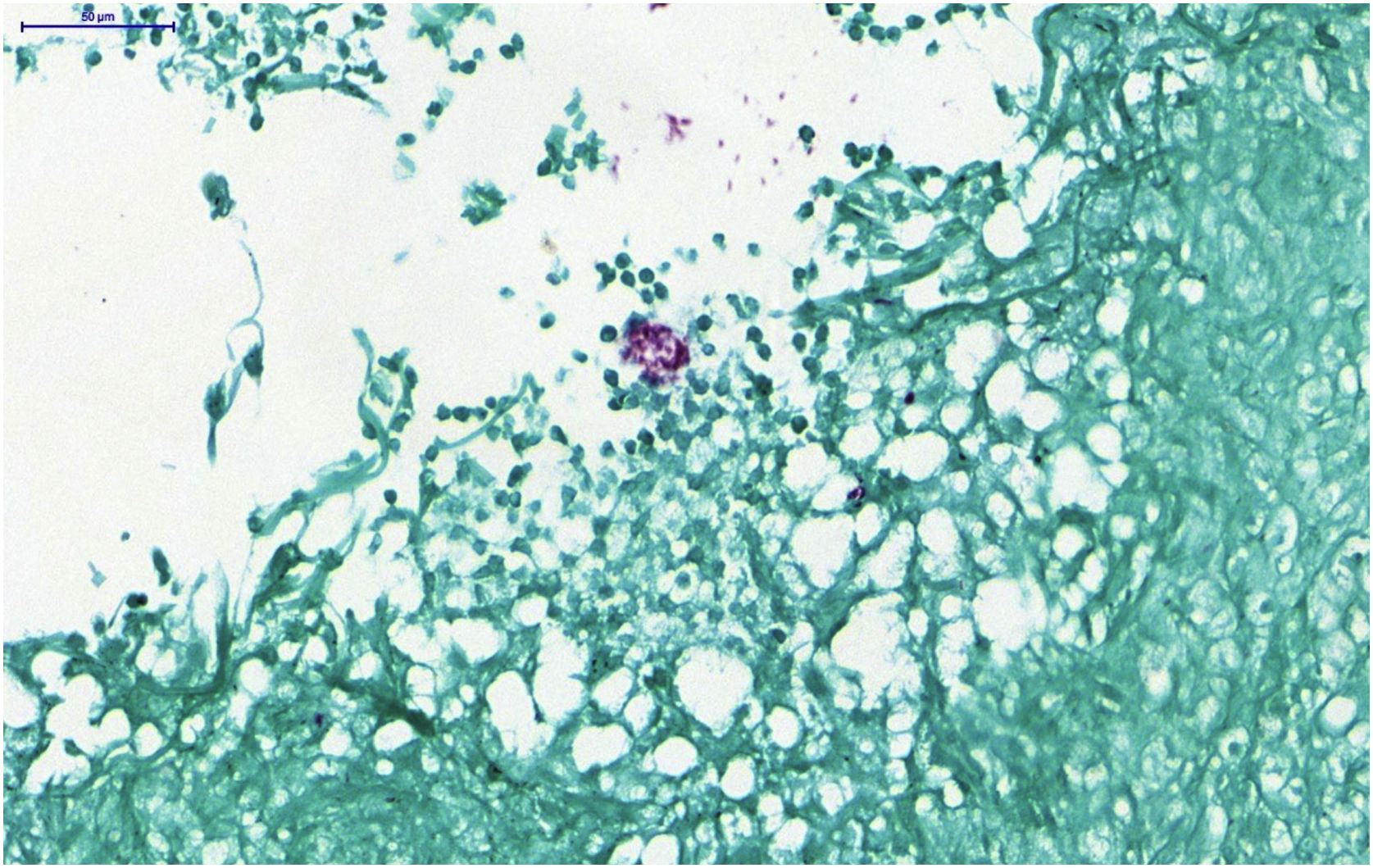
Realizada biopsia cutânea, que evidenciou processo inflamatório granulomatoso epitelioide envolvendo cavidade cística e necrótica, composto por neutrófilos (fig. 3). Na coloração Ziehl Neelsen, observou‐se bacilos álcool‐ácido resistentes (BAAR) no citoplasma de macrófagos no processo granulomatoso sugerindo micobacteriose não tuberculosa (fig. 4). Iniciado tratamento empírico composto por rifampicina, etambutol e azitromicina, mas fez uso por apenas dois dias, pois a paciente evoluiu com insuficiência respiratória e óbito secundário ao evento tromboembólico. Não houve indícios de infecção sistêmica pela micobacteria (hemoculturas negativas).
Histopatológico. (A) Processo inflamatório granulomatoso neutrofílico com acometimento superficial e profundo da derme (Hematoxilina & eosina, 200×). (B) Processo inflamatório granulomatoso epitelioide envolvendo cavidade cística e necrótica, neutrófilos, restos celulares (Hematoxilina & eosina, 400×)
O fragmento da biopsia foi enviado para cultura e análise da reação em cadeia da polimerase (PCR) no Laboratório de Microbiologia do Instituto Lauro de Souza Lima. Na cultura houve crescimento em cinco a seis dias de Mycobaterium spp. de crescimento rápido. A PCR foi realizada pela técnica restriction enzyme analysis (PRA), a qual consiste na amplificação de DNA com primers específicos para uma sequência de 441 pb do gene hsp65. O produto da PCR foi clivado com as enzimas de restrição BstEII e HaeIII. O resultado dessa análise foi liberado após o falecimento da paciente, identificada como Mycobacterium chelonae.
As infecções por MNT são aquelas causadas por outras micobactérias patogênicas além das infecções por M. tuberculosis ou M. leprae, e anteriormente conhecida como micobacteriose atípica, anônima, oportunista ou não classificada.3 A apresentação clínica das MNT depende da espécie da micobactéria e pode se manifestar por pápulas, placas, nódulos, abscessos e úlceras. Os padrões histopatológicos podem incluir achados não específicos de inflamação subcutânea, abscessos, granulomas e nódulos.4,5
A incidência de infecção cutânea por MNT aumentou nas últimas décadas em virtude do maior uso de terapia imunossupressora e de melhores métodos de detecção. A histopatologia não é específica para cada espécie; algumas espécies são de crescimento lento e difíceis de cultivar, dificultando o diagnóstico.5,6
É necessário alto índice de suspeita de infecção por MNT em pacientes com LES, já que a apresentação inicial pode mimetizar diversas manifestações cutâneas do lúpus. A hipótese deve ser aventada em pacientes com lesões cutâneas indolentes, especialmente se as culturas bacterianas de rotina forem negativas. A investigação molecular, por PCR, pode aumentar a sensibilidade e especificidade, mas, quando o diagnóstico é tardio, a terapia dependerá do agente causador.3
Quase todas as espécies de micobactérias já identificadas são capazes de provocar infecção da pele e do tecido subcutâneo; os principais agentes isolados são M. fortuitum, M. abcessus, M. chelonae, M. marinum e M. ulcerans. Mycobacterium chelonae isolada no presente caso é encontrada em ambientes aquáticos, solo, instrumentos cirúrgicos e caracteriza‐se por ter crescimento rápido em cultura. Infecções localizadas foram relatadas associadas à tatuagem, procedimentos em pedicures e estéticos. Infecção disseminada geralmente está associada a indivíduos imunocomprometidos, afetando predominantemente os membros inferiores.7,8
As melhores opções terapêuticas descritas para M. chelonae são tobramicina, imipeném, claritromicina, linezolida e cotrimoxazol. Independentemente da escolha dos antibióticos, a terapia pode ter duração de meses a mais de um ano. Intervenção cirúrgica também pode ser empregada.3
O desfecho fatal associado ao fenômeno tromboembólico logo após o início da poliquimioterapia pode ser consequência da própria infecção grave, relacionado ao LES, como também ser evento adverso dos fármacos recém‐introduzidos, com destaque para a rifampicina. Coagulopatia induzida por rifampicina é complicação rara, mas sua influência não pode ser descartada no presente relato.9 Vale ressaltar que a paciente apresentou episódio prévio de tromboembolismo pulmonar, mas com pesquisa de autoanticorpos anticardiolipina e anticoagulante lúpico IgM e IgG negativos.
O presente relato de caso teve como objetivo destacar a necessidade de suspeição do diagnóstico de infecções causadas por MNT, visto que as infecções oportunistas estão em crescente aumento em nosso meio. Salienta‐se também alertar quanto à dificuldade de cultivo desses microrganismos e à elevada morbi‐mortalidade dessa doença.
Suporte financeiroNenhum.
Contribuição dos autoresBárbara Elias do Carmo Barbosa: Elaboração do texto; participação efetiva na propedêutica; revisão de literatura; revisão crítica do manuscrito; aprovação do manuscrito.
Priscila Neri Lacerda: Elaboração do texto; participação efetiva na propedêutica; revisão de literatura; revisão crítica do manuscrito; aprovação do manuscrito.
Luana Moraes Campos: Elaboração do texto; participação efetiva na propedêutica; revisão de literatura; revisão crítica do manuscrito; aprovação do manuscrito.
Mariângela Esther Alencar Marques: Elaboração do texto; participação efetiva na orientação; participação efetiva na propedêutica; revisão de literatura; revisão crítica do manuscrito; aprovação do manuscrito.
Silvio Alencar Marques: Elaboração do texto; participação efetiva na orientação; participação efetiva na propedêutica; revisão de literatura; revisão crítica do manuscrito; aprovação do manuscrito.
Luciana Patrícia Fernandes Abbade: Elaboração do texto; participação efetiva na orientação; participação efetiva na propedêutica; revisão de literatura; revisão crítica do manuscrito; aprovação do manuscrito.
Conflito de interessesNenhum.
Agradecemos à fotógrafa Eliete Correia Soares pelas fotografias da paciente e à pesquisadora Ida Maria Foschiani Dias Baptista do Laboratório de Microbiologia do Instituto Lauro de Souza Lima.
Como citar este artigo: Barbosa BEC, Lacerda PN, Campos LM, Marques MEA, Marques SA, Abbade LPF. Nontuberculous mycobacteriosis (Mycobacterium chelonae): fatal outcome in a patient with severe systemic lupus erythematosus. An Bras Dermatol. 2023;98:878–81.
Trabalho realizado no Departamento de Infectologia, Diagnóstico por Imagem e Radioterapia, Faculdade de Medicina, Universidade Estadual Paulista, Botucatu, SP, Brasil.