O avanço tecnológico da indústria farmacêutica, decorrente das técnicas de biologia molecular e ampliação do conhecimento da imunopatogênese, modificou o arsenal terapêutico utilizado na dermatologia. Pesquisas científicas e normas regulamentárias fazem com que os custos dos medicamentos se elevem e os impossibilitam de ser utilizados na maioria das políticas públicas. Com o intuito de viabilizar os medicamentos de elevado custo na rede pública de saúde, foi criado o Componente Especializado de Assistência Farmacêutica. No entanto, apesar de apresentar frequentes incorporações medicamentosas, a constante judicialização de fármacos traz custos exorbitantes para o orçamento do Estado. O presente trabalho analisou, como revisão literária, a atual situação do Componente Especializado e o envolvimento dos medicamentos de uso na dermatologia, por meio de revisões jurídicas, análises financeiras e artigos médicos, objetivando futuras incorporações para a especialidade. Ao avaliar as demandas judiciais por medicamentos dermatológicos no estado de São Paulo, infere‐se que a especialidade ainda tem baixa participação e que a psoríase é a principal doença envolvida na solicitação de medicamentos por via judicial no estado. Novos métodos de acesso aos insumos devem ser criados para diminuir a judicialização. Estudos envolvendo custo‐eficácia e planejamento público são mandatórios para incorporações de novas terapias dermatológicas.
A Constituição Federal (CF) estabelece, de maneira ampla, que o direito à saúde é um dever do estado e um direito fundamental de todos os cidadãos, e que tal direito é garantido pela assistência terapêutica e farmacêutica integral, instituída pela lei 8.080/1990, com a criação do Sistema Único de Saúde (SUS).1,2 A União Federal, por meio do Ministério da Saúde (MS), tem o papel de coordenar a Política Nacional de Assistência Farmacêutica (PNAF), cujo objetivo é promover o uso racional dos medicamentos.3
A Assistência Farmacêutica é o conjunto de ações e medidas, aprovado pela PNAF, voltado à promoção, proteção e recuperação da saúde, com base nos princípios de universalidade, integralidade e equidade. Após a implementação das Portarias no 2.577/2006 e 204/2007, a Assistência Farmacêutica foi organizada por meio de Componentes. O Componente Básico objetiva disponibilizar medicamentos para os agravos mais prevalentes na população (como diabetes e hipertensão arterial sistêmica) e é financiado com recurso tripartite (Federação, Estados e Municípios). Já o Componente Estratégico, tem o intuito de fornecer medicamentos para o controle de agravos endêmicos, com responsabilidade financeira exclusiva do MS.1,3
Desde 2010, o MS adicionalmente assegura aos usuários o Componente Especializado de Assistência Farmacêutica (CEAF). Para a inclusão no CEAF, é preciso aprovação pela Comissão Nacional de Incorporação de Tecnologias (CONITEC) e integração aos Protocolos Clínicos e Diretrizes Terapêuticas (PCDT).2,3
Com a rápida expansão tecnológica, diversos tratamentos de alta eficácia surgem no mercado farmacêutico e constantemente são atrelados a altos investimentos financeiros. A velocidade de inclusão de certas tecnologias no CEAF, por motivos orçamentários, não acompanha a velocidade de produção da indústria farmacêutica, o que ocasionou o surgimento do fenômeno da judicialização e aumento dos gastos públicos na área da saúde.1,3
Atualmente, a Dermatologia contempla múltiplos desfechos clínicos dependentes de terapias de alto custo, além de específicos investimentos por parte dos órgãos responsáveis, sejam eles públicos ou privados.
MétodoO presente estudo observacional descritivo tem como objetivo principal demonstrar, por meio de avaliações de série de casos, considerações jurídicas (decisões em direito‐médico, artigos da Constituição Federal) e análises financeiras (estudos de fármaco‐economia nacionais e internacionais e análises de gestão em saúde pública), a importância do uso cauteloso de medicamentos do Componente Especializado na Dermatologia brasileira. Apresenta‐se estruturado primordialmente na avaliação dos aspectos jurídicos, dos aspectos financeiros e no monitoramento do horizonte tecnológico da Dermatologia nos próximos anos. Tem como público‐alvo médicos dermatologistas, gestores de políticas públicas, profissionais do direito nacional e da área da saúde responsáveis por programas de acesso medicamentoso.
Aspectos jurídicosHistórico de leis e amparos jurídicosMediante o conteúdo estabelecido nos artigos 6°, 194°, 196°, 198° e 200° da CF, o Estado deve arcar com a responsabilidade de ofertar saúde como um direito supremo, básico, social e fundamental a todo e qualquer cidadão brasileiro. Dessa maneira, assegura‐se a observância do princípio da isonomia no atendimento dos pacientes, o respeito ao princípio da dignidade humana e do “mínimo existencial”.4–8
No ano de 1990, duas importantes leis foram aprovadas: Lei 8.080/90 (Lei Orgânica, LO), que estabelece a base de funcionamento do SUS, e Lei 8.142/90, que determina a criação das Conferências e dos Conselhos de Saúde. No artigo 6° da LO, ficam estabelecidas a execução de ações de assistência terapêutica integral (incluindo a farmacêutica) e a avaliação do impacto que as tecnologias provocam à saúde.5 Apenas no ano de 2006, com a formulação do Pacto pela Saúde (Portaria GM/MS n° 399), e em 2011 pelo Decreto 7.508/11, é que foram preenchidas determinadas lacunas no processo estratégico do SUS, pactuando políticas e diretrizes nacionais.9
As determinações legais voltadas à assistência farmacêutica foram implementadas primeiramente pela Portaria n° 3.916/98, que determinou a elaboração da Política Nacional de Medicamentos e a criação da Relação Nacional de Medicamentos Essenciais (RENAME).10 A elaboração do CEAF foi destinada à dispensação excepcional de medicamentos destinados ao tratamento de doenças crônicas, raras ou de baixa prevalência populacional, com indicação de uso de medicamentos de alto valor unitário ou com valor agregado anual elevado. Esses medicamentos são financiados pelo MS e pelas secretarias de saúde dos estados, e incluídos na lista do componente após a elaboração do PCDT de cada patologia.11
A Lei n° 12.401/2011 define os critérios e prazos para a incorporação de novas tecnologias no sistema público de saúde, exige registro prévio do produto na Agência Nacional de Vigilância Sanitária (ANVISA) e define ainda que o MS, assessorado pela CONITEC, tem como atribuições a incorporação, exclusão ou alteração de novos medicamentos ou produtos.12
O fenômeno da judicializaçãoO Poder Judiciário (PJ) tem a missão de gerir a justiça mediante aplicação das leis e regulamentos da CF. Diferentemente dos outros poderes, o PJ não foi eleito pela sociedade democrática e seus representantes exercem a condição de vitaliciedade.7,13
No campo das políticas em saúde, o PJ tem se destacado cada vez mais na efetivação do direito à saúde. O denominado “fenômeno da judicialização” tem se traduzido como garantia de acesso a bens e serviços por intermédio de ações provenientes do PJ com a finalidade de impor ao Executivo a concretização de certas demandas.13–15
O ordenamento jurídico brasileiro prevê dois tipos de processo para garantir a tutela judicial de direitos: o processo de ação individual (regulado pelo Código de Processo Civil) e o processo coletivo (sob a égide da Lei da Ação Civil Pública e do Código de Defesa do Consumidor).10
As determinações judiciais de benefícios e de alocações de recursos públicos muitas vezes desconsideram o fato de que o Estado atua dentro de parâmetros financeiros, administrativos e institucionais bem definidos e submetidos a limites concretos, e nem tão pouco racionalizam sobre as dimensões continentais do país e sua heterogeneidade geográfica e populacional.6 Os operadores do direito nacional por vezes demonstram escasso conhecimento sobre as políticas públicas em geral (princípio de impropriedade do PJ), especialmente sobre os detalhes técnicos da assistência farmacêutica dentro do SUS, fato observado em determinadas decisões judiciais em prol do fornecimento de medicamentos inviáveis financeiramente para distribuição coletiva.14
O número de demandas judiciais relativas à saúde aumentou 130% entre 2008 e 2017, enquanto o número total de processos judiciais cresceu 50%. Segundo o MS, em sete anos houve um crescimento de aproximadamente 13 vezes nos gastos com demandas judiciais, atingindo R$ 1,6 bilhão em 2016.16 Em 2004, o Tribunal de Contas da União (TCU) realizou auditoria operacional em relação à assistência financeira para aquisição e distribuição de medicamentos excepcionais, e constatou que a judicialização da saúde provocava a realocação emergencial de recursos do programa e descontinuava o tratamento de pacientes regulares.11
Certas razões são elencadas para justificar a judicialização no cenário nacional, tais como as listadas na tabela 1.14
Elenco de cenários que determinam a judicialização de medicamentos ou insumos na saúde
| Ausência de um discurso coeso sobre as políticas públicas em saúde, gerando dificuldade de compreensão de seus sentidos pelo Poder Judiciário e, muitas vezes, ônus financeiro ao ente público não responsável pela assistência farmacêutica. |
| Falta de articulação dos gestores de saúde com a população, de modo que as incertezas geradas e a ausência de canais de comunicação provocam insatisfações. Pacientes muitas vezes desconhecem onde e como podem adquirir os medicamentos. |
| Distorção das definições de princípios constitucionais por parte dos magistrados. |
| Carência de delimitação do conceito de Integralidade: magistrados concedem medicamentos com base na teoria da eficácia imediata, integral e direita das normas constitucionais. |
| Desconhecimento das listas oficiais por parte de médicos e advogados, resultando em processos judiciais desnecessários. |
| Descompromisso social do profissional médico ao realizar a prescrição de determinado medicamento sem antes avaliar protocolos e viabilidade pública. |
| Crescimento do populismo judicial: com decisões pró paciente, surgem novas solicitações. |
| Despreocupação com o itinerário do paciente: burocracia exagerada associada à desatenção na conservação e desabastecimento dos produtos nos centros de referência. |
O objetivo da equidade é garantir a todas as pessoas a igualdade de condições e de acesso às ações e aos serviços dos diferentes níveis de complexidade do sistema.
Diante da constatação de que em alguns locais do Brasil a maioria das ações judiciais é movida por advogados particulares, a manutenção do processo de judicialização colaboraria para aumentar as iniquidades no acesso à saúde.9 Indivíduos pertencentes aos setores mais favorecidos da sociedade obtém o direito ao acesso de certas terapias em função de seu melhor alcance à defesa jurídica de qualidade, gerando a elitização de um direito plural.
Outro fator auxiliar na delimitação do perfil do paciente que requer medicamentos por via judicial é o maior número de ações individuais em relação às coletivas. Isso reforça a ideia de que a “microlitigação” ou “microjustiça” é uma realidade que gera desafios para o PJ e para a própria gestão em saúde.16–18
Em termos divisionais, observa‐se em estados mais economicamente ativos do país (como é o caso de São Paulo e Rio de Janeiro) a diminuição do sucesso das ações judiciais ou a redução em número absoluto dos processos, o que pode significar somente uma maior maturidade desses sistemas judiciais e/ou melhor assistência dos sistemas de saúde como unidade.16 Em contrapartida, essa eficiência gera uma constante migração interestadual de pacientes para receber terapia medicamentosa, o que ocasiona desequilíbrio dos gastos estaduais. Esse fenômeno é comumente observado nas divisas entre os estados de São Paulo, Minas Gerais, Bahia e Rio de Janeiro.19
Visão positiva da judicializaçãoDe modo geral, as decisões judiciais pressionam o Poder Executivo a sair da inércia e da ineficiência, assim como possibilitam a reversão de omissões, ilegalidades ou abusos cometidos.14
O Conselho Nacional de Justiça (CNJ) editou a Recomendação n° 31/2010 e mais tardiamente a Resolução n° 107, instituindo o Fórum Nacional da Saúde e os Comitês Executivos Estaduais de Saúde com o objetivo de monitorar e resolver as demandas de assistência à saúde. Por sua vez, o Supremo Tribunal Federal (STF) convocou a Audiência Pública sobre saúde e realizou ampla discussão acerca do custeamento de medicamentos e tratamentos não abrangidos pelas políticas públicas existentes e sobre as responsabilidades dos entes da federação em matéria de direito à saúde.13,17
A elaboração dos Núcleos de Assessoria Técnica (NAT) tem como finalidade o auxílio aos magistrados no julgamento das demandas envolvendo a saúde, disponibilizando conhecimento técnico para uma decisão mais segura.13,16,17 Como outro exemplo de atividades realizadas pelo PJ, formularam‐se as Jornadas de Direito à Saúde, com o direcionamento voltado a identificar parâmetros que possam servir de guia para as decisões dos magistrados.7,13
Judicializar, em termos práticos financeiros, impacta diretamente sobre a precificação do produto, suscetibilizando a gestão de compras públicas. É nesse contexto que surgem novos critérios (alguns utilizados pela Câmara de Regulação do Mercado de Medicamentos – CMED) para análise de incorporação e regulação do preço dos medicamentos, tais como: custo de produção, utilidade terapêutica, avaliação econômica, comparação internacional e preço de outros tratamentos disponíveis no mercado.20,21
No campo da saúde suplementar, muito se discute sobre dos direitos dos consumidores de planos de saúde e da responsabilidade das operadoras na prestação do serviço. Diante de uma maioria de decisões favoráveis aos usuários, as empresas passam a suportar o ônus dos procedimentos não cobertos, até mesmo além dos limites definidos pela Agência Nacional de Saúde Suplementar (ANS). É notável que certos deferimentos em favor dos usuários não partem de uma fundamentação jurídica e são baseadas puramente nos artigos do Código de Defesa do Consumidor. Por outro lado, possíveis indeferimentos provavelmente seriam absorvidos pelo SUS, repercutindo no desequilíbrio econômico das contas públicas vinculadas à saúde.22,23
Análise da judicialização da dermatologia no estado de São Paulo e atual situação nacional da especialidadeA ausência de padronização do sistema informatizado de acompanhamento das ações judiciais impede que se estabeleçam parâmetros fidedignos de paridade, o que gera viés de interpretação e avaliação errônea dos indicadores.16
Dados coletados junto à Secretaria de Estado da Saúde de São Paulo (SES‐SP) no ano de 2018 e respondidos em maio de 2019 ao TCE demonstram que a judicialização de procedimentos na Saúde consumiu um total de R$ 664,7 milhões.24 Em estudos realizados no ano de 2015, o estado de São Paulo ocupava a primeira posição em número absoluto de ações, por vez atrás do estado do Rio Grande do Sul em número de ações por 100 mil habitantes. O gasto da judicialização na SES‐SP diminuiu em 18,82% entre 2016 e 2017, e desde então vem mantendo o padrão de redução nos anos.25,26
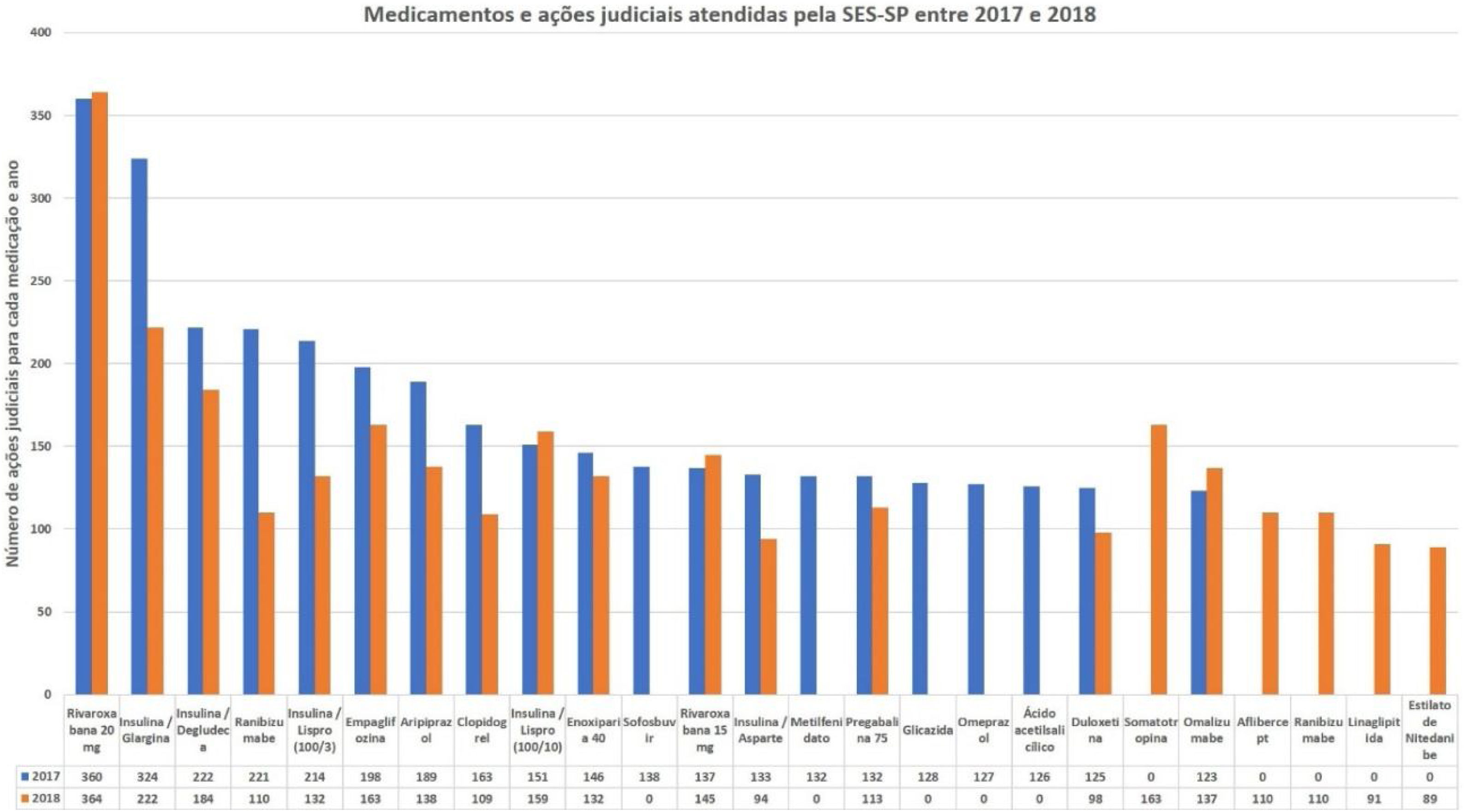
No caso da dermatologia, existem poucos estudos envolvendo a especialidade na problematização do processo de judicialização nacional. Por meio da Lei de Acesso (Lei Federal 12.527/2011), foi fornecido o perfil das demandas judiciais dermatológicas contidas na SES‐SP nos anos de 2017 e 2018, analisados pelo programa S‐Codes. Os dados mostram uma pequena participação dos medicamentos dermatológicos não biológicos, e que o medicamento omalizumabe tem um importante envolvimento no número total de solicitações judiciais do estado (123 em 2017 e 137 em 2018, sem especificação do CID), atingindo a 9ª posição em 2018 pela SES‐SP (fig. 1).27,28
Importante salientar a permanência das demandas por medicamentos já presentes nas listas dos componentes, como hidroxizina solução, cetoconazol creme e ciclosporina cápsula, o que reflete a dificuldade em acesso por parte da população. Em termos de distribuição dos municípios, à exceção da cidade de São Paulo, não há outra predominância de região e nota‐se maior distribuição dos processos entre os municípios em 2018.28
Em um comparativo com o estudo realizado no ano de 2006 com dados obtidos na SES‐SP, a dermatologia era responsável por 4,09% de todas as demandas judiciais, e os imunobiológicos para psoríase representavam uma considerável parcela dessa porcentagem.18
Em outubro de 2012, a CONITEC publicou recomendação contrária à incorporação dos medicamentos biológicos (infliximabe, etanercepte, adalimumabe e ustequinumabe) para o tratamento da psoríase moderada a grave em adultos. Apenas em sua 66ª reunião ordinária no ano de 2018, recomendou a incorporação do adalimumabe como primeira linha de tratamento biológico após falha da terapia padrão, e secuquinumabe como segunda linha de tratamento no tratamento da psoríase moderada a grave.12 A autorização para incorporação do etanercepte para pacientes pediátricos e do ustequinumabe para falha de segunda linha do tratamento foi realizada na ata da 70ª reunião do CONITEC, mantendo a negativa para o uso de infliximabe.29
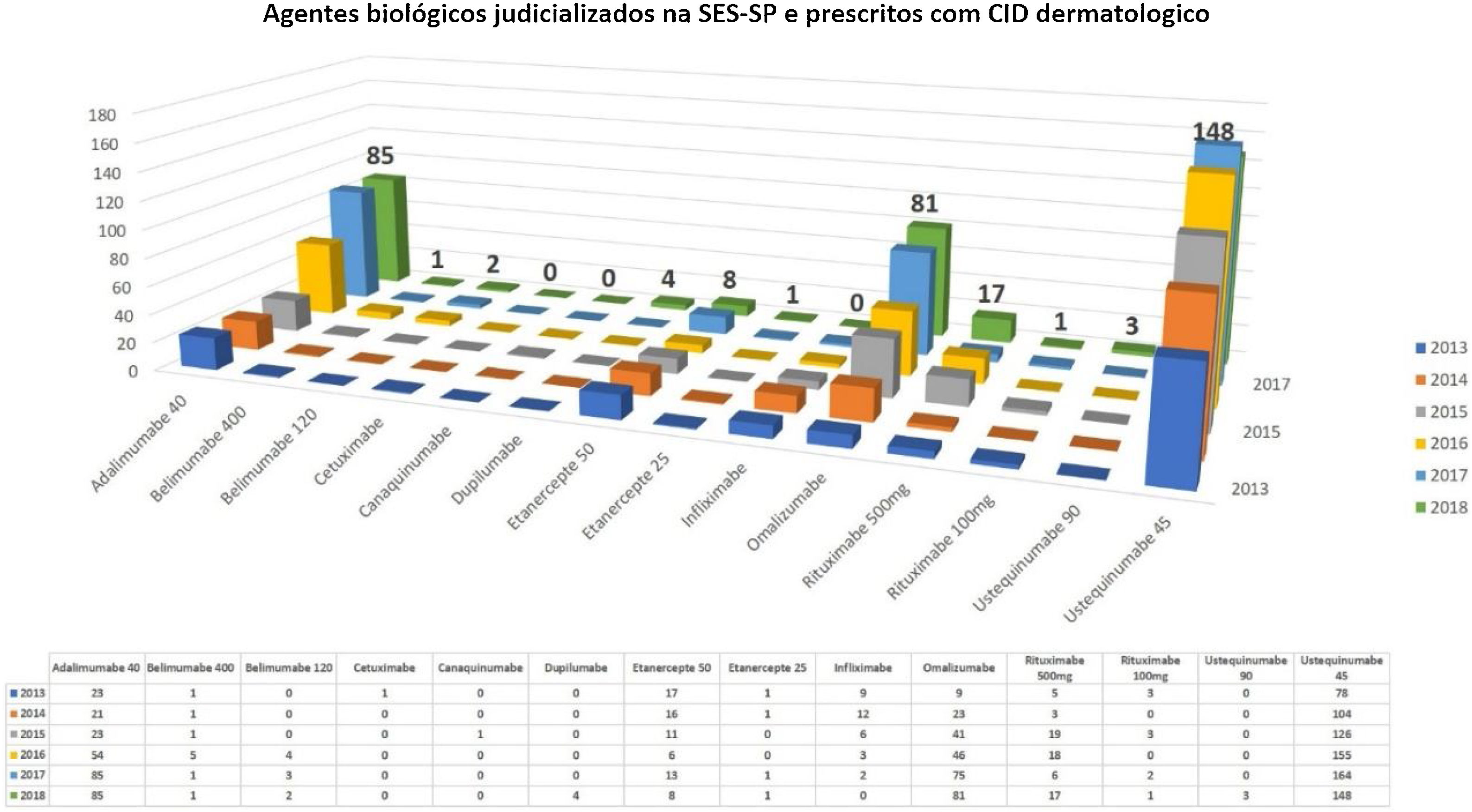
Considerando exclusivamente uma análise dos imunobiológicos judicializados por motivos dermatológicas pela SES‐SP no período de 2013‐2018, observa‐se que ainda há um predomínio da psoríase como doença, na qual mais se judicializa no estado (porém com declínio no comparativo dos anos, após a inserção de alguns imunobiológicos no CEAF). No entanto, nota‐se a ascensão de outras dermatoses, como hidradenite supurativa, urticária, pênfigo e dermatite atópica (DA) nos últimos cinco anos. Não se observa nenhum medicamento judicializado para dermatoses consideradas doenças raras. Os cinco imunobiológicos dermatológicos mais judicializados no estado de São Paulo no ano de 2018 são: ustequinumabe, adalimumabe, omalizumabe, etanercepte e rituximabe (fig. 2).30
De acordo com o estudo de 2013 sobre os novos medicamentos registrados no Brasil na perspectiva do SUS, foram registrados oito fármacos para cinco dermatoses (1,3% de todos os novos registros farmacológicos), dos quais três medicamentos foram indicados para psoríase. Para as dermatoses consideradas negligenciadas segundo a Organização Mundial de Saúde (OMS), como a hanseníase e a cromoblastomicose, nenhum medicamento foi incorporado nos registros.21
A tabela 2 mostra os medicamentos para cada CID dermatológico dos 172 fármacos inclusos no CEAF até a última atualização em 2020.31
Relação de medicamentos do CEAF por doença dermatológica
| Medicamento liberado pelo CEAF | Doença dermatológica |
|---|---|
| Hidroxicloroquina | Lúpus eritematoso discoide (LED, lúpus eritematoso cutâneo subagudo (LECS), dermatomiosite |
| Cloroquina | LED, LECS |
| Ciclofosfamida | LED, LECS |
| Danazol | LED, LECS |
| Imunoglobulina humana G injetável | Dermatomiosites |
| Ciclosporina | LED, LECS, dermatomiosites, psoríase |
| Azatioprina | LED, LECS, dermatomiosites |
| Metotrexato | LED, LECS, dermatomiosite, psoríase |
| Isotretinoína | Acne |
| Acitretina | Psoríase, pitiríase rubra pilar, ictioses, linfedema hereditário, xeroderma pigmentoso, mastocitose, incontinência pigmentar, displasia ectodérmica e outras malformações congênitas da pele |
| Adalimumabe injetável | Psoríase, hidroadenite |
| Ustequinumabe injetável | Psoríase |
| Secuquinumabe injetável | Psoríase |
| Etanercepte injetável | Psoríase |
| Calcipotriol tópico | Psoríase |
| Clobetasol pomada e solução capilar | Psoríase |
É notável a singela participação da Dermatologia no CEAF, o que pode ser resultado da pequena percepção dos gestores em relação às doenças dermatológicas e/ou do favorecimento de doenças consideradas mais graves, com maior impacto em índices de morbimortalidade.
Além dessa questão, observa‐se que alguns medicamentos de interesse dermatológico são contemplados apenas para outras patologias. Dados da SES‐SP mostram a rivaroxabana, novo anticoagulante oral utilizado na prevenção de tromboembolismo venoso, como maior responsável pelas demandas judicializadas. Esse mesmo medicamento pode ser utilizado para prevenção e tratamento de vasculopatias trombóticas na Dermatologia.27,32
O termo mundial “uso off‐label” envolve a prescrição de fármacos para indicações não aprovadas, em dosagens inapropriadas (em relação às citadas em bula) ou em vias de administração incomuns. Na Dermatologia, o emprego de medicamentos off‐label é muito frequente, em função do alto custo dos estudos clínicos, da longa demora para aprovação nas agências reguladoras e do difícil manejo clínico. Essa forma de utilizar medicamentos é matéria de debate pela comunidade médica, pois ao mesmo tempo que ajuda pacientes a controlarem suas doenças, os coloca em risco para certos efeitos farmacológicos indesejados e potencialmente fatais.
Na prática clínica, são notáveis as múltiplas interfaces de distúrbios dermatológicos com outras especialidades, do mesmo modo que é perceptível a possibilidade do uso de medicamentos já utilizados em enfermidades não dermatológicas em distúrbios cutâneos. Como bons exemplos já consagrados mundialmente, temos o uso do rituximabe (autorizado para o tratamento de doenças linfoproliferativas) no controle de pênfigo vulgar e penfigoides bolhosos, assim como o uso da talidomida (liberado no SUS para uso em caso de lúpus eritematoso e reações hansênicas tipo 2) nos casos de prurigo nodular recidivante.33,34
Com base em todas essas dificuldades para se legitimar o uso de determinados medicamentos na Dermatologia, torna‐se cada vez mais necessário a parceria, já utilizada mundialmente, entre instituições acadêmicas, sistema público de saúde e indústria farmacêutica, com o intuito de desenvolvimento de pesquisas, condução rápida de trials terapêuticos, auxilio teórico‐prático para as incorporações da CONITEC, aprimoramento do ensino dermatológico nos centros acadêmicos e desenvolvimento do mercado farmacêutico. O Brasil fez alterações recentes em sua Política de Ciência, Tecnologia e Inovação, entre as quais podemos destacar a criação dos Fundos Setoriais, a Lei de Inovação, a chamada “Lei do Bem” (Lei 11.196/05 de isenção tributária), a regulamentação do Fundo Nacional de Desenvolvimento Científico e Tecnológico e os programas Pró‐Farma I e II do Banco Nacional de Desenvolvimento Econômico e Social.20
No ranking mundial de pesquisa clínica, o Brasil ocupa apenas a 24ª posição, com 2,1% dos estudos realizados no mundo. Entraves processuais sanitários e éticos são os principais motivos para esse indicador, ocasionando prejuízo na inovação farmacêutica nacional.35
Estratégias, mecanismos e instrumentos que minimizam o processo de judicializaçãoPor competência dos gestores públicos, torna‐se necessário o desenvolvimento de políticas integradas em prol do acesso e da inovação. Para tanto, são sugeridas as estratégias e medidas da tabela 3.5,16,20,36–38
Aspectos financeiros e administrativosO crescente aumento nos custos com a saúde se originou sobretudo por meio do aumento exponencial do uso de medicamentos dispendiosos e incorporações aos sistemas de saúde.39 As avaliações econômicas baseiam‐se no custo de oportunidade, ou seja, a aplicação de recursos em determinadas tecnologias implica em não provisão de outras. Assim, deve‐se dar atenção às terapias com alto valor agregado.40
As leis de direito de propriedades (patentes), somadas às mudanças na pirâmide etária e no crescimento da população, contribuem para a elevação dos custos anuais com fármacos. Em 2018, o MS contabilizou R$ 26,38 bilhões em gastos gerais – os medicamentos foram responsáveis por 64% do total (aproximadamente R$ 16,8 bilhões), aumentando 41,3% em comparativo com o ano anterior. Entretanto, a verba destinada à assistência farmacêutica foi reduzida em 4%, com destaque para a maior queda (23%) para o componente especializado.35
Cronologicamente, em números nacionais, em 2003 os gastos com o CEAF foram de aproximadamente R$ 1,05 bilhão, R$ 1,92 bilhão em 2005 e após 11 anos atingiu a marca de R$ 6,6 bilhões em 2016. Até o ano de 2004, a Dermatologia era responsável por apenas 5,10% dos medicamentos distribuídos desse componente; a acne vulgar é a principal representante.41
A avaliação realizada para a compra dos imunobiológicos usados no controle da psoríase demonstra a preocupação com a comparação entre os preços praticados internacionalmente e no Brasil. No contexto geral (avaliando variações cambiais e cargas tributárias), o Brasil fez a negociação e compra dos medicamentos (adalimumabe, etanercepte, infliximabe) abaixo dos valores internacionais praticados (valores unitários respectivamente e em ordem: R$ 508,61; R$ 291,20; R$ 901,95). Somente o secuquinumabe e o ustequinumabe não obtiveram o melhor preço no comparativo de compras; as melhores aquisições foram realizadas pela Colômbia (R$ 1.258,61 contra R$ 2.513,90 pelo Brasil) e África do Sul (R$ 6.096,93 contra R$ 9.733,86 pelo Brasil), respectivamente. No mesmo estudo, analisa‐se o custo até resposta clínica dos medicamentos não biológicos para psoríase (metotrexato, ciclosporina e acitretina) e nota‐se o valor extremamente reduzido em comparação com os imunobiológicos, o que remete novamente ao valor dos critérios de indicação e a conscientização médica em termos de prescrição.12
Considerando a incorporação de adalimumabe e secuquinumabe, como primeira e segunda linha, respectivamente, ao tratamento da psoríase, de acordo com as avaliações do impacto orçamentário, projeta‐se o custo estimado para o primeiro ano de aproximadamente R$ 15,6 milhões. Após cinco anos de incorporação, o impacto estimado seria em torno de R$ 956 milhões.12
Em matéria de imunobiológicos, devido a certas morosidades na inclusão/compra de medicamentos do CEAF, algumas empresas fornecem o início do tratamento até a liberação pelo setor público, auxiliando na assistência aos pacientes economicamente menos privilegiados e, em contrapartida, contribuindo para um posterior aumento da judicialização.
Aspectos clínicos e monitoramento do horizonte tecnológicoInovações em hidradenite supurativaEm julho de 2018, a CONITEC publicou o parecer a favor da incorporação do adalimumabe para casos de hidradenite ativa moderada a grave. O impacto orçamentário incremental calculado foi de aproximadamente 188 milhões de reais em cinco anos. Por outro lado, controlar a doença impactaria nos atendimentos de emergência realizados pelos pacientes, reduzindo custos e taxas de internações.42 Na atualidade, o medicamento já está disponível para uso, incorporado ao PCDT da doença.
No momento, algumas novas terapias estão sendo utilizadas em estudos, tais como: anakinra (anti‐IL‐1), bermekimabe (anti‐IL‐1alfa), canaquinumabe (anti‐IL1) e secuquinumabe (anti‐IL‐17). Esses medicamentos podem contribuir para o bloqueio de outras vias imunológicas responsáveis pela heterogeneidade das apresentações clínicas.43
Tratamento de pênfigos e penfigoidesHá diversas formas de tratamento medicamentoso – em tempos mais remotos, a corticoterapia oral em altas doses era a única maneira de controlar a doença; entretanto, muitos pacientes acabaram por sofrer as consequências de seu uso prolongado. Com o avanço dos conhecimentos científicos, certos medicamentos como azatioprina, dapsona, metotrexato e pentoxifilina passaram a ser utilizados como fármacos poupadores de corticoide e de baixo custo.35
Atualmente, o rituximabe (anticorpo monoclonal contra os linfócitos tipo B, anti‐CD20, utilizado primariamente no tratamento de linfomas) ganha espaço nas discussões terapêuticas. O rituximabe, quando comparado com as terapias convencionais, demonstra baixos índices de complicação e reduzidas taxas de hospitalização, justificando a redução do custo global anual por paciente. Esses medicamentos podem até ser utilizados em concomitância, com bons índices de segurança e eficácia.35
Tratamento de campo cancerizávelAlém da orientação sobre a fotoproteção, diversas medidas podem ser tomadas, desde tratamentos tópicos (terapia fotodinâmica, imiquimode, 5‐fluoracil) até procedimentos (curetagem, cirurgia, laser e crioterapia), que podem ser realizados isoladamente ou em combinação. Para pacientes transplantados renais, o uso de acitretina oral está indicada devido ao seu poder imunomodulador agindo na quimioprofilaxia do CEC.44
Em estudo de farmacoeconomia no cenário de saúde americano, avaliou‐se que a terapia fotodinâmica foi o tratamento com melhor custo‐benefício, melhor resultado estético e melhor tolerância por parte do paciente. Sua vantagem se dá pela possibilidade de ser realizada sob supervisão médica e até mesmo com o uso da luz solar (protocolo daylight). O 5‐fluoracil também apresentou bom resultado de custo versus eficácia.44
Manejo clínico da urticária crônica espontâneaA urticária crônica espontânea é um subtipo de urticária que afeta cerca de 0,1% a 3% de toda a população mundial. Em estatísticas econômicas americanas, essa patologia custa aos cofres públicos cerca de $9.000 US anuais por paciente, e os medicamentos utilizados no seu controle podem partir de $50 US por mês (no caso dos anti‐histamínicos) até $1.000 US mensais (por injeção de omalizumabe).45 Outro ponto a ser avaliado é a alta incidência de distúrbios socioemocionais e psiquiátricos, que afetam a capacidade de trabalho e impactam no custo anual global por paciente (incluindo os custos com medicamentos e avaliações de emergência, além das ausências laborativas).
Segundo os consensos internacionais, o tratamento geralmente se inicia com o uso de anti‐histamínicos e, progressivamente, caso não haja controle dos sintomas, o medicamento omalizumabe (imunobiológico inespecífico anti‐IgE) está indicado, restando apenas a ciclosporina como última terapia para os casos refratários e graves.45
Indicações do uso de retinoide sistêmico na DermatologiaOs medicamentos derivados ou estruturalmente similares à vitamina A compõem o grupo dos retinoides. No Brasil, apenas a acitretina e a isotretinoína são liberados pela ANVISA; as indicações estão descritas na tabela 2.
Novas indicações para o uso de retinoides sistêmicos (ainda como indicações off‐label) devem ser avaliadas. Atualmente, patologias como líquen plano, hidradenite supurativa, eczema crônico de mãos, verrugas virais, neoplasias cutâneas não melanoma, rosácea papulopustulosa, doença de Darier e alopecias cicatriciais de couro cabeludo podem ser tratadas com esses medicamentos.46
Para termos de avaliação econômica, o maior preço dos medicamentos citados, pagos pelo governo, segundo a ANVISA (atualizado em 01/10/2019, caixa com 30 comprimidos), foi de: R$ 112,33 para acitretina 10mg, R$ 279,27 para acitretina de 25mg; R$ 83,17 para isotretinoína 10mg e R$ 155,82 para isotretinoína de 20mg.47
Vasculopatias trombóticas e o uso de anticoagulantes na DermatologiaParticularmente, as vasculopatias trombóticas cutâneas surgem em decorrência de determinado fator envolvendo a formação de oclusões vasculares e têm como principal tratamento o uso de anticoagulantes. Em termos de custo‐efetividade, em análises envolvendo outras patologias não dermatológicas, os novos anticoagulantes orais diretos (p.ex., dabigatrana, rivaroxabana e apixabana) mostraram‐se mais eficientes que a enoxaparina, sob critérios de custos com exames, consultas, valor do medicamento e perfil de segurança.48
As indicações dermatológicas para os anticoagulantes orais na Dermatologia são: vasculopatia livedoide, púrpura fulminans, trombose venosa superficial, síndrome antifosfolípide, fenômeno de Raynaud, calcifilaxia, líquen plano, livedo racemoso e úlceras venosas crônicas.33
Desafios com os casos graves de dermatite atópicaAo considerar que a DA pode ocorrer em qualquer idade e que existem diversas formas de tratamento e prevenção, elevados impactos econômicos (diretos e indiretos) são esperados para o sistema público e suplementar. Novos medicamentos tópicos estão sendo usados para a proteção da integridade da barreira cutânea (p.ex., inibidores da fosfodiesterase 4 e inibidores da janus kinase), e determinados medicamentos sistêmicos estão despontando no mercado para uso em pacientes resistentes às terapias convencionais (ciclosporina, metotrexato e micofenolato de mofetil), a exemplo do dupilumabe (anticorpo monoclonal humano contra a interleucina IL‐4 alfa e IL‐3) que, apesar do alto custo por paciente, apresenta bons resultados clínicos.49
Considerações futuras para o tratamento da psoríaseDiante de um cenário de inovações tecnológicas e na era dos imunobiológicos, novas terapias surgem com o intuito de bloquear diferentes vias imunológicas da doença. Os biológicos mais atuais do mercado e aprovados pelo Food and Drug Admnistration (FDA) atuam no aprimoramento da inibição das interleucinas IL‐23 (guselkumabe, tildrakizumabe e risankizumabe) e IL‐17 (ixekizumabe, brodalimumabe).50
Ampla discussão ocorre quando se menciona a quebra das patentes desses imunobiológicos e ascensão dos biossimilares. Essa última classe de medicamentos tem o propósito de diminuir o valor final e melhorar o acesso ao tratamento. A equivalência ente biológicos e biossimilares é uma problemática muito debatida no meio médico, e ainda faltam critérios para assegurar a intercambialidade dessas classes ou a extrapolação de dados clínicos (com perfis de farmacovigilância). Assim, a substituição automática de um imunobiológico por seu biossimilar, além de resultar em uma intercambialidade sem propósito terapêutico (tendo em vista um paciente bom respondedor ao biológico de origem), pode representar um desrespeito à autonomia do médico prescritor. tabela 3
Medidas e estratégias sugeridas para minimizar a judicialização no acesso a medicamentos e insumos na saúde
| Definir prioridades de investimentos, tendo em vista a maior probabilidade de reabilitação do paciente, gravidade da doença, repercussões ao coletivo e custo benefício farmacológico. |
| Promover mecanismos para viabilizar o financiamento e a transferência de tecnologia para as instituições públicas de saúde. |
| Estimular a livre competição no mercado de medicamentos, assim como otimizar setores dentro das secretarias que tratem de negociação, compra e logística. |
| Estabelecer subsídios para o aprimoramento das instituições e ferramentas, como o Grupo Técnico de Estudos sobre Medicamentos (legitimado pela Resolução SMS n° 1.139), NAT e a e‐NATJUS (plataforma digital mantida pelo CNJ), que auxiliam os magistrados em suas decisões. |
| Investir em sistemas de mediação pré‐judicial: evitar a abertura indiscriminada de processos e reverter o automatismo de concessão (p.ex., os recursos extraordinários 566471 e 657718, relatados pelo Ministro Marco Aurélio, do STF). Medidas como as realizadas pela SES‐SP junto ao Tribunal de Justiça de São Paulo, criando o projeto “Acessa SUS” devem ser estimuladas (em 48.000 atendimentos, houve solução de 74% dos pleitos no ano de 2018). |
| Redigir e aperfeiçoar as edições da RENAME, de modo a torná‐las mais inteligíveis aos juízes responsáveis. |
| Padronizar os sistemas de acompanhamento das decisões jurídicas (como o S‐Codes): melhor rastreio e seguimento das deliberações a nível nacional. |
| Desenvolver programas de educação médica continuada baseada no uso racional dos medicamentos do CEAF e seguimento do PCDT. |
| Estimular a abertura de processos administrativos (p.ex., Resolução SS‐54, de 11‐05‐2012 SES‐SP) e aplicação de perícias médicas para os pacientes que pleiteiam medicamentos do CEAF: confirmando os dados sobre tratamentos anteriores, exames complementares e características clínicas. |
No presente contexto nacional, de um país de dimensões continentais em pleno desenvolvimento econômico e com distintas realidades em termos de saúde pública, planejar a estruturação do acesso ao CEAF surge como uma das prioridades para os gestores em saúde. Avaliar desde o projeto de inserção do fármaco até sua distribuição implica em muitas análises financeiras e da cadeia de valor do produto.
Reavaliar critérios para obtenção do medicamento com custo elevado deve ser uma prática a ser difundida por todos os personagens do direito nacional, assim como proferir decisões baseadas no contexto socioeconômico atual do Estado. Estados e PJ devem atuar em conjunto para a unificação dos indicadores e mediação pré‐judicial dos conflitos, com o objetivo final de reduzir a judicialização em saúde.
Atualmente, a prática dermatológica no SUS ainda carece de insumos terapêuticos especializados. Fazer um balanço dos resultados e dos perfis de eficácia e segurança dos novos fármacos utilizados mundialmente na Dermatologia parece ser um início para as resoluções terapêuticas brasileiras, com embasamento científico e administrativo para as decisões nacionais em saúde.
Suporte financeiroNenhum.
Contribuição dos autoresO autor principal/correspondente declara para os devidos fins que todos os coautores participaram de forma integral em todas as fases de elaboração do artigo científico (montagem e coleta de dados; tabulação, análise e criação de tabelas/figuras; redação do texto; revisão do texto e ajuste perante as normas da revista).
Conflito de interessesNenhum.
Como citar este artigo: Oliveira RTG, Agostinho GLPL, Granja R, Oyafuso LKM, Criado PR. Socioeconomic impact of high‐cost drugs in Brazilian dermatology. Legal and financial aspects, and impact on clinical practice. An Bras Dermatol. 2021;96:200–9.