A Leishmaniose cutânea difusa é doença universal rara associada à resposta imunológica celular inadequada do hospedeiro, causada por diferentes espécies: infantum, aetiopia, major, mexicana e outras, cujo desafio é a má resposta terapêutica. No Brasil é causada pela L. amazonensis. Um caso confirmado por histopatologia com abundância de macrófagos vacuolizados repletos de amastigotas e escassez de linfócitos, identificado por RFLP‐ITS1PCR e diminuição e exaustão in vitro da resposta imune celular do hospedeiro para o antígeno de L. amazonensis, foi tratado precocemente (3 meses após o início) com glucantime (2 meses) e alopurinol (29 meses) com cura clínica, após acompanhamento de 30 meses pós‐tratamento.
A leishmaniose cutânea difusa (LCD) é doença universal rara associada à resposta imunológica celular inadequada do hospedeiro, causada por diferentes espécies: infantum, aetiopia, major, mexicana e outras. No Brasil, é causada por Leishmania amazonensis, talvez uma subespécie que mediante a falha na resposta celular do hospedeiro, replica‐se de maneira descontrolada, ocasionando a gravidade e cronicidade da doença.
Em sua forma inicial, apresenta‐se geralmente como mácula ou placa eritematosa de crescimento lento, simulando doenças como lúpus vulgar, sarcoidose e outras. Posteriormente, com média de três anos, dissemina‐se com formação de placas, nódulos geralmente não ulcerados e sem acometer as mucosas, caracterizando o quadro mais conhecido da LCD por L. amazonensis.
Seu tratamento representa um desafio pelas recidivas constantes, mas o conhecimento deste se limita a casos clínicos. Inicialmente, era realizado com monoterapia convencional.1,2 Mais recentemente, o tempo de tratamento com monodroga foi prolongado e também foi adotada a associação de medicamentos, mas ambos com relatos de insucesso.3,4 Relatamos um caso de LCD diagnosticada precocemente e tratada com antimoniato de N‐metil‐glucamina (NMG) associada a alopurinol com sucesso.
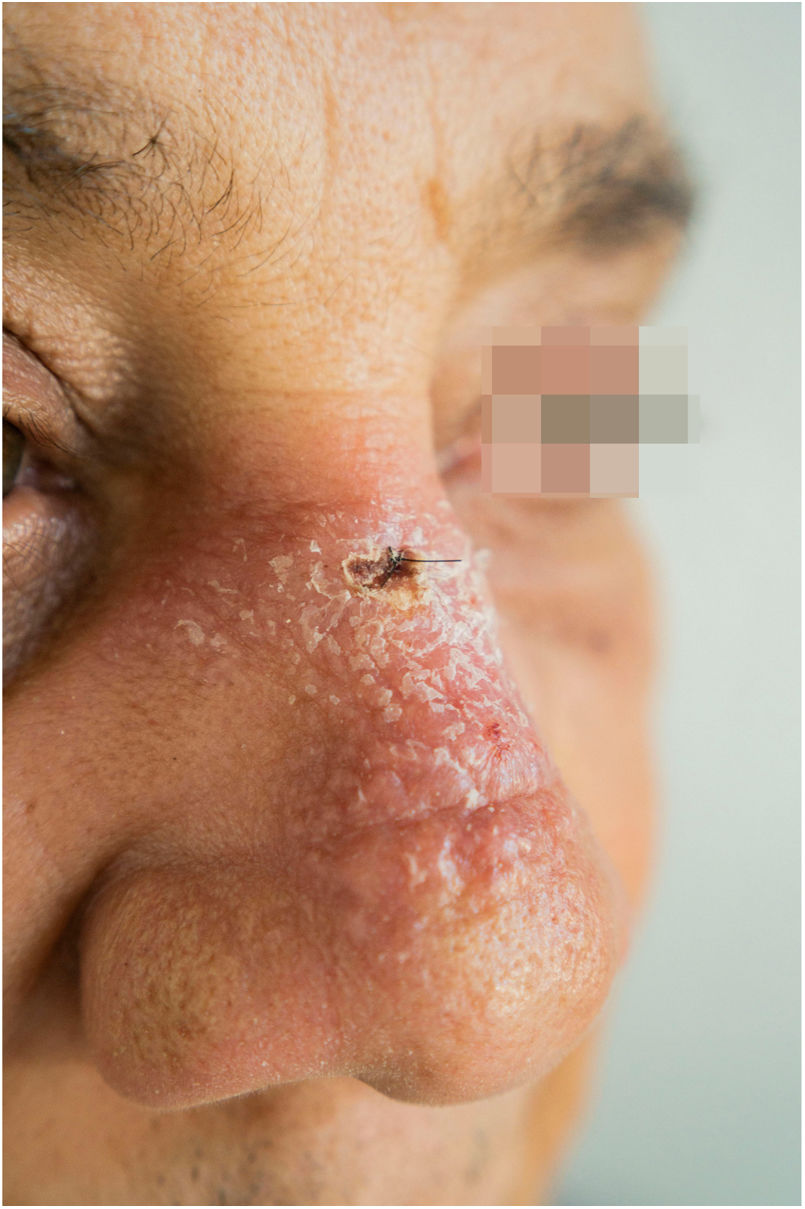
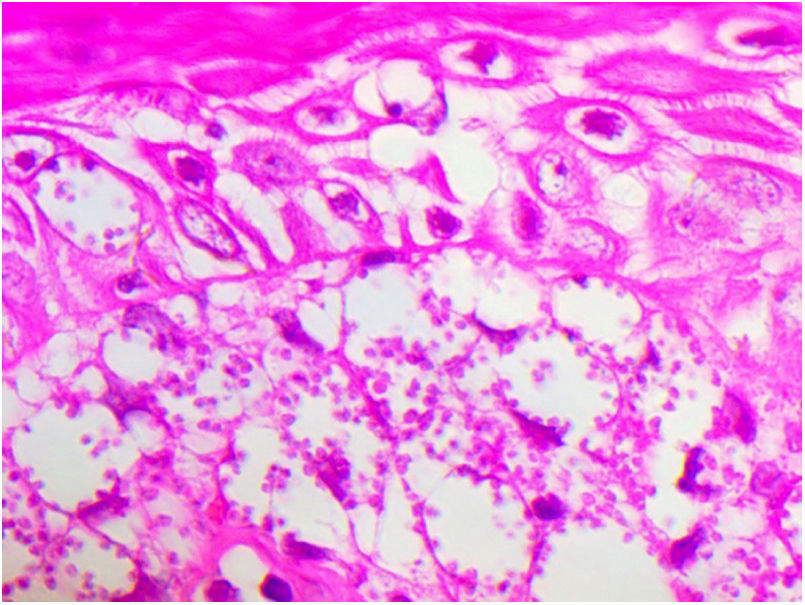
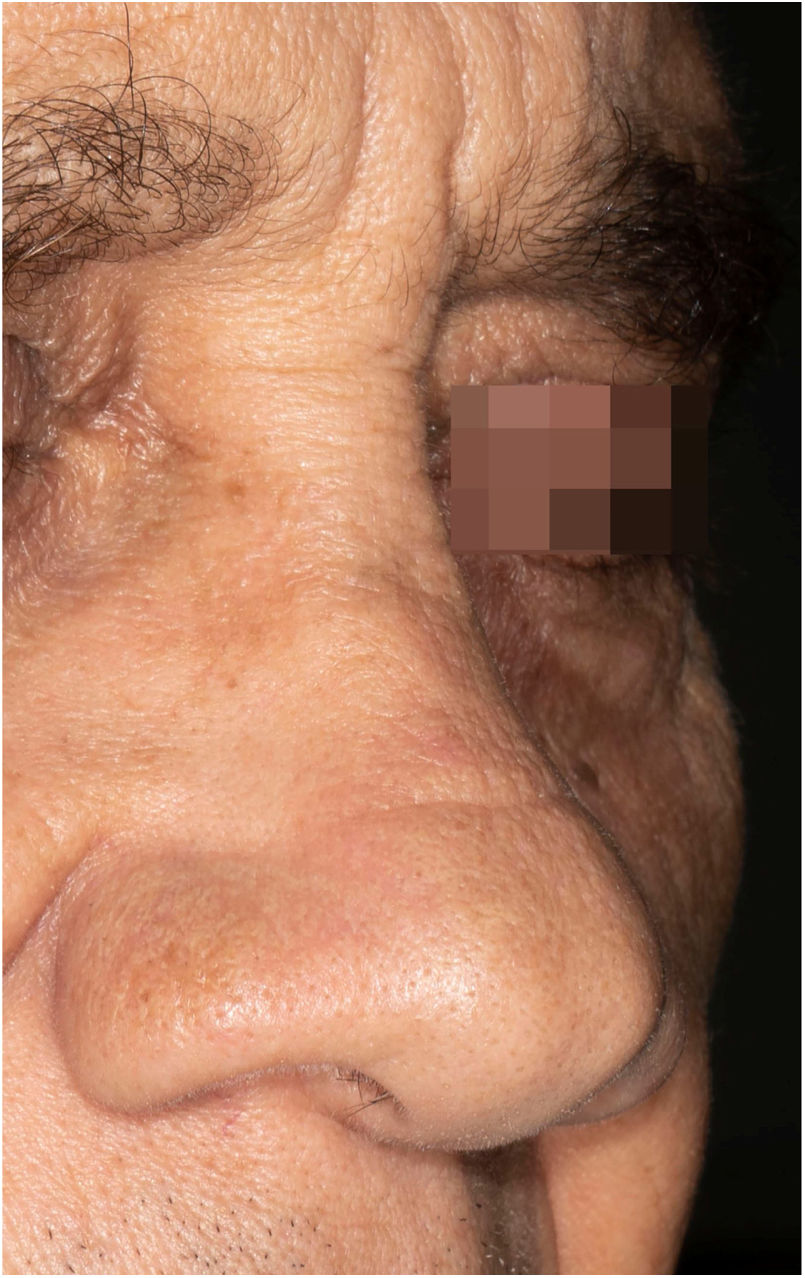
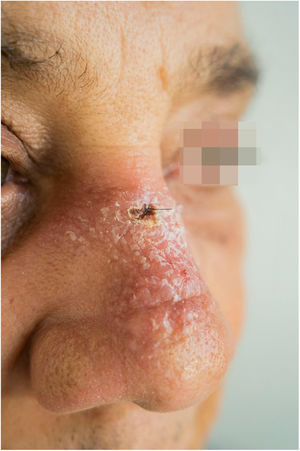
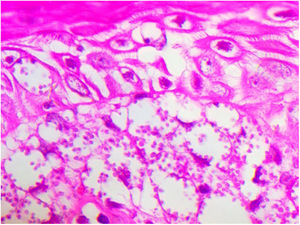
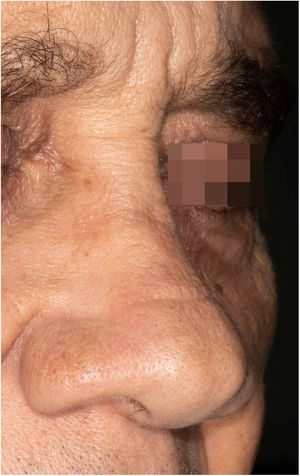
Paciente do sexo masculino, 65 anos de idade, natural de Minas Gerais, apresentava placa eritematosa medindo 4 × 2cm no dorso de nariz (fig. 1) iniciada dois meses após pescaria no estado do Amazonas. Esfregaço com abundantes parasitos, cultura de crescimento rápido e identificação de L. amazonensis (RFLP‐ITS1PCR). Intradermorreação de Montenegro e imunofluorescência indireta foram negativos. Em exame histopatológico, observou‐se abundância de macrófagos vacuolados repletos de leishmânias e escassez linfocitária (fig. 2). Ensaio in vitro em sangue periférico do paciente mostrou, por citometria de fluxo, diminuição e exaustão da resposta imune celular ao antígeno de L. amazonensis. Com três meses de evolução, o paciente foi tratado inicialmente com NMG 20mg SbV/kg/dia por 20 dias sem melhora. Logo o antimonial foi reintroduzido em associação com 1.200mg de alopurinol/dia durante dois meses (dose acumulada 44.625mg SbV) com regressão da lesão para discreta infiltração, quando foi suspenso o antimonial e mantido alopurinol durante 29 meses com reduções graduais da dose. Após 30 meses do fim do tratamento, o paciente apresenta apenas cicatriz atrófica discrômica (fig. 3).
O diagnóstico e o tratamento foram precoces. Acredita‐se que a relação tempo/cura na LTA seja inversamente proporcional.5 Na LCD parece haver exaustão de linfócitos T mediada por PD‐L1 levando à baixa citotoxicidade e baixa produção de IFN‐y em resposta ao antígeno de leishmânia in vitro.6,7 Por outro lado, o antimonial destrói os parasitos por ação direta, e indiretamente aumenta a fagocitose dos monócitos e neutrófilos e o ânion superóxido. O alopurinol, por sua vez, é leishmanicida e imunomodulador.8
A estratégia de melhorar a eficácia do antimonial usando um imunomodulador, segundo alguns autores, é promissora.9 A terapêutica alvo envolvendo a via PD‐1/PDL‐1 foi eficaz em reduzir a carga parasitária em modelo murino, e mostra‐se uma esperança após a falha dos fármacos tradicionais.10 Finalmente, cabe perguntar até que ponto a precocidade e o prolongamento do tratamento podem ter influenciado o desfecho terapêutico deste caso de LCD e podem representar perspectivas para um tratamento futuro com êxito.
Suporte financeiroFUNADERM (edital 2016); Fundação de Apoio à Pesquisa – Distrito Federal – FAP‐DF (projeto 0193.001447/2016).
Contribuição dos autoresRaimunda Nonata Ribeiro Sampaio: Concepção e desenho; análise e interpretação de dados; redação; revisão crítica e revisão final.
Marina Freitas Ferreira: Coleta de dados clínicos do prontuário; levantamento da literatura; interpretação; redação inicial.
Sofia Sales Martins: Coleta de dados laboratoriais; interpretação dos dados e revisão.
Jorgeth de Oliveira Carneiro da Motta: Coleta de dados e acompanhamento clínico; análise; interpretação de dados e revisão.
Conflito de interessesNenhum.
Dr. Daniel Holanda Barroso e Professor Gustavo Henrique Soares Takano.
Como citar este artigo: Sampaio RNR, Ferreira MF, Martins SS, Motta JOC. Successful treatment of diffuse cutaneous leishmaniasis caused by Leishmania amazonensis. An Bras Dermatol. 2021;96:602–4.
Trabalho realizado no Hospital Universitário de Brasília e no Laboratório de Dermatomicologia, Faculdade de Medicina, Universidade de Brasília, DF, Brasil.