O linfoma intravascular de grandes células B é um subtipo raro de linfoma extranodal de grandes células B, não tumoral, caracterizado pela presença de células tumorais no lúmen dos vasos. É dividido em dois tipos principais: clássico e asiático. Os pacientes que apresentam apenas envolvimento cutâneo são em sua maioria mulheres, com idade inferior à de pacientes com linfoma intravascular clássico de grandes células B e têm um prognóstico melhor. Como o diagnóstico de casos com acometimento cutâneo isolado é difícil, considerar a possibilidade dessa doença, um exame histopatológico cuidadoso e a aplicação de novos e eficazes esquemas de tratamento possibilitarão atingir melhores resultados clínicos nesses casos.
O linfoma intravascular de grandes células B (IVBCL, do inglês intravascular large B‐cell lymphoma) representa um subtipo raro de linfoma extranodal de grandes células B, não tumoral.1 É caracterizado pelo acúmulo de células tumorais no lúmen de pequenos e médios vasos.1 Este tumor foi incluído como neoplasias de células B maduras na classificação da OMS (Organização Mundial da Saúde) de 2008.2 Neste estudo, o IVBCL será revisado à luz da literatura e descrito um caso que apresenta características clínicas incomuns.
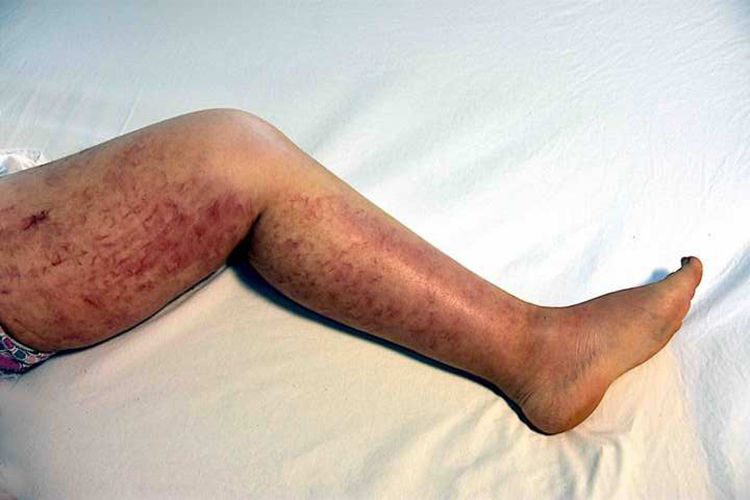
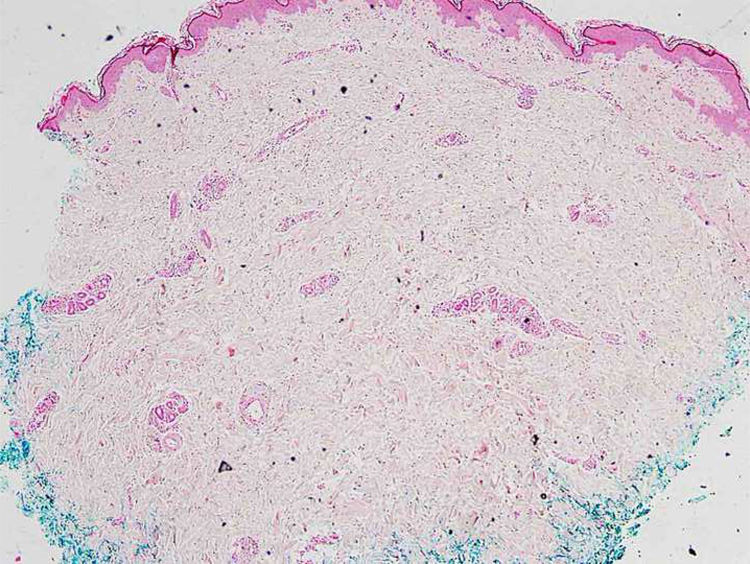
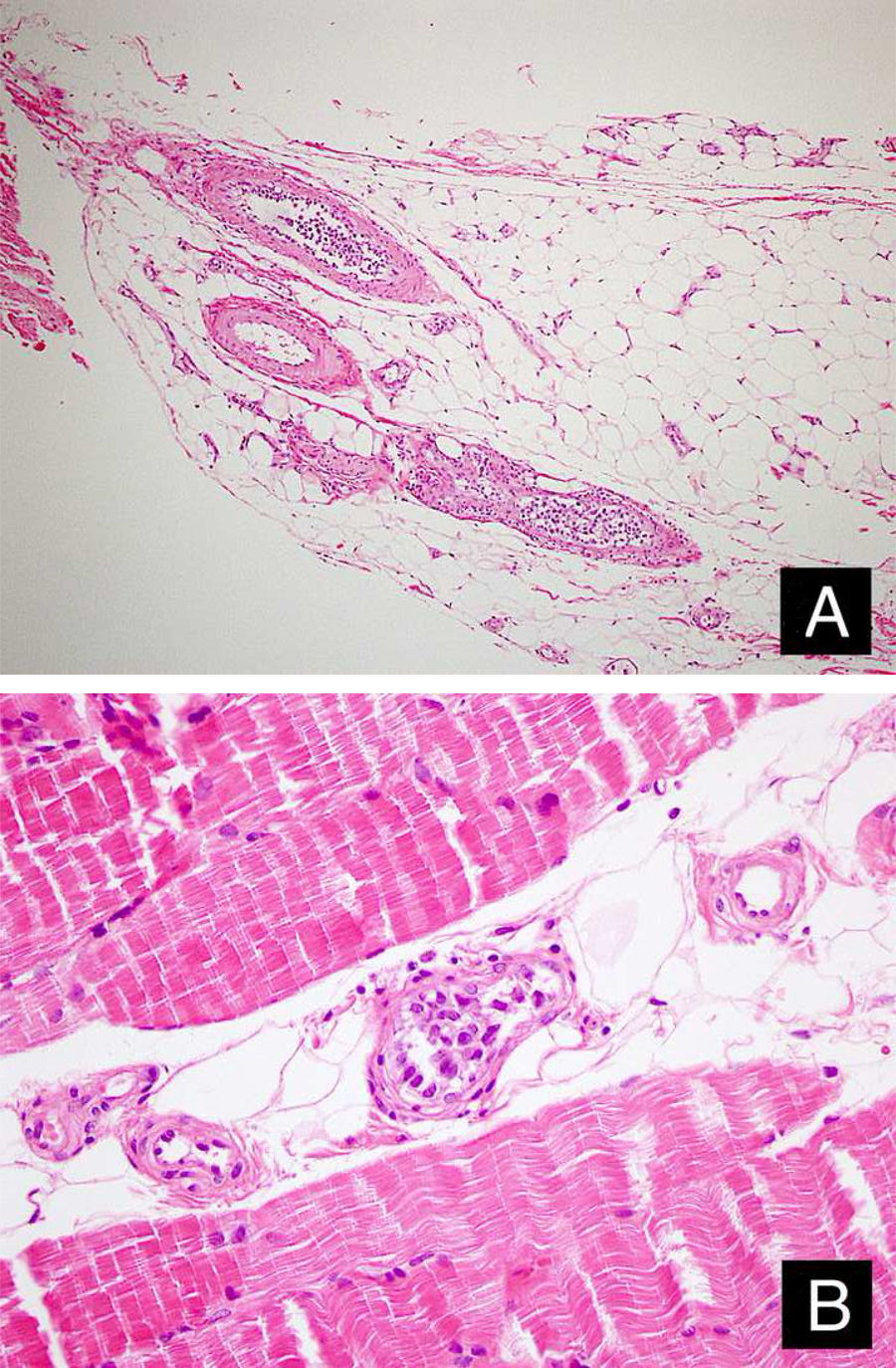
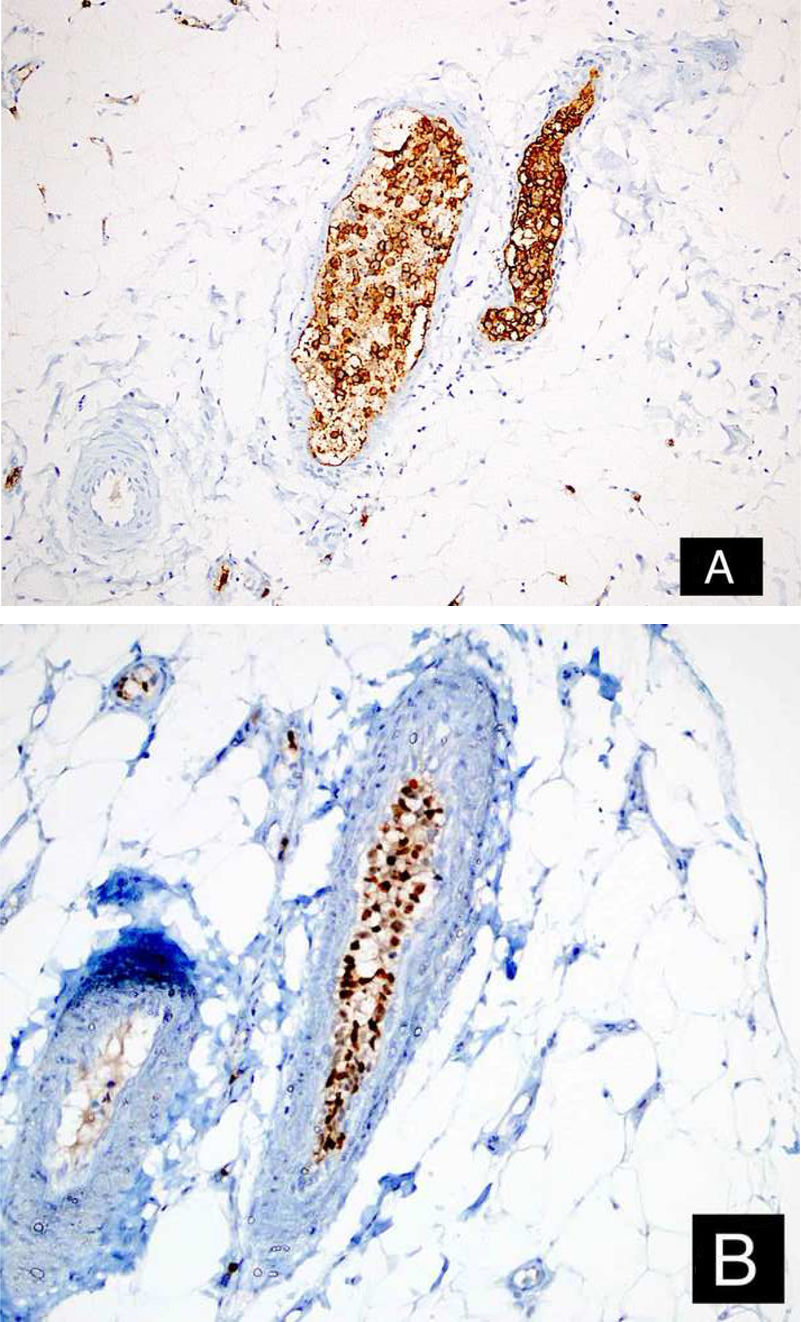
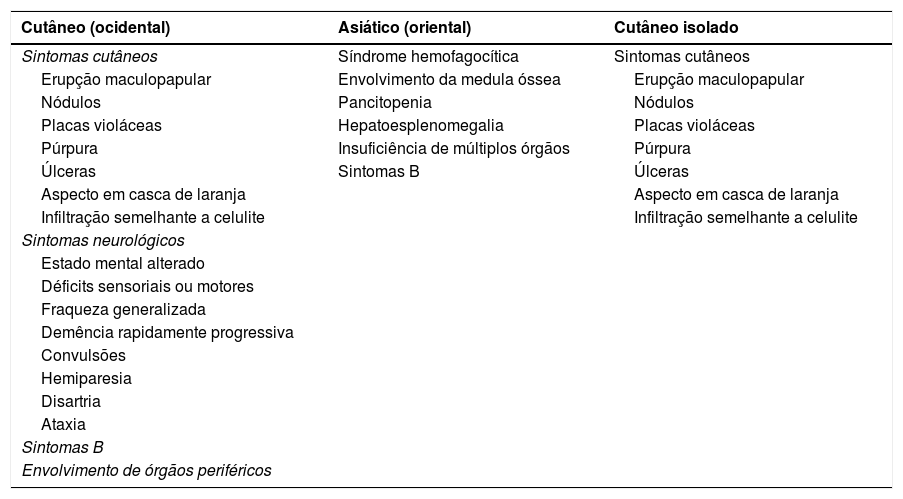
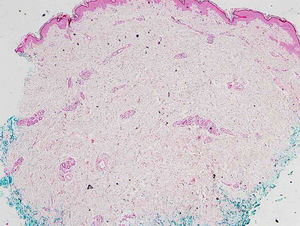
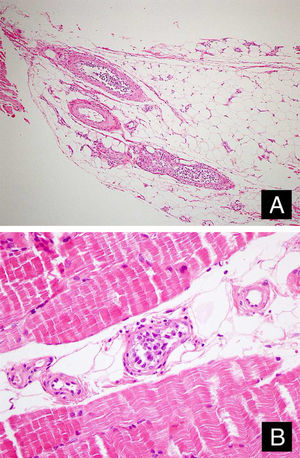
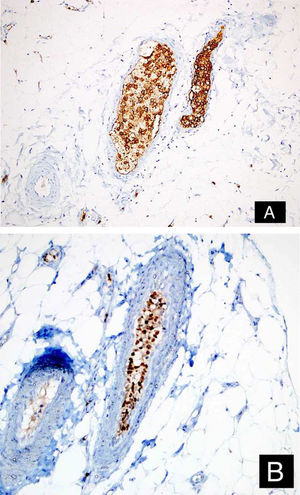
Relato do casoPaciente do sexo feminino, 46 anos de idade, apresentou‐se ao ambulatório de dermatologia com queixa de vermelhidão difusa e dolorosa em ambos os membros inferiores (fig. 1). A paciente não se beneficiou com corticoterapia e antibióticos tópicos; foi realizada biópsia da coxa direita da paciente, com diagnóstico clínico preliminar de paniculite. Uma amostra de tecido cutâneo minimamente inflamado foi observado microscopicamente. O hemograma completo estava normal. A velocidade de sedimentação foi 111mm/h, e o nível de lactato desidrogenase (LDH) foi 794 U/L. Nenhuma célula atípica foi observada no esfregaço de sangue periférico. Os estudos de citometria de fluxo não foram diagnósticos. A ressonância magnética da coxa da paciente mostrou alterações consistentes com fasciíte e miosite. O resultado da eletromiografia (EMG) foi normal. Uma semana depois, foi realizada biópsia com diagnóstico clínico diferencial de morfeia, paniculite, fasciíte eosinofílica, escleromixedema e linfoma cutâneo. Nessa biópsia, alterações inflamatórias sutis foram confundidas com morfeia. A paciente recebeu terapia com corticosteroide e metotrexato porque a análise microscópica da amostra havia erroneamente indicado morfeia (fig. 2). Com a progressão dos achados clínicos, a lâmina histológica foi reexaminada e, no grande aumento, foram observadas células linfoides atípicas dentro de vasos profundos. Linfoma intravascular de grandes células B foi então considerado no caso. A avaliação imuno‐histoquímica revelou a presença de grandes células linfoides positivas para Pax5, Mum1 e CD20, e negativas para CD31, CD5, CD56 e CD138 (fig. 3 A‐B y fig. 4 A‐B). Grandes células linfoides foram observadas no lúmen dos vasos do músculo estriado, tecido adiposo e tecido conjuntivo na forma de êmbolos tumorais livres não invasivos. O CD3 foi reativo em células linfoides perivasculares. Imunomarcação foi observada em 5% das grandes células linfoides intravasculares com CD5. C‐myc foi positivo (> 40%). Bcl‐2 foi positivo, enquanto Bcl‐6, CD10, CD30, ALK, EBV e PDL‐1 foram negativos. Foi considerado o linfoma intravascular de grandes células B, do tipo de células B ativadas (não centro germinativo). A biópsia da medula óssea foi normal. Exames de tomografia por emissão de pósitrons (PET), tomografia computadorizada (TC) abdominal, ressonância magnética (RM) e exame endoscópico foram normais. O tratamento com R‐CHOP (rituximabe, ciclofosfamida, doxorrubicina, vincristina, prednisolona) foi iniciado.
Descrito pela primeira vez por Pleger e Tappeiner em 1959 como sendo de origem endotelial, esse linfoma, responsável por menos de 1% de todos os linfomas, é caracterizado pela proliferação de células neoplásicas no lúmen de pequenos vasos.1,3,4 O mecanismo de aparecimento desse tumor, que prevalece em menos de um em um milhão e do qual há aproximadamente 500 casos relatados até o momento, ainda não é conhecido.1,2,5 A prevalência é um pouco maior em homens, e a média de idade é de 67‐70 anos (variando de 13 a 90 anos).3,4 Seu desenvolvimento tem sido geralmente relatado em pacientes imunossuprimidos.6
Os sintomas variam de acordo com os órgãos afetados e a distribuição geográfica (tabela 1). O envolvimento do sistema nervoso central e cutâneo é o mais comum.1 O IVBCL foi dividido em dois tipos principais, dependendo das apresentações clínicas: clássico (presente principalmente nos países ocidentais) e asiático (presente principalmente nos países orientais).1,2 O tipo ocidental é caracterizado por sintomas neurológicos e dermatológicos, enquanto o tipo oriental é caracterizado por síndrome hemofagocítica.1,2 Em alguns casos, são observados sintomas do dois tipos,e esses casos são chamados de variante intermediária.1 Diversos casos de envolvimento de órgãos periféricos, incluindo pulmões, rins e órgãos endócrinos, bem como o envolvimento de linfonodos, já foram relatados.2,3
Principais padrões de IVBCL e seus sintomas
| Cutâneo (ocidental) | Asiático (oriental) | Cutâneo isolado |
|---|---|---|
| Sintomas cutâneos | Síndrome hemofagocítica | Sintomas cutâneos |
| Erupção maculopapular | Envolvimento da medula óssea | Erupção maculopapular |
| Nódulos | Pancitopenia | Nódulos |
| Placas violáceas | Hepatoesplenomegalia | Placas violáceas |
| Púrpura | Insuficiência de múltiplos órgãos | Púrpura |
| Úlceras | Sintomas B | Úlceras |
| Aspecto em casca de laranja | Aspecto em casca de laranja | |
| Infiltração semelhante a celulite | Infiltração semelhante a celulite | |
| Sintomas neurológicos | ||
| Estado mental alterado | ||
| Déficits sensoriais ou motores | ||
| Fraqueza generalizada | ||
| Demência rapidamente progressiva | ||
| Convulsões | ||
| Hemiparesia | ||
| Disartria | ||
| Ataxia | ||
| Sintomas B | ||
| Envolvimento de órgãos periféricos |
As manifestações cutâneas ocorrem em cerca de metade dos pacientes com IVBCL do tipo ocidental e incluem erupção maculopapular, nódulos, placas violáceas, púrpura, úlceras, alterações com aspecto em casca de laranja ou infiltração semelhante à celulite.3,4 As lesões foram mais comumente descritas como nódulos, placas, máculas, induração e telangiectasia.7 Os pacientes que apresentam apenas envolvimento cutâneo são mais jovens e frequentemente do sexo feminino, e seu prognóstico é melhor em comparação com pacientes com a forma clássica de IVBCL.3,4 Uma biópsia profunda da pele livre de lesões é recomendada em função do envolvimento não ser superficial.8,9 Esse linfoma é mais comum e perceptível em lesões hipervascularizadas semelhantes a hemangioma. Uma biópsia dessas lesões hipervascularizadas apresenta maior probabilidade de ser diagnóstica.8 As lesões são mais comumente observadas nas coxas, pernas, tronco, braços e região inframamária.7 Quando um paciente apresenta tromboflebite recorrente, eritema nodoso recorrente e erisipela que não responde à antibioticoterapia, deve‐se considerar a possibilidade de IVBCL.7
Os achados laboratoriais mais comuns são aumento de LDH e β2 microglobulina.3 A fosfatase ácida prostática foi investigada como um indicador diagnóstico.3
As células linfoides neoplásicas têm grandes núcleos de aspecto vesicular, citoplasma estreito e nucléolos proeminentes únicos ou múltiplos.2,5 Uma variante de pequenas células foi identificada.3 Observa‐se um espectro morfológico que varia de centroblastos a imunoblastos e plasmablastos, incluindo formas raras com morfologia anaplásica.5 Pode aparecer em padrões coesos, não coesos e marginais.5 Além dos capilares, os sinusoides do fígado e da medula óssea, e a polpa vermelha do baço geralmente estão infiltrados por linfócitos atípicos.4
Esses tumores geralmente expressam antígenos de células B. A positividade para CD5 foi relatada em 30%‐38% dos casos; esses casos foram associados a envolvimento da medula óssea/sangue periférico e trombocitopenia.1 Além disso, anormalidades neurológicas foram observadas com menor frequência em casos positivos para CD5 do que em casos negativos para CD10.1 Apenas um caso com positividade para CD30 foi descrito até o momento.9
Biópsia de medula óssea, RM e PET do cérebro são necessários para o estadiamento.9 Alguns sugerem fazer uma biópsia aleatória de pele de aparência normal, biópsia da medula óssea e biópsia pulmonar transbrônquica como parte do estadiamento.8 Pacientes com IVBCL respondem mal à quimioterapia multiagentes.3 A taxa de resposta geral de pacientes com IVBCL tratados com CHOP é de 59%, e a taxa de sobrevida de três anos é de 33% em países ocidentais.5 A combinação de quimioterapia e rituximabe produziu resultados positivos em estudos subsequentes.1 Como o caso positivo para CD30 de Provasi et al. apresentou recidiva após a quimioterapia, considerou‐se que esse marcador pudesse estar correlacionado com a resistência à quimioterapia nesse linfoma.9 No caso de autópsia com IVBCL extenso, forte expressão do ligando 1 de morte programada (PD‐L1) foi demonstrada em linfócitos neoplásicos.10 Este achado pode ter desdobramentos terapêuticos significativos.10 A taxa de sobrevida anual foi de 22% para outros casos de IVBCL e de 56% na variante cutânea.4
O diagnóstico é mais difícil quando há envolvimento cutâneo isolado. Considerar a possibilidade dessa doença, o exame microscópico cuidadoso e a aplicação de novos e eficazes regimes de tratamento produzirão melhores resultados clínicos em casos de IVBCL.
Suporte financeiroNenhum.
Contribuição dos autoresDeniz Bayçelebi: Elaboração e redação do manuscrito; concepção e planejamento do estudo; obtenção, análise e interpretação dos dados; aprovação da versão final do manuscrito.
Levent Yıldız: Revisão crítica do manuscrito; concepção e planejamento do estudo; obtenção, análise e interpretação dos dados; aprovação da versão final do manuscrito.
Nilgün Şentürk: Concepção e planejamento do estudo; obtenção, análise e interpretação dos dados; aprovação da versão final do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Bayçelebi D, Yıldız L, Şentürk N. A case report and literature review of cutaneous intravascular large B‐cell lymphoma presenting clinically as panniculitis: a difficult diagnosis, but a good prognosis. An Bras Dermatol. 2021;96:72–5.
Trabalho realizado no Departamento de Patologia, Faculdade de Medicina, Ondokuz Mayıs University, Samsun, Turquia.