O mapeamento corporal total compreende a documentação fotográfica de toda a superfície corporal seguida da dermatoscopia digital de lesões melanocíticas selecionadas para a comparação da sua evolução ao longo do tempo e identificação de lesões novas. Por se tratar de um exame baseado na análise comparativa de imagens corporais e dermatoscópicas seriadas, a padronização da técnica para realização do mapeamento corporal total é fundamental. Elaborado por especialistas da Sociedade Brasileira de Dermatologia, utilizando o método Delphi modificado, este artigo apresenta recomendações para execução do mapeamento corporal total no Brasil, no que concerne às suas indicações, aos seus aspectos técnicos e à emissão do laudo.
A dermatoscopia é um método diagnóstico não invasivo que, quando comparada ao exame clínico, aumenta a acurácia diagnóstica do melanoma (razão de chances=15,6), desde que haja adequada habilitação técnica.1 A dermatoscopia digital consiste na captura e no armazenamento de imagens dermatoscópicas. A aquisição das imagens pode ser realizada por meio de diferentes equipamentos que disponham de uma câmera digital acoplada a um dermatoscópio (p. ex., máquina fotográfica, smartphone, tablet ou videodermatoscópio). O armazenamento das imagens possibilita a criação de um banco de dados que pode ser usado para comparação da evolução da lesão ao longo do tempo, para a teledermatoscopia e, mais recentemente, para diagnóstico em associação com inteligência artificial.2
O mapeamento corporal total (MCT), também chamado de seguimento digital (digital follow‐up), compreende a documentação fotográfica de toda a superfície corporal (fotografia corporal total) seguida da dermatoscopia digital de lesões melanocíticas selecionadas. É fundamentado no fato de que as lesões benignas permanecem mais estáveis ao longo do tempo, enquanto o melanoma tende a crescer de maneira mais constante e assimétrica. Esse método, realizado em duas etapas, quando aplicado em pacientes de alto risco, torna possível a detecção precoce do melanoma e diminui o número de biópsias desnecessárias de lesões benignas.3 Quanto maior o tempo de seguimento, maior será a chance do diagnóstico precoce do melanoma.4
Por se tratar de um exame baseado na análise comparativa de imagens corporais e dermatoscópicas seriadas, a padronização da técnica para realização do MCT é fundamental. Com o objetivo de estabelecer recomendações para a execução do MCT no Brasil, utilizou‐se o método Delphi adaptado para aferir o percentual de consenso fundamentado na experiência de seis especialistas sobre as indicações, aspectos técnicos e emissão do laudo.5
Após a eleição das temáticas relativas ao MCT pelos especialistas, a produção dos textos das recomendações foi construída com base em discussão, revisão da literatura e consenso dos especialistas.
Indicações do mapeamento corporal totalO MCT é indicado para pacientes com fatores de risco para melanoma e que apresentem lesões melanocíticas que demandem seguimento clínico e dermatoscópico. Na tabela 1 estão as indicações recomendadas, o percentual de concordância entre os especialistas e os comentários específicos sobre cada indicação.6–11
Indicações do mapeamento corporal total (MCT), percentual de concordância entre os especialistas e comentários sobre o grau de risco da ocorrência de melanoma em cada indicação
| Indicações | Concordância entre os especialistas (%) | Comentários |
|---|---|---|
| > 50 nevos melanocíticos comuns | 100 | Apesar de a grande quantidade (> 50) de nevos melanocíticos estar relacionada com risco maior para o desenvolvimento do melanoma, aproximadamente 70% dos melanomas têm origem na pele sã – melanomas de novo. Os melanomas associados a nevos melanocíticos independem do fato de serem atípicos ou comuns.6 |
| > 5 nevos atípicos | 100 | Os nevos atípicos são considerados marcadores de risco e não necessariamente lesões precursoras do melanoma.6 |
| História prévia de melanoma | 100 | Pacientes que já tiveram melanoma apresentam maior chance de desenvolver outro tumor primário. O risco relativo é superior a 10. O segundo melanoma primário ocorre mais frequentemente nos dois primeiros anos após o primeiro tumor, o que provavelmente reflete maior nível de vigilância sobre esses pacientes. A probabilidade de desenvolver um segundo tumor primário é maior em pacientes portadores da síndrome do nevo atípico e/ou com história familiar de melanoma.7 |
| História familiar de melanoma | 83 | Os fatores que levam membros de uma mesma família a desenvolver melanoma podem ser genéticos, ambientais, comportamentais ou simplesmente aleatórios. Independentemente da causa, a história familiar de melanoma em um parente de primeiro grau confere um risco relativo de 1,7 a 3,0.8 |
| Portadores de mutações genéticas e polimorfismos associados ao melanoma familial | 66 | Mutações germinativas em genes de alta penetrância (CDKN2A, CDK4, BAP1) conferem risco de melanoma de 60% a 90% durante a vida.9 |
| Variantes R e r do gene MC1R conferem risco relativo de 1,5 a 2,9.10 | ||
| Pacientes imunossuprimidos | 66 | Podem se beneficiar do MCT os que apresentam múltiplos nevos melanocíticos. |
| Pacientes com alteração do sistema imune apresentam maior risco de câncer da pele. É descrito que pacientes com história de transplante de órgãos em uso de imunossupressores apresentam risco de melanoma duas a quatro vezes maior que a população geral.11 | ||
| História prévia de exposição solar intensa e intermitente | 66 | A exposição solar está relacionada com maior incidência de melanoma, principalmente a do tipo intensa intermitente e durante a infância e a adolescência. A presença de sinais de dano actínico é uma maneira indireta de avaliar a exposição prévia. A história prévia de queimadura solar está relacionada com risco relativo de 2,0 para o desenvolvimento de melanoma.8 |
| Indicação do exame após a adolescência | 100 | Adolescência, segundo a Organização Mundial da Saúde, compreende a faixa etária entre 10 e 19 anos. Em casos específicos, como na síndrome do nevo atípico, história familiar ou prévia de melanoma e/ou por causa de ansiedade dos familiares, o exame pode eventualmente ser realizado antes desse período, uma vez que não há contraindicações. |
| Realização do exame de pacientes em seguimento durante a gravidez | 100 | Por causa das modificações estruturais que podem ser observadas nas lesões melanocíticas, por motivos hormonais e pelo aumento de volume de partes do corpo durante a gestação, o MCT quando indicado deve ser realizado, preferencialmente, no primeiro trimestre da gestação. Não há contraindicações para sua realização em qualquer período da gravidez. |
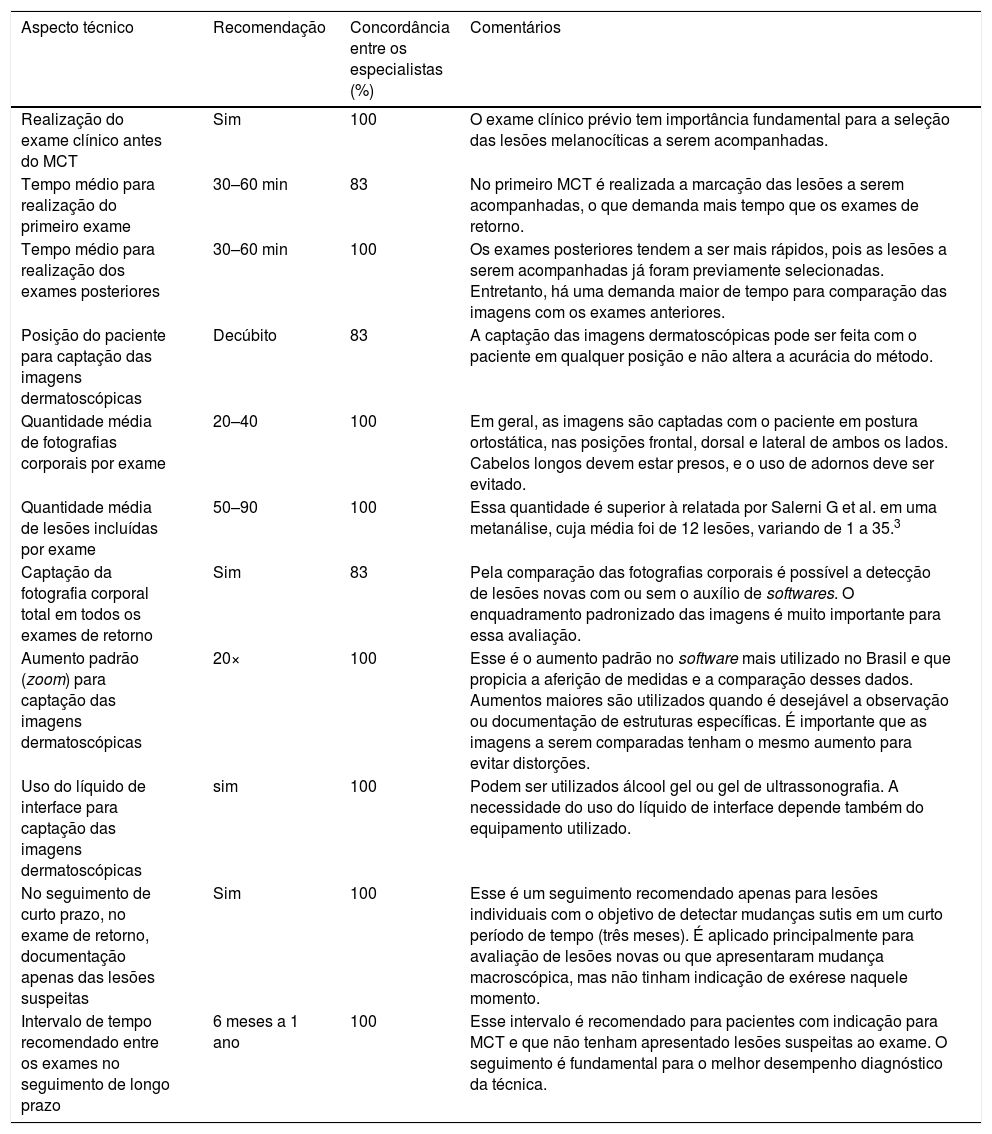
Por se tratar de um método baseado na comparação de imagens obtidas em momentos diferentes, a padronização dos aspectos técnicos para execução do exame é fundamental para a acurácia do MCT.
Antes de iniciar o MCT, recomenda‐se o exame clínico do paciente. O tempo médio para realização do primeiro exame e de exames posteriores varia entre 30 e 60 minutos. A posição do paciente mais adotada para captação das imagens dermatoscópicas é o decúbito. A quantidade média de fotografias corporais realizadas varia de 20 a 40, e a quantidade média de lesões incluídas no exame varia de 50 a 90. As fotografias corporais devem ser realizadas em todos os exames de retorno no seguimento de longo prazo. Recomenda‐se que fotografias das mamas, em mulheres, e nádegas, palmas e plantas, em ambos os sexos, sejam incluídas no MCT. Fotografias da região genital devem ser feitas apenas se houver lesões relevantes para o seguimento.
O aumento padrão (zoom) para captação das imagens dermatoscópicas é de 20×. O líquido de interface, álcool gel ou gel de ultrassom deve ser utilizado. No caso da opção pelo seguimento de curto prazo (três meses), é dispensável a documentação dermatoscópica de todas as lesões, que deve ser realizada apenas nas lesões individuais consideradas suspeitas e que foram motivo da reavaliação (tabela 2).
Principais recomendações sobre os aspectos técnicos para a realização do mapeamento corporal total (MCT), percentual de concordância entre os especialistas e comentários
| Aspecto técnico | Recomendação | Concordância entre os especialistas (%) | Comentários |
|---|---|---|---|
| Realização do exame clínico antes do MCT | Sim | 100 | O exame clínico prévio tem importância fundamental para a seleção das lesões melanocíticas a serem acompanhadas. |
| Tempo médio para realização do primeiro exame | 30–60 min | 83 | No primeiro MCT é realizada a marcação das lesões a serem acompanhadas, o que demanda mais tempo que os exames de retorno. |
| Tempo médio para realização dos exames posteriores | 30–60 min | 100 | Os exames posteriores tendem a ser mais rápidos, pois as lesões a serem acompanhadas já foram previamente selecionadas. Entretanto, há uma demanda maior de tempo para comparação das imagens com os exames anteriores. |
| Posição do paciente para captação das imagens dermatoscópicas | Decúbito | 83 | A captação das imagens dermatoscópicas pode ser feita com o paciente em qualquer posição e não altera a acurácia do método. |
| Quantidade média de fotografias corporais por exame | 20–40 | 100 | Em geral, as imagens são captadas com o paciente em postura ortostática, nas posições frontal, dorsal e lateral de ambos os lados. Cabelos longos devem estar presos, e o uso de adornos deve ser evitado. |
| Quantidade média de lesões incluídas por exame | 50–90 | 100 | Essa quantidade é superior à relatada por Salerni G et al. em uma metanálise, cuja média foi de 12 lesões, variando de 1 a 35.3 |
| Captação da fotografia corporal total em todos os exames de retorno | Sim | 83 | Pela comparação das fotografias corporais é possível a detecção de lesões novas com ou sem o auxílio de softwares. O enquadramento padronizado das imagens é muito importante para essa avaliação. |
| Aumento padrão (zoom) para captação das imagens dermatoscópicas | 20× | 100 | Esse é o aumento padrão no software mais utilizado no Brasil e que propicia a aferição de medidas e a comparação desses dados. Aumentos maiores são utilizados quando é desejável a observação ou documentação de estruturas específicas. É importante que as imagens a serem comparadas tenham o mesmo aumento para evitar distorções. |
| Uso do líquido de interface para captação das imagens dermatoscópicas | sim | 100 | Podem ser utilizados álcool gel ou gel de ultrassonografia. A necessidade do uso do líquido de interface depende também do equipamento utilizado. |
| No seguimento de curto prazo, no exame de retorno, documentação apenas das lesões suspeitas | Sim | 100 | Esse é um seguimento recomendado apenas para lesões individuais com o objetivo de detectar mudanças sutis em um curto período de tempo (três meses). É aplicado principalmente para avaliação de lesões novas ou que apresentaram mudança macroscópica, mas não tinham indicação de exérese naquele momento. |
| Intervalo de tempo recomendado entre os exames no seguimento de longo prazo | 6 meses a 1 ano | 100 | Esse intervalo é recomendado para pacientes com indicação para MCT e que não tenham apresentado lesões suspeitas ao exame. O seguimento é fundamental para o melhor desempenho diagnóstico da técnica. |
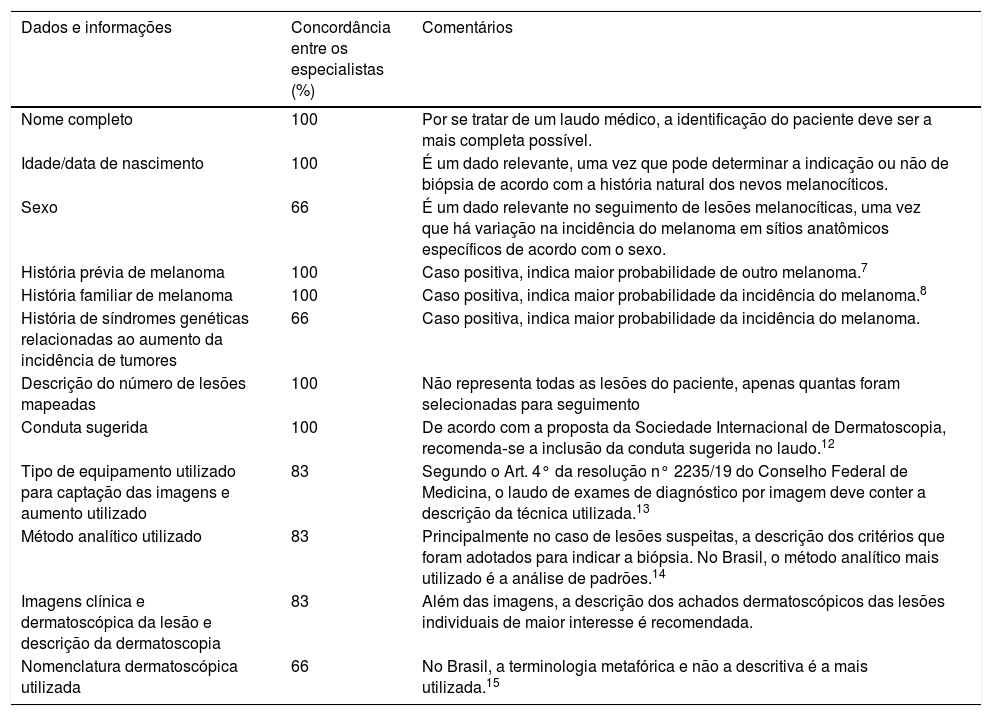
O MCT é considerado exame de diagnóstico por imagem. Segundo a resolução n° 2235/19 do Conselho Federal de Medicina, seu resultado deve ser fornecido sob a forma de parecer ou laudo e deve conter a descrição da técnica utilizada, uma seção expositiva e outra conclusiva.9 Os dados e informações essenciais a serem incluídos no laudo ou parecer do MCT, o percentual de concordância entre os especialistas e os respectivos comentários encontram‐se na tabela 3.7,8,12–15
Dados e informações a serem incluídos no laudo ou parecer do mapeamento corporal total, percentual de concordância entre os especialistas e comentários
| Dados e informações | Concordância entre os especialistas (%) | Comentários |
|---|---|---|
| Nome completo | 100 | Por se tratar de um laudo médico, a identificação do paciente deve ser a mais completa possível. |
| Idade/data de nascimento | 100 | É um dado relevante, uma vez que pode determinar a indicação ou não de biópsia de acordo com a história natural dos nevos melanocíticos. |
| Sexo | 66 | É um dado relevante no seguimento de lesões melanocíticas, uma vez que há variação na incidência do melanoma em sítios anatômicos específicos de acordo com o sexo. |
| História prévia de melanoma | 100 | Caso positiva, indica maior probabilidade de outro melanoma.7 |
| História familiar de melanoma | 100 | Caso positiva, indica maior probabilidade da incidência do melanoma.8 |
| História de síndromes genéticas relacionadas ao aumento da incidência de tumores | 66 | Caso positiva, indica maior probabilidade da incidência do melanoma. |
| Descrição do número de lesões mapeadas | 100 | Não representa todas as lesões do paciente, apenas quantas foram selecionadas para seguimento |
| Conduta sugerida | 100 | De acordo com a proposta da Sociedade Internacional de Dermatoscopia, recomenda‐se a inclusão da conduta sugerida no laudo.12 |
| Tipo de equipamento utilizado para captação das imagens e aumento utilizado | 83 | Segundo o Art. 4° da resolução n° 2235/19 do Conselho Federal de Medicina, o laudo de exames de diagnóstico por imagem deve conter a descrição da técnica utilizada.13 |
| Método analítico utilizado | 83 | Principalmente no caso de lesões suspeitas, a descrição dos critérios que foram adotados para indicar a biópsia. No Brasil, o método analítico mais utilizado é a análise de padrões.14 |
| Imagens clínica e dermatoscópica da lesão e descrição da dermatoscopia | 83 | Além das imagens, a descrição dos achados dermatoscópicos das lesões individuais de maior interesse é recomendada. |
| Nomenclatura dermatoscópica utilizada | 66 | No Brasil, a terminologia metafórica e não a descritiva é a mais utilizada.15 |
Como todo método diagnóstico, o MCT apresenta limitações. Sua acurácia está diretamente relacionada com a experiência do examinador. É consenso na literatura mundial que sua maior relevância é para o diagnóstico de melanomas de crescimento lento, que se apresentam clinicamente como máculas. Não se presta ao seguimento de lesões melanocíticas papulosas ou nodulares suspeitas, apesar de propiciar a detecção de seu surgimento de novo. Portanto, não é de grande auxílio para o diagnóstico do melanoma de crescimento rápido, em particular a forma nodular, que não conta com os clássicos achados ABCD (assimetria, bordas irregulares, coloração variada e diâmetro> 6mm) e que apresenta altos índices de mortalidade.
Por se tratar de exame que envolve dados e imagens de pacientes, é muito importante a confidencialidade, a fim de evitar possíveis problemas ético‐legais por uso indevido de imagem ou quebra de sigilo médico.16
Pacientes com síndromes associadas ao aumento de neoplasias, como síndrome de Cowden, síndrome de Li‐Fraumeni e xeroderma pigmentoso, nas quais o risco de melanoma é aumentado, também podem se beneficiar do acompanhamento por meio do MCT.17
O MCT é um ato médico e, segundo a resolução n° 2235/19 do Conselho Federal de Medicina, deve ser realizado sob a responsabilidade de médico devidamente registrado no Conselho Regional de Medicina de jurisdição da origem de sua execução.13
Suporte financeiroSociedade Brasileira de Dermatologia.
Contribuição dos autoresCarlos Barcaui: Idealização do trabalho; coordenação do grupo DELPHI; escrita, revisão e aprovação do texto final.
Renato Marchiori Bakos: Participação no grupo DELPHI; escrita, revisão e aprovação do texto final.
Francisco Macedo Paschoal: Participação no grupo DELPHI; escrita, revisão e aprovação do texto final.
Flávia Vasques Bittencourt: Participação no grupo DELPHI; escrita, revisão e aprovação do texto final.
Bianca Costa Soares de Sá: Participação no grupo DELPHI; escrita, revisão e aprovação do texto final.
Hélio Amante Miot: Participação no grupo DELPHI; escrita, revisão e aprovação do texto final.
Conflito de interessesNenhum.
Como citar este artigo: Barcaui C, Bakos RM, Paschoal FM, Bittencourt FV, Sá BCS, Miot HA. Total body mapping in the follow‐up of melanocytic lesions: recommendations of the Brazilian Society of Dermatology. An Bras Dermatol. 2021;96:472–6.
Trabalho realizado na Sociedade Brasileira de Dermatologia, Rio de Janeiro, RJ, Brasil.