A hanseníase continua a ser uma das principais causas de neuropatia periférica e incapacidades no mundo inteiro. O objetivo principal do estudo foi determinar a incidência de deformidades presentes no momento do diagnóstico e o surgimento de novas deformidades ao longo do período de acompanhamento.
Material e métodosUm estudo de coorte aberto e retrospectivo foi feito em um centro médico terciário no oeste da Índia. A fase de recrutamento do estudo foi de dois anos (2009‐2010), seguida de uma fase de observação/acompanhamento de sete anos, encerrada em 31 de dezembro de 2017. Foram incluídos no estudo novos pacientes com hanseníase e deformidade definida pelo grau de incapacidade da OMS (1998), que já haviam concluído o tratamento e que desenvolveram novas deformidades durante o período de acompanhamento de até sete anos.
ResultadosO estudo incluiu 200 pacientes com hanseníase. De 254 deformidades, 168 (66,14%) foram observadas no momento do diagnóstico e 20 (7,87%) surgiram durante a fase de acompanhamento. De todos os pacientes, 21,25% apresentaram deformidade de grau 1 e 6,31% apresentaram deformidade de grau 2 ou mais grave. As deformidades da mão foram as mais comuns (44,48%), seguidas pelas dos pés (39,76%) e da face (15,74%), respectivamente.
Limitação do estudoO modo de inclusão dos pacientes foi autorreferido durante a fase de acompanhamento. Portanto, é possível que as incapacidades tenham sido sub‐relatadas.
ConclusãoNovas deformidades continuam a se desenvolver em certas formas de hanseníase, mesmo após o fim do tratamento. É necessário acompanhamento regular de longo prazo dos pacientes após o fim do tratamento.
Entre as doenças transmissíveis, a hanseníase continua a ser uma das principais causas de neuropatia periférica e incapacidades no mundo inteiro, apesar dos extensos esforços para reduzir o número de casos da doença. A ampla implantação da poliquimioterapia (PQT) tem sido bem‐sucedida em curar e reduzir a prevalência da hanseníase no mundo inteiro, inclusive na Índia.1 Em 1° de abril de 2017, a prevalência de hanseníase na Índia foi de 0,66/10.000. A prevalência global de hanseníase foi de 192.713 casos (0,25/10.000 habitantes) no fim de 2017, um aumento de 20.765 casos em relação aos valores de 2016.2 Nos últimos anos, sob o programa de controle da hanseníase, foi dada maior atenção à prevenção das incapacidades. O foco atual das autoridades sanitárias e dos governos no mundo inteiro está no combate ao estigma da hanseníase. Um dos principais fatores responsáveis pela estigmatização dos pacientes com hanseníase são as deformidades visíveis.
Incapacidade é um termo amplo que abrange qualquer comprometimento, limitação de atividade ou restrição de participação que afete um indivíduo. Na hanseníase, a incapacidade física é definida pela Organização Mundial da Saúde (OMS) em três graus:3 grau 0 ‐ ausência de incapacidade (sem anestesia) e nenhum dano visível ou deformidade nos olhos, mãos e pés; grau 1 ‐ perda de sensibilidade protetora nos olhos, mãos ou pés, mas nenhum dano ou deformidade visível; e grau 2 ‐ presença de deformidades ou danos visíveis aos olhos (lagoftalmia e/ou ectrópio, triquíase, opacidade da córnea, acuidade visual menor do que 0,1 ou dificuldade de contar os dedos a 6 metros), danos visíveis nas mãos ou pés (mão com ulcerações e/ou trauma, reabsorção, mão em garra, mão caída, úlceras; pés com lesões tróficas e/ou traumáticas, reabsorção, pé em garra, pé caído, úlceras, contratura do tornozelo).4
A avaliação da incapacidade é uma medida muito relevante no controle da hanseníase. No entanto, no sistema de saúde indiano, apenas o grau 2 (OMS) é registrado, enquanto a avaliação do grau 1 é negligenciada, embora seja mais importante em termos de prevenção de incapacidades. Portanto, o diagnóstico oportuno da incapacidade de grau 1 é urgentemente necessário para limitar e abrandar as incapacidades. A busca por fatores associados definitivamente ajudará a reduzir o sofrimento de muitos pacientes com hanseníase. Com esse objetivo, o presente estudo transversal foi feito.
Material e métodosEste foi um estudo de coorte aberto e retrospectivo, feito em um centro médico terciário no oeste da Índia.
População do estudoPacientes com hanseníase que apresentavam incapacidades e deformidades no momento do diagnóstico e aqueles que as desenvolveram durante os sete anos de acompanhamento.
Critérios de inclusãoOs pacientes que apresentavam incapacidades e deformidades de acordo com a definição da OMS foram incluídos no estudo. A fase de recrutamento do estudo foi de dois anos (2009‐2010), seguida da fase de observação/acompanhamento de sete anos, encerrada em 31 de dezembro de 2017. Pacientes que subsequentemente desenvolveram novas deformidades durante o período de acompanhamento de até sete anos foram incluídos no estudo. Durante a fase de acompanhamento, os pacientes que completaram o tratamento anti‐hanseníase durante a fase de recrutamento continuaram a ser acompanhados por sete anos. Nenhum outro paciente foi adicionado à coorte do estudo. Para inclusão, considerou‐se a incapacidade autorreferida pelos pacientes, seguida de avaliação clínica da deformidade. No presente estudo, o desfecho analisado foi incapacidade física expressa por diferentes indicadores, como número de casos novos detectados e a ocorrência de deformidades de grau 1 e grau 2. A avaliação da presença e gravidade da deformidade foi feita no momento da apresentação para diagnóstico e tratamento da hanseníase e durante as visitas de acompanhamento.
Critérios de exclusãoPacientes com deformidades traumáticas devido a acidentes de trânsito foram excluídos do estudo. O estudo foi feito como parte de um protocolo de tese submetido à universidade. Foi obtido consentimento para uso de registros médicos e fotografias clínicas de todos os pacientes.
ResultadosDos 200 pacientes incluídos no estudo, 134 (67%) eram do sexo masculino e 66 (33%) do feminino. A hanseníase lepromatosa foi o tipo mais comum no presente estudo, observada em 61 pacientes (30,5%), seguida pela tuberculoide em 54 (27%), lepromatosa dimorfa em 42 (21%), tuberculoide dimorfa em 29 (14,5%), neural pura em seis (3%), dimorfa/intermediária em um (0,5%) e indeterminada em um (0,5%). A proporção de casos multibacilares (MB) foi de 67% em comparação com 33% de casos paucibacilares (PB).
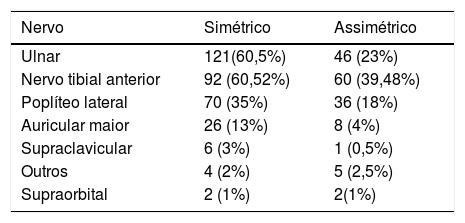
O comprometimento nervoso foi avaliado no momento de inclusão no protocolo e em cada visita subsequente. A avaliação da função dos nervos foi feita por exame sensorial com monofilamentos de Semmes Weinstein (SW), palpação dos nervos e avaliação da função motora pelo sistema de classificação do Medical Research Council (MRC). O comprometimento da função nervosa é a principal razão para o desenvolvimento da incapacidade; portanto, é importante saber a extensão, o tipo e o local do comprometimento. O nervo ulnar no membro superior foi o nervo mais comumente comprometido em 83,5% dos pacientes, com comprometimento simétrico em 121 (60,5%) e assimétrico em 46 (23%), seguido pelo nervo tibial anterior em 152 (76%), nervo poplíteo lateral em 106 (53%), grande nervo auricular em 34 (17%) e nervo supraclavicular em sete (3,5%) (tabela 1).
Na avaliação da incapacidade pelo sistema de classificação da OMS, 152 (76%) pacientes não apresentavam comprometimento visível, enquanto 32 (21,25%) apresentavam deformidades de grau 1 ou superior e 16 (6,31%) apresentavam deformidades graves de grau 2 ou superior. Dessas deformidades, 113 (44,48%) acometeram as mãos, 101 (39,76%) os pés e 40 (15,74%) a face. Isso sugere que mãos e pés são mais comumente afetados por deformidades devido a traumas repetitivos causados por tarefas laborais e domésticas (tabela 2).
Grau de deformidades no presente estudo
| Grau | % de deformidades funcionais totais | Número de pacientes afetados por deformidades (do total de 200 participantes do estudo) |
|---|---|---|
| Deformidade grau 1 | 22 | 17% (n = 34) |
| Mãos | 16 | |
| Pés | 16 | |
| Face; | 21,25% (n = 54) | |
| Deformidade grau | 08 | 7% (n = 14) |
| Mãos | 04 | |
| Pés | 04 | |
| Face; | 6,31% (n = 16) | |
| Total | 27,56% (n = 70) de todas as deficiências |
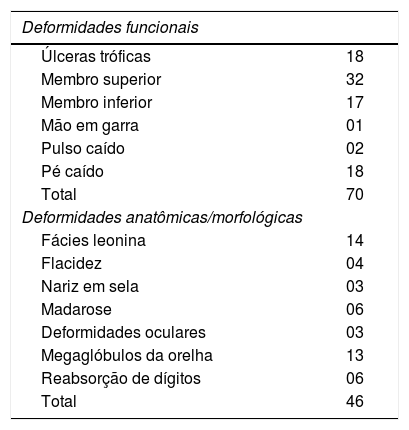
As deformidades na hanseníase podem ser subdivididas em funcional e anatômica/morfológica. A deformidade funcional mais comum foi a úlcera trófica da mão ou pé, observada em 54 (29,34%) pacientes, seguida pela mão em garra em 21 (11,41%), pé caído em dois (1,1%) e punho caído em um (0,54%). Entre as deformidades morfológicas, foram observadas fácies leonina em 14 (7,60%), deformidades auriculares em 13 (7,06%), reabsorção de dígitos em seis (3,20%), madarose em seis (3,20%), flacidez em quatro (2,17%), nariz em sela em três (1,63%) e deformidades oculares em três pacientes (1,63%; tabela 3).
Deformidades funcionais e anatômicas/morfológicas no presente estudo
| Deformidades funcionais | |
|---|---|
| Úlceras tróficas | 18 |
| Membro superior | 32 |
| Membro inferior | 17 |
| Mão em garra | 01 |
| Pulso caído | 02 |
| Pé caído | 18 |
| Total | 70 |
| Deformidades anatômicas/morfológicas | |
| Fácies leonina | 14 |
| Flacidez | 04 |
| Nariz em sela | 03 |
| Madarose | 06 |
| Deformidades oculares | 03 |
| Megaglóbulos da orelha | 13 |
| Reabsorção de dígitos | 06 |
| Total | 46 |
Das 254 deformidades, 168 (66,14%) foram observadas no momento do diagnóstico, 20 (7,87%) surgiram enquanto o paciente estava em tratamento anti‐hanseníase com PQT por um ano e (21,25%) surgiram durante o período de acompanhamento em pacientes que haviam concluído o tratamento.
DiscussãoDepois de atingir a meta nacional de eliminação, o foco dos cuidados com a hanseníase agora tem mudado, deixou de simplesmente fornecer tratamento para os pacientes afetados e passou a lidar com as consequências da doença e principalmente a prevenção das incapacidades.5 Os achados do presente estudo mostraram que a proporção de pacientes com hanseníase com incapacidade era bastante alta: 21,54% apresentavam deficiência grau 1 e 6,31%, grau 2. Estudos anteriores de Sarkar et al.5 na Índia e Schreuder et al.6 na Tailândia evidenciaram prevalência semelhante de incapacidade grau 1 e grau 2. Na Índia, para avaliar a eficácia do programa, apenas a incapacidade de grau 2 é registrada; entretanto, para a prevenção de incapacidade, a avaliação de grau 1 é mais importante, uma vez que, antes do surgimento de uma deformidade visível (grau 2), ocorre o comprometimento da função nervosa (sensorial, motor ou ambos), ou seja, os pacientes com grau 2 devem ter passado pelo grau 1. Portanto, ao examinar qualquer caso de hanseníase, após o exame de lesões de pele, um exame neurológico completo dos nervos periféricos é essencial. A Estratégia Global para Hanseníase 2016‐2020 estabeleceu as seguintes metas: 1) Eliminação da deformidade de grau 2 entre os pacientes pediátricos com hanseníase; 2) Redução de novos casos de hanseníase com deformidade de grau 2 a menos de um caso por milhão de habitantes; 3) Nenhum país terá leis que permitam a discriminação por hanseníase.7 Verificou‐se que deformidades e incapacidades visíveis contribuem proeminentemente para o desenvolvimento do estigma em pessoas afetadas pela hanseníase8, ao mesmo tempo em que também desencadeiam o desenvolvimento de atitudes negativas em relação à hanseníase entre pessoas não afetadas.9 O número de casos com deformidade de grau 2 no momento do diagnóstico reflete diretamente o atraso na detecção dos casos e a falta de conhecimento sobre a hanseníase na comunidade, a baixa capacidade do sistema de saúde de diagnosticar a hanseníase precocemente e, em certa medida, o alcance dos serviços. Um dos alvos da Estratégia Global para a Hanseníase é a eliminação de novos casos de crianças com deformidade de grau 2. Esse indicador foi relatado por 120 países, dos quais 88 relataram zero caso e 27 relataram entre um e dez casos. Cinco países relataram mais casos: Etiópia, Moçambique, República Democrática do Congo, Indonésia e Brasil.2
No presente estudo, observou‐se uma maior proporção de casos de MB (67%) em comparação com os casos de PB (33%). Nos últimos anos, essa tendência crescente da razão MB/PB foi observada na Índia10 e em outros países. As razões para esse aumento podem ser as recentes campanhas agressivas de busca de casos em países com grande número de casos de hanseníase.11 A maior proporção de hanseníase MB é, por si só, um fator de risco para o desenvolvimento de incapacidades, conforme sugerido nos estudos de Schreuder (PB?11%, MB?33%),6 De Oliveira et al.(PB?12%, MB?37%)12 e Richardus (PB?9,8%, MB?37,6%).13
Entretanto, as incapacidades físicas ainda permanecem frequentes tanto no diagnóstico quanto após o tratamento. Outras considerações são necessárias para evitar incapacidades e intervir na evolução das deficiências existentes. No presente estudo, 66,14% das deformidades estavam presentes no momento do diagnóstico. A alta proporção de deformidades em casos novos reflete o atraso no diagnóstico e pode ser vista como uma medida da ineficácia do programa de saúde pública, uma vez que a detecção precoce da hanseníase por meio de várias informações e atividades educativas pode antecipar a intervenção terapêutica e assim prevenir deformidades. O diagnóstico e tratamento precoces da doença e em especial das reações continua a ser o principal meio de prevenção do surgimento de incapacidades físicas.14 Hanseníase MB e comprometimento no momento do diagnóstico foram os principais fatores de risco para pioria neurológica após o tratamento/PQT. O diagnóstico precoce e o tratamento imediato de episódios reacionais continuam a ser os principais meios de prevenção de deficiências físicas.
No presente estudo, a úlcera trófica de mão ou pé observada em 29,34% foi a forma morfológica/anatômica mais comum de deformidade. Esse achado e a incidência de outras deformidades foram semelhantes aos observados no estudo de Nayak et al.,15 que relataram a úlcera trófica (21,73%) como a deformidade mais comum, seguida por mão em garra, pé caído, madarose, dedos em garra, lagoftalmia, deformidade do lobo da orelha, paralisia facial e, finalmente, deformidade do nariz.
Na hanseníase, olhos, mãos e pés são as áreas de comprometimento mais frequentes, mesmo em estágios avançados. Olhos, mãos e pés são fundamentais para a mobilidade e outras atividades vitais da vida diária. No presente estudo, 44,48% (n = 113) das deformidades acometeram as mãos e 39,76% (n = 101), os pés. Esses achados enfatizam a importância da avaliação de rotina do comprometimento da função nervosa de todos os novos pacientes com hanseníase, para identificar aqueles com deficiência de grau 1. Após o diagnóstico, o fornecimento de orientações adequadas para o autocuidado, como a importância de não se andar descalço, inspeção diária de mãos/pés em busca de bolhas, manchas vermelhas, óleo‐hidroterapia, fisioterapia, cuidados oculares, mudança de ocupação, dentre outras, previne o surgimento de deformidade visível.
No presente estudo, 21,25% das deformidades foram observadas em pacientes após o fim do tratamento e, portanto, detectadas durante o período de acompanhamento; esse achado se deve principalmente a danos contínuos nos nervos, mesmo após o término da PQT. Existe uma necessidade urgente de indicadores clínicos e sorológicos indicativos de lesões nos nervos e para determinar o propósito final da terapêutica. Danos aos nervos estão associados à incapacidade secundária.16,17 A duração da PQT é considerada o único critério para a cura da doença, admite‐se que 12 meses de tratamento serão suficientes para induzir uma cura bacteriológica.18 No entanto, o dano neurológico que causa as deficiências e deformidades também é observado após a conclusão do tratamento. O comprometimento piorou em 21,25% de todos os pacientes nos 10 anos após o fim do tratamento. Um estudo semelhante feito por Sales et al. indicou que, no fim do período de acompanhamento, 40% dos pacientes apresentaram pioria da incapacidade física após o fim do tratamento.19 Esse agravamento estava associado ao grau de incapacidade, ao número de lesões cutâneas no momento do diagnóstico e à presença de neurite. Assim, a pioria do comprometimento da hanseníase após tratamento específico está principalmente relacionada ao diagnóstico tardio, à extensão e gravidade da doença e à presença de neurite. As incapacidades causadas pela hanseníase são mais suscetíveis de ser diagnosticadas erroneamente e podem apresentar‐se a diferentes especialistas, como cirurgiões plásticos, reumatologistas e cirurgiões vasculares; geralmente o diagnóstico correto demora a ser feito e possibilita o desenvolvimento de complicações desse reconhecimento tardio.20
Na presente análise, a incapacidade secundária foi mais prevalente em casos com dois ou mais troncos nervosos acometidos. Durante a avaliação clínica no diagnóstico da hanseníase, os nervos devem ser palpados, porque o número de troncos afetados pode ser usado como um indicador das incapacidades atuais e futuras. Essa avaliação clínica, no entanto, requer profissionais de saúde qualificados e familiarizados com os sinais clínicos da hanseníase.
ConclusãoEm certas formas de hanseníase, novas deformidades continuam a se desenvolver apesar do tratamento. A deformidade desempenha um papel importante no estigma associado à hanseníase. É necessário acompanhamento regular em longo prazo de pacientes liberados do tratamento. O tratamento da hanseníase não termina com a conclusão da PQT. A avaliação do grau de incapacidade física é uma prática recomendada pelo Ministério da Saúde da Índia que deve ser feita em todos os pacientes diagnosticados.21 Do ponto de vista clínico, a avaliação permite determinar o impacto da doença na vida do paciente, monitorar a evolução do tratamento e estabelecer estratégias de prevenção, reabilitação e autocuidado. Do ponto de vista epidemiológico, ela permite monitorar a extensão das endemias, a prevalência oculta e a manutenção da cadeia de transmissão, reflete também a qualidade dos serviços de saúde.22
Suporte financeiroNenhum.
Contribuição dos autoresSantoshdev P Rathod: Análise estatística; aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura.
Ashish Jagati: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; participação efetiva na orientação da pesquisa; revisão crítica da literatura; revisão crítica do manuscrito.
Pooja Chowdhary: Análise estatística; aprovação da versão final do manuscrito; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura.
Conflitos de interesseNenhum.
À Dra. Bela J Shah, por sua orientação na preparação do manuscrito.
Como citar este artigo: Rathod SP, Jagati A, Chowdhary P. Disabilities in leprosy: an open, retrospective analyses of institutional records. An Bras Dermatol. 2020;95:52–6.
Estudo realizado na Skin OPD, New Civil Hospital, Ahmedbad, Gujarat, Índia.