Reportamos um estudo retrospectivo e transversal, realizado por análise de prontuários de pacientes internados e avaliados pelo Serviço de Dermatologia do Hospital de Clínicas de Porto Alegre, com diagnóstico clínico ou histopatológico de farmacodermia no período entre janeiro de 2011 e janeiro de 2019. Foram incluídos todos os padrões de farmacodermia, independente se o fármaco causador tenha sido ou não identificado. Foram excluídos os casos nos quais o diagnóstico de farmacodermia (RAD) não foi completamente estabelecido (quando o quadro poderia corresponder também a doenças infecciosas, autoimunes ou de cunho reacional não medicamentoso). As RAD consideradas graves foram as seguintes: síndrome de Stevens‐Johnson (SJS), sobreposição SJS/necrólise epidérmica tóxica (NET), NET, síndrome de hipersensibilidade a medicamentos tipo síndrome da farmacodermia com eosinofilia e sintomas sistêmicos (DRESS), eritrodermia e pustulose exantemática generalizada aguda (PEGA) e eritrodermia.1
Foram descritas as frequências de cada variável demográfica e clínica. A análise estatística foi realizada pelo programa SPSS v18.0. Foram utilizados testes não paramétricos para avaliação das variáveis contínuas, visto que a distribuição de dados não era linear, de acordo com teste de Kolmogorov‐Smirnov. Utilizou‐se teste U de Mann Whitney para essas variáveis. Para as variáveis categóricas, foram avaliadas associações por meio do teste de Qui‐Quadrado. Uma regressão logística múltipla foi realizada para avaliação dos fatores que poderiam estar associados ou não a uma maior probabilidade de diagnóstico etiológico. Foi considerado significativo um resultado com p ˂ 0,05.
O estudo identificou 354 pacientes com farmacodermia, com média de 44,25 novos casos por ano, incidência anual de 1,4 caso por 1.000 internações gerais. A idade média foi de 46,08 (± 21,307) anos, e 209 (59%) participantes eram mulheres. A maioria apresentava alguma comorbidade (88,7%; n=314) (tabela 1). Houve maior número de farmacodermias não graves (72,3%; n=256); o exantema maculopapular foi a forma mais comum (58,9%; n=212). A maior parte dos pacientes não apresentou achados sistêmicos (72,3%; n=256) (tabela 1).
Característica dos pacientes com farmacodermia – Hospital de Clínicas de Porto Alegre, 2011‐2019
| Idade média (± DP) | 46,08 (± 21,307) |
| Sexo, % (n) | |
| Feminino | 59% (209) |
| Masculino | 41% (145) |
| Número de fármacos em uso, mediana (IIQ) | 7 (IIQ 0–27) |
| Número de fármacos suspeitos (IIQ) | 3 (IIQ 1–16) |
| Medicamento causador da farmacodermia identificado, % (n) | 33,3 (117) |
| Farmacodermias graves, % (n) | 27,6 (98) |
| SJS/Overlap/NET, % (n) | 8,5 (30) |
| Eritema multiforme, % (n) | 6,5 (23) |
| DRESS, % (n) | 11 (39) |
| PEGA, % (n) | 0,6 (2) |
| Eritrodermia, % (n) | 1,1(4) |
| Farmacodermias não graves, % (n) | 72,3 (256) |
| Exantema, % (n) | 59,9 (212) |
| Eritema pigmentar fixo, % (n) | 4,5 (16) |
| Fotossensibilidade, % (n) | 3,4(12) |
| Erupção liquenóide, % (n) | 0,3 (1) |
| SRIFE, % (n) | 0,8 (3) |
| Sindrome diestésica de mãos e pés, % (n) | 0,3 (1) |
| Reação acneiforme, % (n) | 0,8 (3) |
| Vasculite cutânea de pequenos vasos, % (n) | 1,1 (4) |
| Urticária, % (n) | 1,1 (4) |
| Acometimento extra cutâneo, % (n) | 27,7 (98) |
| Eosinofilia, % (n) | 18,1 (64) |
| Alteração de função hepática, % (n) | 13,3 (47) |
| Febre, % (n) | 11,6 (41) |
| Alteração de função renal, % (n) | 4 (14) |
| Pneumonite, % (n) | 0,3 (1) |
| Linfonodomegalia, % (n) | 1,1 (4) |
| Pancitopenia, % (n) | 0,3 (1) |
| Presença de comorbidade, % (n) | 88,7 (314) |
| HAS, % (n) | 33,1 (117) |
| Diabetes mellitus, % (n) | 14,4 (51) |
| Cardiopatia isquêmica, % (n) | 5,6 (20) |
| DPOC, % (n) | 4,2 (15) |
| Asma, % (n) | 1,7 (6) |
| Neoplasia, % (n) | 23,7 (84) |
| HIV, % (n) | 11 (39) |
| Doença renal crônica, % (n) | 7,1 (25) |
| Epilepsia, % (n) | 4,8 (17) |
| Doença psiquiátrica, % (n) | 6,5 (23) |
| Insuficiência cardíaca, % (n) | 4,8 (17) |
| Cirrose, % (n) | 2,5 (9) |
| Acidente vascular cerebral, % (n) | 5,6 (20) |
%, porcentagem; DP, desvio padrão; DPOC, doença pulmonar obstrutiva crônica; DRESS, síndrome da farmacodermia com eosinofilia e sintomas sistêmicos; HAS, hipertensão arterial sistêmica; HIV, vírus da imunodeficiência humana; IIQ, intervalo interquartil; n, número; NET, necrólise epidérmica tóxica; PEGA, pustulose exantemática generalizada aguda; SJS, síndrome de Stevens‐Johnson.
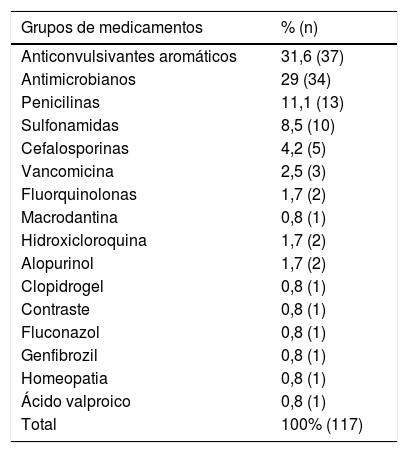
A maioria das farmacodermias ocorreu durante o uso de mais de um medicamento (79,7%; n=282). As medianas do número de fármacos utilizados no momento da erupção e de fármacos suspeitos foram de 7 (IIQ 0–27) e 3 (IIQ 1–16), respectivamente. Em 66,9% (n=237) dos casos não foi possível identificar o fármaco causador. A carbamazepina foi o mais comumente relacionado ao diagnóstico definitivo (n=18; 15,4%), seguido por fenitoína (n=16; 13,7%) e dipirona (n=11; 9,4%). Os principais grupos foram os anticonvulsivantes aromáticos (31,6%; n=37), seguidos dos antimicrobianos (29%; n=34). Dentre os antimicrobianos, as penicilinas foram a principal classe (n=13) (tabela 2).
Grupos de medicamentos identificados como causadores das farmacodermias
| Grupos de medicamentos | % (n) |
|---|---|
| Anticonvulsivantes aromáticos | 31,6 (37) |
| Antimicrobianos | 29 (34) |
| Penicilinas | 11,1 (13) |
| Sulfonamidas | 8,5 (10) |
| Cefalosporinas | 4,2 (5) |
| Vancomicina | 2,5 (3) |
| Fluorquinolonas | 1,7 (2) |
| Macrodantina | 0,8 (1) |
| Hidroxicloroquina | 1,7 (2) |
| Alopurinol | 1,7 (2) |
| Clopidrogel | 0,8 (1) |
| Contraste | 0,8 (1) |
| Fluconazol | 0,8 (1) |
| Genfibrozil | 0,8 (1) |
| Homeopatia | 0,8 (1) |
| Ácido valproico | 0,8 (1) |
| Total | 100% (117) |
Anticonvulsivantes aromáticos: carbamazepina, fenitoina, fenobarbital, lamotrigina.
Anti‐inflamatórios não esteroides: ibuprofeno, nimesulida, diclofenaco.
Antirretrovirais: ritonavir, etratina.
Corticoide: prednisona.
Penicilinas: amoxicilina‐clavulanato, amoxicilina, ampicilina, ampicilina‐sulbactam, oxacilina. Sulfonamidas: sulfametoxazol‐trimetropim, sulfassadiazina; cefalosporinas: cefepime, cefuroxima; fluorquinolonas: levofloxacino, ciprofloxacino.
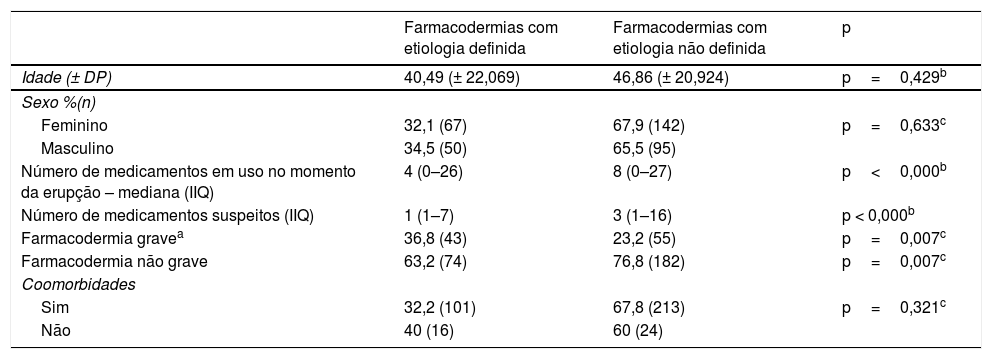
Não houve diferença estatística em relação a idade (p=0,429), sexo (p=0,633) e presença de comorbidades (p=0,321) entre os casos com etiologia definida ou não (tabela 3). Os pacientes cujo fármaco causador não foi encontrado utilizavam maior número de medicamentos (mediana 8, IIQ 0–27) e maior número de fármacos suspeitos (mediana 3, IIQ 1–16), em relação aos pacientes que apresentavam definição etiológica (medianas de 4, IIQ 0–26 e 1, IIQ 1–7, respectivamente), p<0,000 (tabela 3). Os pacientes com farmacodermias graves tiveram maior proporção de identificação dos fármacos causadores do que as não graves (p=0,007). Podemos observar uma comparação geral entre os pacientes com e sem etiologia definida na tabela 3.
[ll1]Perfil dos pacientes com farmacodermias definidas e não definidas etiologicamente
| Farmacodermias com etiologia definida | Farmacodermias com etiologia não definida | p | |
|---|---|---|---|
| Idade (± DP) | 40,49 (± 22,069) | 46,86 (± 20,924) | p=0,429b |
| Sexo %(n) | |||
| Feminino | 32,1 (67) | 67,9 (142) | p=0,633c |
| Masculino | 34,5 (50) | 65,5 (95) | |
| Número de medicamentos em uso no momento da erupção – mediana (IIQ) | 4 (0–26) | 8 (0–27) | p<0,000b |
| Número de medicamentos suspeitos (IIQ) | 1 (1–7) | 3 (1–16) | p < 0,000b |
| Farmacodermia gravea | 36,8 (43) | 23,2 (55) | p=0,007c |
| Farmacodermia não grave | 63,2 (74) | 76,8 (182) | p=0,007c |
| Coomorbidades | |||
| Sim | 32,2 (101) | 67,8 (213) | p=0,321c |
| Não | 40 (16) | 60 (24) |
Foram avaliados os fatores que poderiam estar relacionadas a uma maior probabilidade de ser realizado o diagnóstico etiológico. Os seguintes fatores apresentaram significância estatística para a obtenção de uma definição da etiologia para as farmacodermias: menor número de medicamentos em uso (p<0,0001), menor número de fármacos suspeitos (p<0,0001) e reações farmacodérmicas graves (p=0,007). Os dois primeiros fatores são característicos dos pacientes em polifarmácia.
Utilizando a análise por regressão logística, e após ajustes devidos, verificou‐se que o menor número de fármacos suspeitos (OR=0,29; 95% IC 0,22‐0,38) é definitivamente importante para a definição etiológica das farmacodermias. Ressalta‐se que nessa etapa da avaliação não foi incluído o número total de fármacos em uso, pois em análise multivariada evita‐se incluir fatores muito relacionados entre si ou que utilizem parâmetros semelhantes (tabela 3).
Já se suspeitava que a polifarmácia é um importante fator contribuinte para o não diagnóstico das farmacodermias, o que foi corroborado por nossos resultados.2–4 É conhecido que o uso múltiplo de medicamentos é um dos principais entraves para definir o fármaco causador. Em nossa amostra, 79,7% dos pacientes utilizavam mais de um fármaco no momento da reação e, consequentemente, apresentavam mais de um fármaco suspeito. Isso se mostrou similar ao estudo de Beniwal et al., que mostrou que 74% dos pacientes estavam em uso de múltiplas substâncias no momento da farmacodermia.2
A maioria dos pacientes avaliados não teve o fármaco causador identificado, correspondendo a 66,9% (n=237) dos casos. Isso esteve relacionado ao alto percentual de uso de múltiplas substâncias 79,7% (n=282) e uma maior mediana de fármacos em uso do que as descritas em outros trabalhos. A mediana de medicamentos em uso pelos pacientes de nosso estudo foi de 7 (IIQ 0–27), e a média de fármacos suspeitos foi de 3 (IIQ 1–16). Tais dados são superiores aos de outros estudos, como o de Beniwal et al., que foi de 2,09 (IIQ 1–6), e o de Thakkar et al., que observou uma média de 1,52 (± 0,80).2,3
Há poucos estudos na literatura que descrevem os casos nos quais não foi estabelecido diagnóstico etiológico, pois a ausência de diagnóstico do medicamento precipitador é um critério de exclusão na maioria dos protocolos. No caso do estudo de Zhao J et al.,4 o fármaco causador não foi estabelecido em apenas 13% dos pacientes, os quais estavam em uso de mais de um medicamento. No entanto, foram excluídos, ainda na seleção, os casos que não apresentavam substâncias causais definidas ou que não apresentavam substâncias suspeitas e se os pacientes estavam em uso de mais de cinco medicamentos.4 Isso contrasta com nosso estudo, tendo em vista que a mediana de uso de fármacos foi superior a cinco.
Em conclusão, em um hospital terciário de referência no sul do Brasil, as farmacodermias são frequentes, e é alta a possibilidade de não serem definidas etiologicamente. A polifarmácia é o principal fator associado à indefinição etiológica das farmacodermias.
Suporte financeiroFunaderm/Sociedade Brasileira de Dermatologia.
Contribuição dos autoresFabiana Bazanella de Oliveira: Análise estatística; aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Paula Chiamenti: Obtenção, análise e interpretação dos dados.
Roberta de Freitas Horn: Obtenção, análise e interpretação dos dados.
Renan Rangel Bonamigo: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Oliveira FB, Chiamenti P, Horn RF, Bonamigo RR. Factors associated with the etiological uncertainty of drug reactions: a cross‐sectional study in southern Brazil. An Bras Dermatol. 2021;96:508–10.
Trabalho realizado no Hospital de Clínicas de Porto Alegre, Porto Alegre, RS, Brasil.