O mixedema pré‐tibial localizado é uma dermopatia cuja terapêutica é um desafio na dermatologia e ocorre em 0,5% a 4% dos pacientes com doença de Graves. Essa doença autoimune tireoidiana estimula a produção de ácido hialurônico e glicosaminoglicanos que se depositam, em particular, na região pré‐tibial. Clinicamente, apresenta‐se como infiltrado localizado, circunscrito e não depressível, em placas. Várias modalidades de tratamento são propostas e os resultados variam, com pior resposta em casos graves. Apresentamos o caso de uma paciente com mixedema pré‐tibial elefantiasiforme submetida à técnica de aplicações de corticosteroide intralesional que resultou em resposta terapêutica excelente e encorajante, com manutenção dos resultados alcançados.
O mixedema pré‐tibial localizado é uma manifestação infrequente de doenças autoimunes tireoidianas, em particular a doença de Graves.1,2 Sua prevalência varia entre 0,5% a 4% e é mais frequente naqueles que apresentam oftalmopatia grave.3 Comumente, apresenta‐se como placas infiltradas localizadas, circunscritas sobre a região pré‐tibial.4 Seu manejo é desafiador na dermatologia.2 Os vários tratamentos propostos, desde meias de compressão a imunoglobulina intravenosa, demonstram resposta leve a moderada, com resultados não gratificantes em casos graves.1,4 Neste artigo, descreveremos a experiência do uso da técnica de corticoterapia intralesional usada em paciente que apresentava forma elefantiasiforme com resposta clínica satisfatória e encorajante durante mais de 11 meses de seguimento.
Relato do casoPaciente do sexo feminino, 47 anos, portadora de doença de Graves desde 2005. Apresentava havia quatro anos mixedema de aspecto elefantiasiforme em membro inferior direito, com quadro semelhante em menor proporção em membro inferior esquerdo havia um ano. A paciente evoluiu com exoftalmia bilateral e grave comprometimento retro‐orbital. Foi submetida à descompressão de órbita e iodoterapia em 2012, evoluiu com hipotireoidismo, manteve estabilidade clínica em uso de levotiroxina.
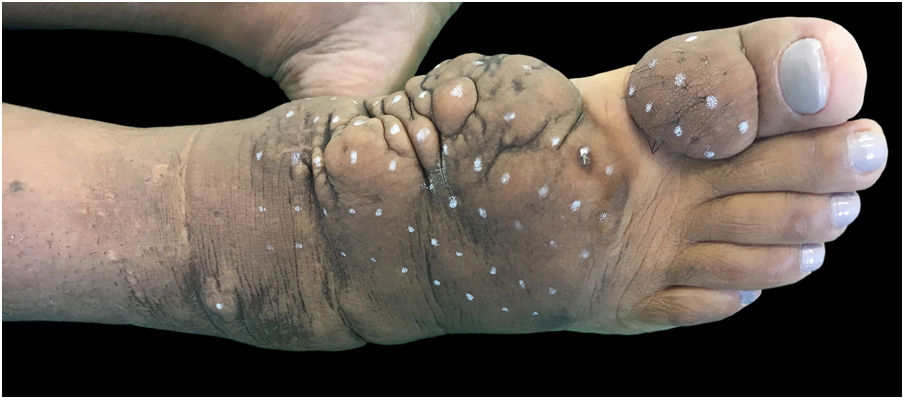
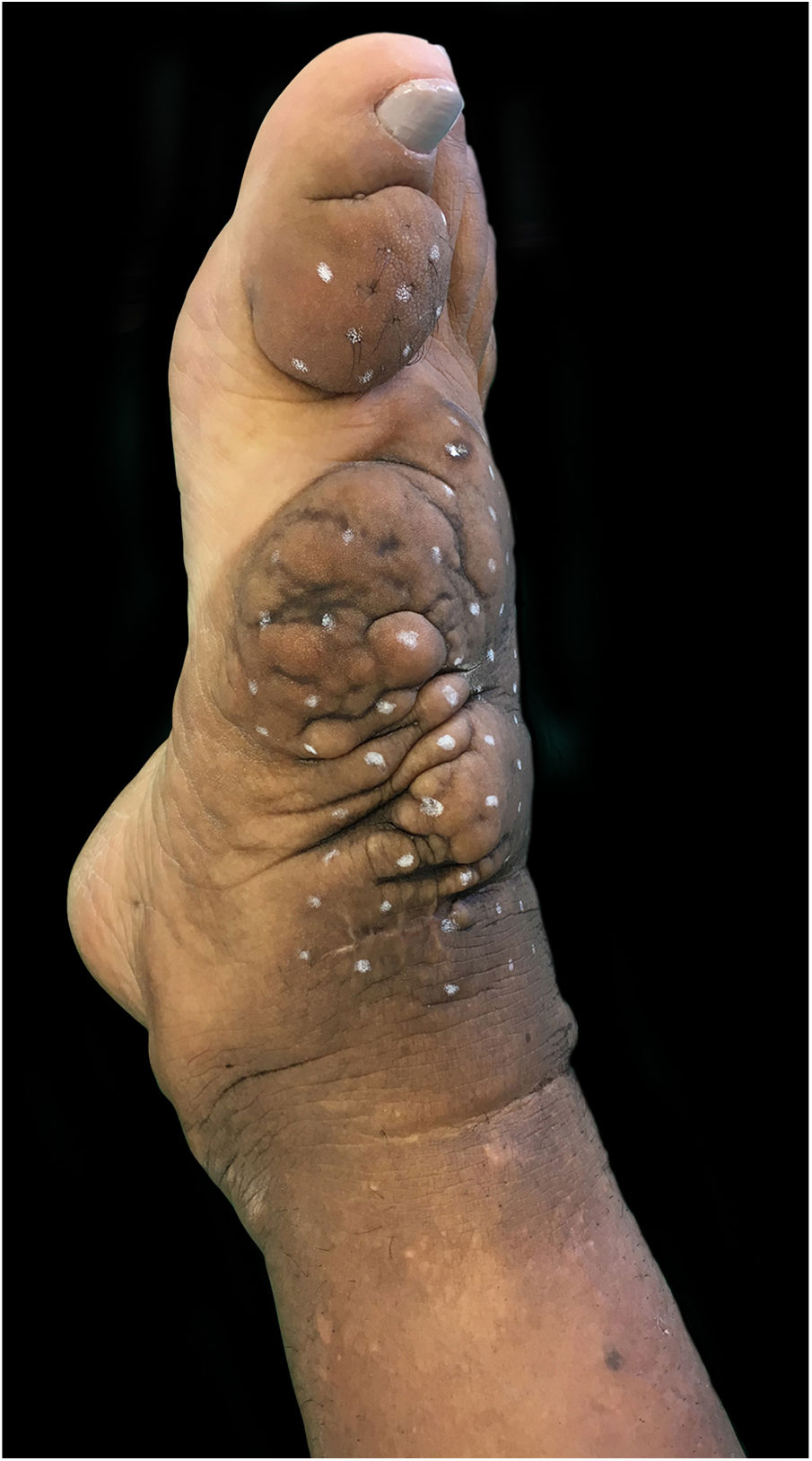
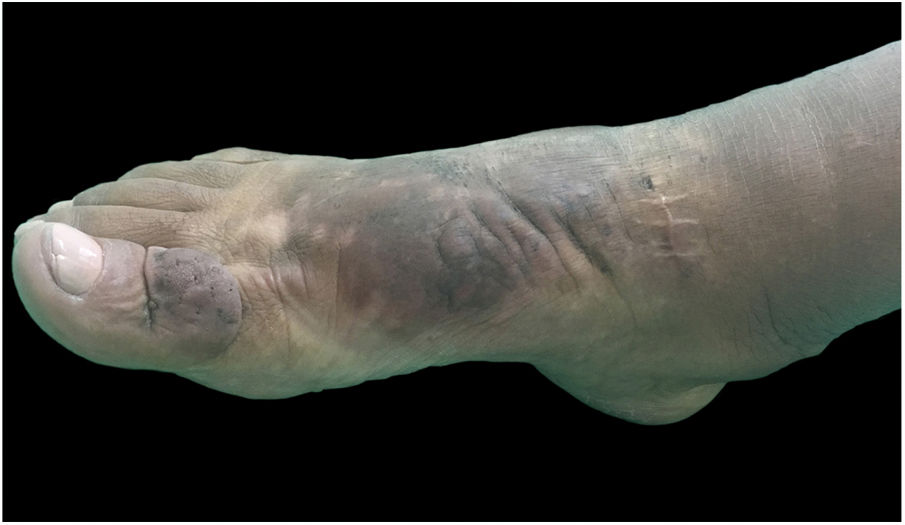
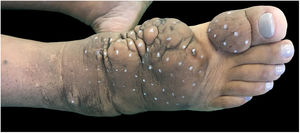
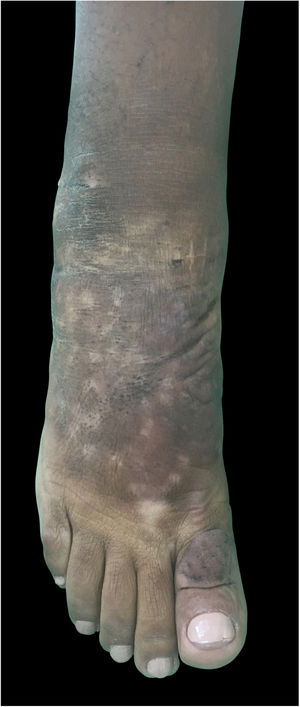
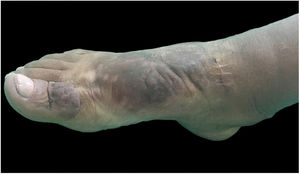
Ao exame clínico, apresentava edema não depressível associado a nódulos e placas castanho‐amareladas que formavam aspecto elefantiasiforme em membro inferior direito, na região de tornozelo e pé, além de hiperpigmentação e fissuras com hipertricose em dorso de pé e falanges; presença de edema não depressível no membro inferior esquerdo, em menor proporção (figs. 1 e 2).
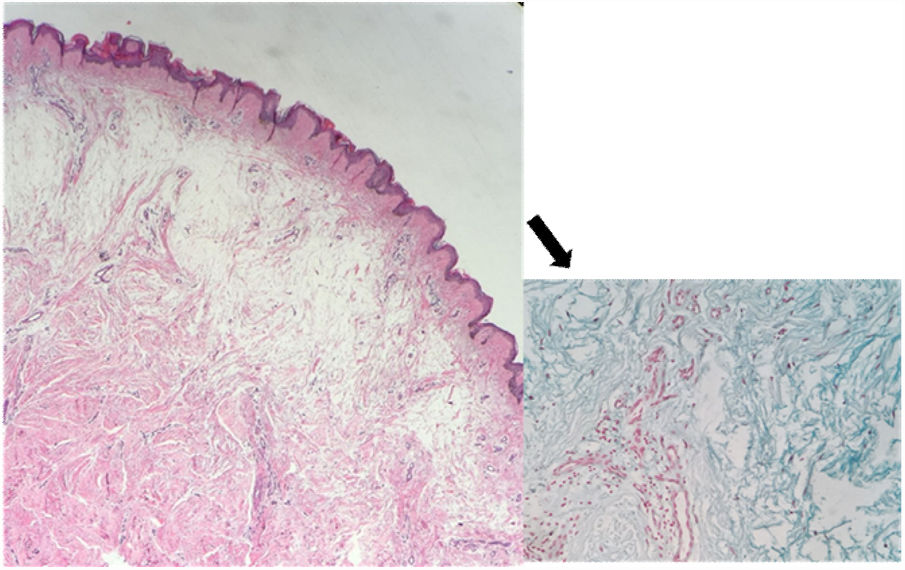
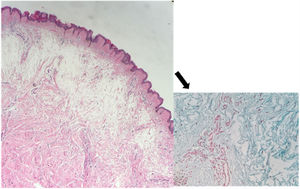
O exame histopatológico apresentava hiperortoceratose em epiderme, intenso depósito de mucina entre os feixes de colágeno na derme reticular compatível com mixedema (mucinose nodular) (fig. 3).
Diante da confirmação do quadro clínico e do desejo da paciente de melhorar a aparência local, foi estabelecido programa terapêutico com acetato de triancinolona 20mg/mL sem diluição, aplicação em 50 pontos; 0,1mL por ponto depositado através de agulha 26G ½ em derme reticular, cuja distância entre dois pontos foi padronizada em 1,0cm. As áreas trabalhadas foram: dorso e região lateral de pé direito, falange proximal de primeiro quirodáctilo direito, tornozelo esquerdo. A frequência inicial do procedimento foi mensal. Após quatro meses e resposta clínica muito satisfatória, o intervalo entre as aplicações passou a ser bimestral, com redução do conteúdo administrado em 50%, mantendo‐se resposta clínica satisfatória.
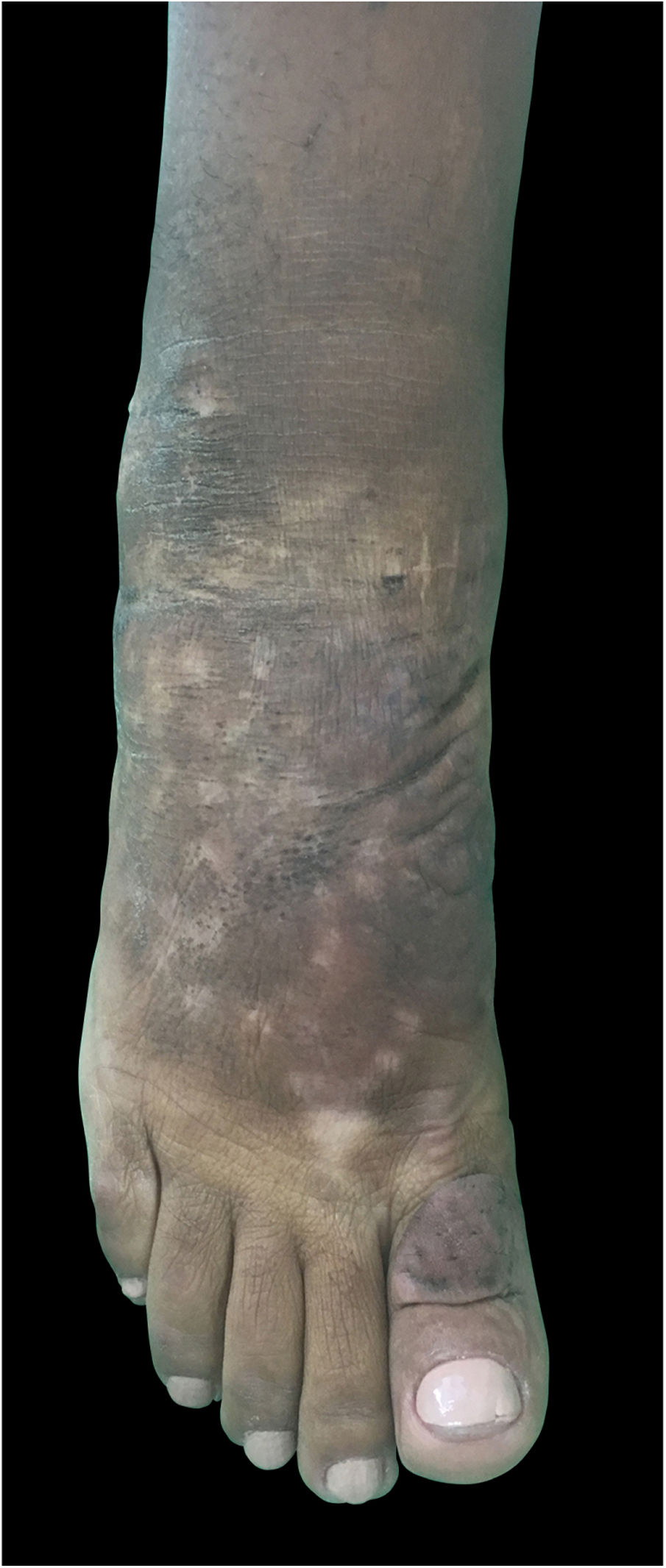
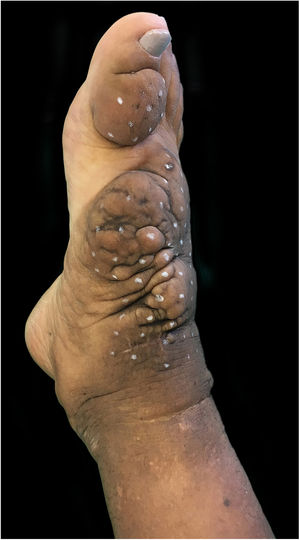
Observou‐se nítida redução do edema não depressível e dos nódulos e melhora da coloração da pele afetada, o que permitiu à paciente voltar a usar calçados (figs. 4 e 5).
A doença de Graves é desencadeada pelo surgimento de anticorpos contra receptores de TSH. Associa‐se a exoftalmia, acropatia e mixedema pré‐tibial, sendo esta uma manifestação tardia que acomete 15 a 50 por 100.000 pessoas por ano, principalmente mulheres A exoftalmia está usualmente presente nos pacientes que apresentam mixedema, em cerca de 15% dos casos.3–5
A etiologia do mixedema é desconhecida, porém se especula que o estímulo de receptores anti‐TSH leve à proliferação de fibroblastos e gere aumento de ácido hialurônico e glicosaminoglicanos com consequente acúmulo de fluidos e compressão de pequenos linfáticos locais. Outros fatores causais propostos seriam estase venosa e trauma local.4
Clinicamente, as lesões têm coloração clara, mas também podem se apresentar castanho‐amareladas a castanho‐avermelhadas. Hiperpigmentação, hiperceratose, fissuras, hipertricose também estão presentes, assim como hiper‐hidrose. As lesões podem ter aspecto denso, com proeminência de folículos pilosos, gerar o aspecto de peau d’orange. A dermopatia pode ser classificada em quatro tipos: edema não depressível acompanhado de alterações de coloração, placas, nódulos e elefantiasiforme.1,5 A localização mais comum é a região anterolateral de extremidades de membros inferiores e pode se estender para a face posterior deles e dos pés. O quadro pode persistir por meses a anos; há raros casos de regressão espontânea, em especial quadros localizados. As formas elefantiasiformes são tipicamente progressivas e refratárias a tratamentos, raras, levam a grave dano funcional e emocional,6 como apresentado neste relato.
Foi descrito tratamento com corticosteroides tópicos de média a alta potência sob oclusão, que apresentou resposta clínica favorável, porém com maior taxa de insucesso na remissão em longo prazo.1,4 Já estudos com triancinolona intralesional têm apresentado sucesso terapêutico e maior percentual de remissão completa em 3‐4 anos, inclusive com respostas dramáticas, sem recidiva das lesões, como observado por Kumaran et al. (2015).4 Em diversos relatos houve associação de medicações, como pentoxifilina, corticosteroide tópico ou oral, com experiências menos efetivas nos casos de formas graves (elefantiasiforme e difusa).4
Lan et al. (2015) compararam o uso de acetato de triancinolona intralesional em pacientes com várias formas clínicas de mixedema localizado. Demonstraram-se respostas satisfatórias em todas as apresentações, o que corrobora a iniciativa terapêutica e a técnica usada no nosso paciente.2
A técnica de infiltração com o uso de corticosteroides, devido a suas propriedades anti‐inflamatórias e imunossupressoras,7 gerou redução significativa e permanente no infiltrado dérmico pré‐tibial desses pacientes, sem causar degeneração, atrofia ou hiperpigmentação após as aplicações. Além disso, é possível perceber a manutenção dos resultados após 11 meses de evolução.
Dessa maneira, o sucesso terapêutico da paciente com o uso apenas de corticosteroide intralesional, sem outros tratamentos adjuvantes, associado à rapidez da resposta clínica e ausência de efeito colateral sistêmico, proporcionou impacto emocional e social positivo, encorajou o uso da técnica em outros pacientes com casos semelhantes.
Suporte financeiroNenhum.
Contribuição dos autoresMarina Ferreira: Elaboração e redação do manuscrito participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura.
Luciana Helena Zacaron: Aprovação da versão final do manuscrito; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Annair Freitas do Valle: Aprovação da versão final do manuscrito; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Aloisio Carlos Couri Gamonal: Aprovação da versão final do manuscrito; revisão crítica da literatura; revisão crítica do manuscrito.
Conflitos de interesseNenhum.
Como citar este artigo: Ferreira M, Zacaron LH, Valle AF, Gamonal ACC. Successful therapeutic approach in a patient with elephantiasic pretibial myxedema. An Bras Dermatol. 2020;95:469–72.
Trabalho realizado no Hospital Universitário da Universidade Federal de Juiz de Fora, Juiz de Fora, MG, Brasil.