A hanseníase apresenta espectro clínico variado. O fenômeno de Lúcio é quadro reacional raro caracterizado por máculas eritematosas, dolorosas, ligeiramente infiltradas e bolhas hemorrágicas que evoluem com ulceração. Relatamos o caso de um paciente cujo diagnóstico de hanseníase se deu na vigência do fenômeno de Lúcio. O diagnóstico tardio e o retardo da instituição da terapia específica, contribuiram para desfecho desfavorável, ressaltando a importância do reconhecimento e tratamento precoce dessa doença, bem como das complicações.
A hanseníase é transmitida pela actinobactéria Mycobacterium leprae. O quadro clínico e os estados reacionais são influenciados pela resposta imunológica do indivíduo.1,2 Há duas formas bem descritas de quadro reacional: a tipo 1 e a tipo 2.3
O fenômeno de Lúcio (FL) é manifestação rara, grave e difusa. A dificuldade de classificação existe há anos.4 Alguns autores o consideram uma variante da reação tipo 2 e outros a entendem como um terceiro padrão de resposta reacional, associado a distúrbio de coagulação.1,3
O Brasil persiste com elevadas taxas de incidência. Entre os anos de 2014 a 2018, a taxa média de detecção foi de 13,64 casos novos para cada 100 mil habitantes. A alta taxa de endemicidade reforça a importância de se estabelecer medidas de enfrentamento a fim de haver uma detecção precoce minimizando deformidades e incapacidades físicas.5
Descrevemos um caso de hanseníase virchowiana (HV) diagnosticado na vigência do FL, apesar de ter passado por avaliação em alguns serviços de saúde, evoluindo com desfecho desfavorável.
Relato do casoHomem de 69 anos relatou ter apresentado quadro infeccioso na perna esquerda associado a febre e calafrios havia 15 dias. O paciente fez uso de amoxicilina e clavulanato após avaliação em Unidade Básica de Saúde. Evoluiu com surgimento de bolhas poligonais indolores, com rompimento espontâneo e formação de placas ulceradas com fundo necrótico, inicialmente nos membros inferiores, de caráter ascendente. Buscou atendimento em Unidade de Pronto Atendimento, onde iniciou tratamento com meropenem, seguido por ceftriaxona associado a clindamicina.
O paciente foi admitido na enfermaria geral em hospital de referência para doenças infectocontagiosas com hipótese de farmacodermia, apresentando estado geral comprometido e febre. Referia redução da sensibilidade tátil predominantemente nos membros. A princípio foi suspenso o esquema antibiótico vigente, introduzida prednisona na dose 40mg/dia e solicitado parecer da dermatologia.
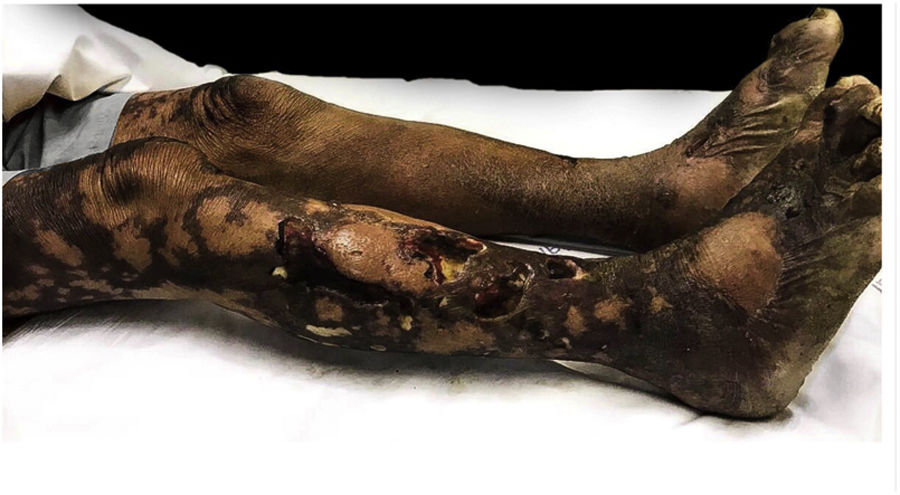
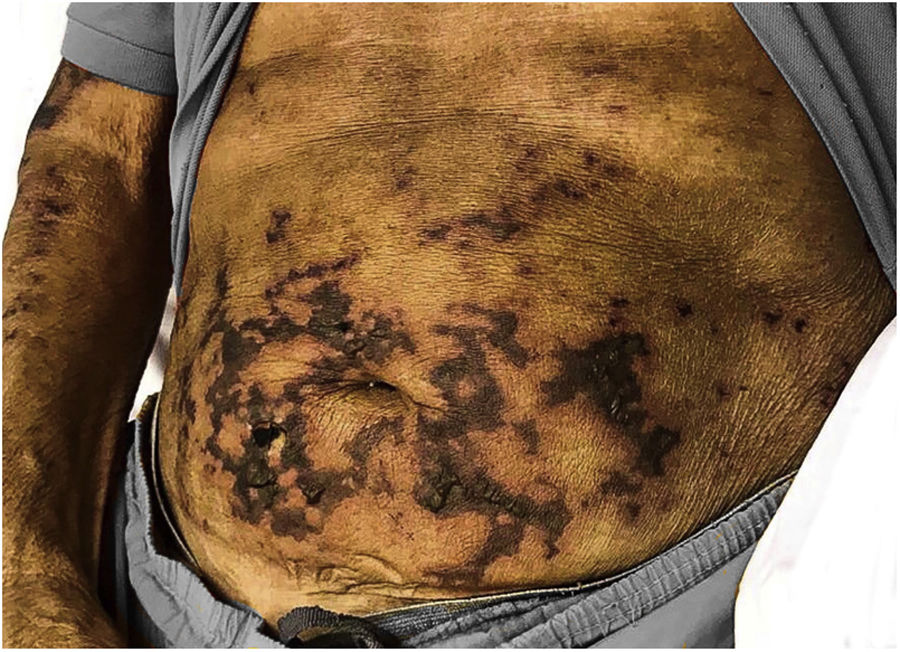
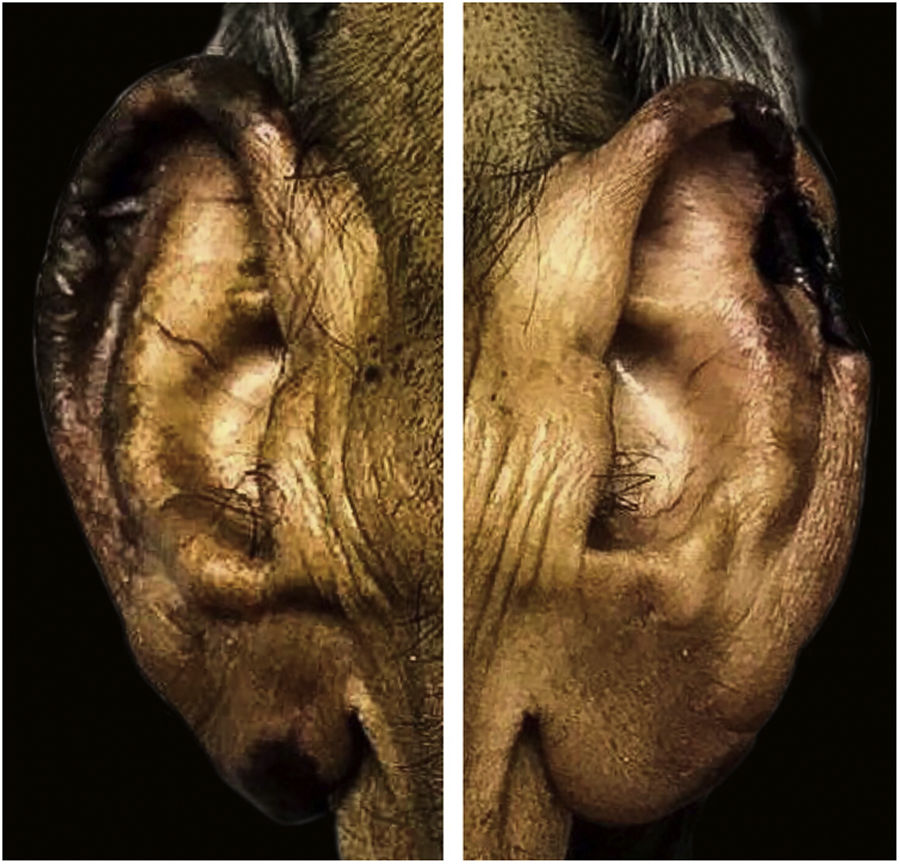
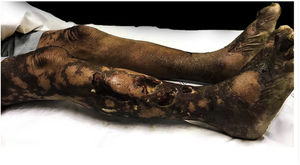
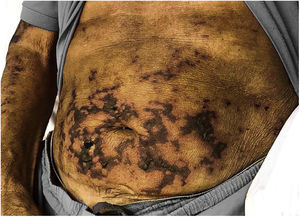
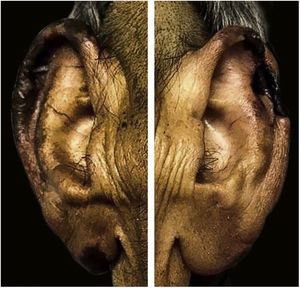
Ao exame físico, havia placas ulceradas de fundo necrótico, com presença de fibrina e secreção purulenta, acometendo membros inferiores, abdome, glúteos, membros superiores, pavilhão auricular e lábio superior, linfonodos palpáveis e dolorosos bilateralmente nas regiões inguinais e edema de saco escrotal (figs. 1, 2 e 3). Chamavam atenção a madarose bilateral e as lesões de queimaduras em quirodáctilos, o que levantou a hipótese de hanseníase; foi solicitada baciloscopia de infiltrado dérmico, que mostrou índice baciloscópico de 5. Confirmado o diagnóstico, iniciou‐se poliquimioterapia padrão para hanseníase multibacilar.
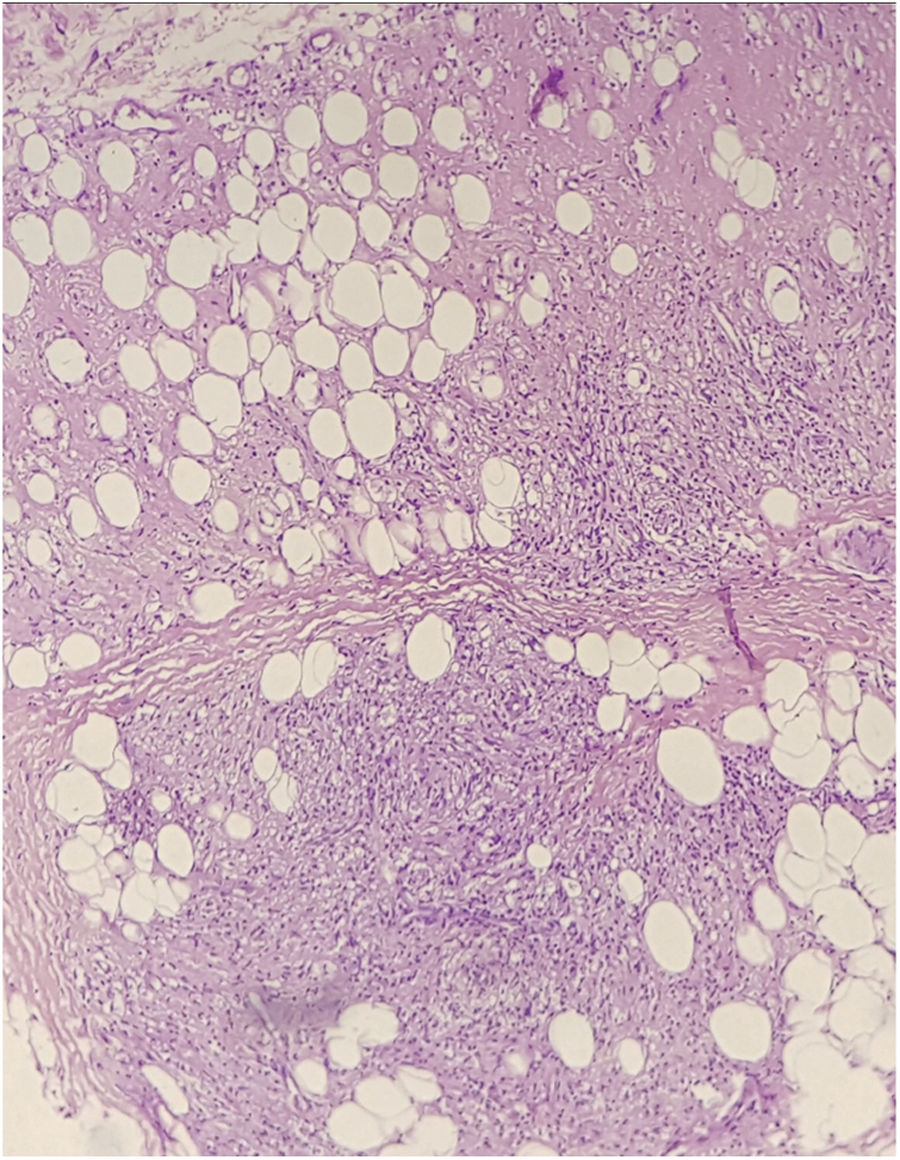
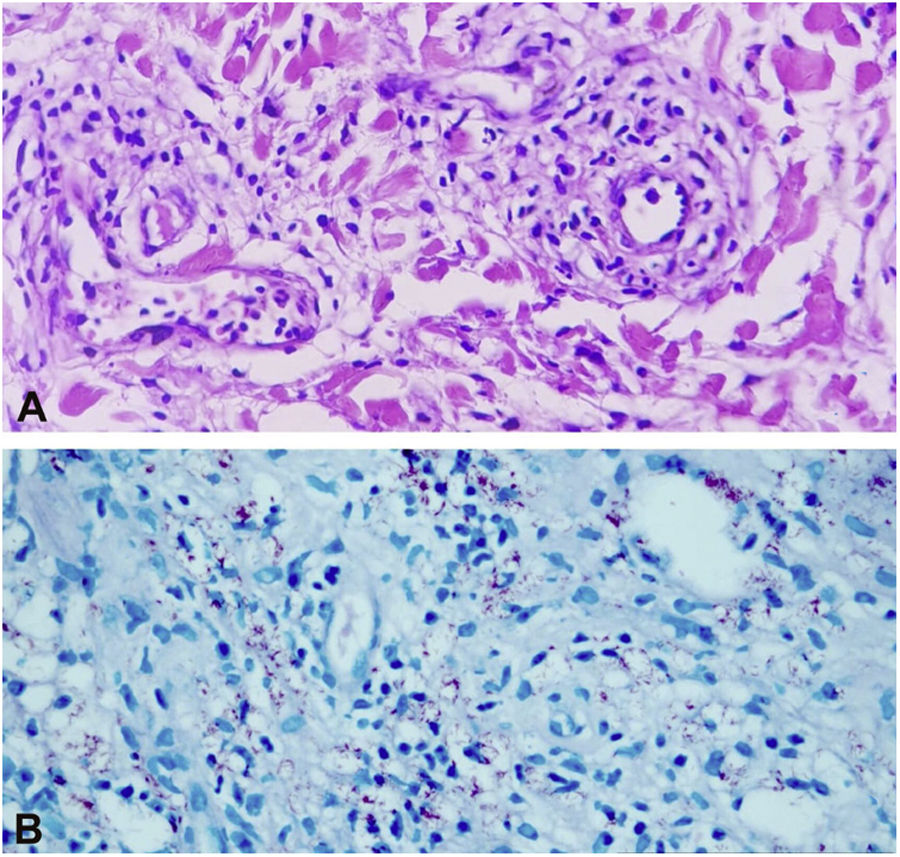
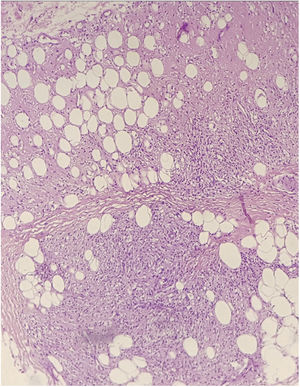
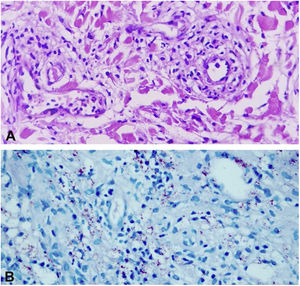
O histopatológico de biópsias realizadas em dois sítios evidenciou derme com intenso infiltrado composto predominantemente por macrófagos espumosos intersticiais, superficiais e profundos, repletos de bacilos, constituindo globias, além de neutrófilos ao redor da parede de vasos, associado a agressão da parede e presença de bacilos no lúmen dos vasos, leucocitoclasia e extravasamento de hemácias, caracterizando quadro de vasculite leucocitoclástica, compatível com FL (figs. 4 e 5)
Após o histopatológico, a dose de prednisona foi ajustada para 1 mg/kg/dia e introduzida a talidomida 100 mg/dia.
Apesar do desbridamento cirúrgico de repetição para retirada de tecidos desvitalizados e do uso de antibióticos de largo espectro como vancomicina e piperacilina/tazobactam, as lesões persistiram com secreção de material purulento‐fibrinoso, sugestivo de infecção secundária.
O paciente evoluiu com febre persistente e piora do estado geral. Por apresentar derrame pleural de repetição, foi submetido a broncoscopia com estudo do lavado brônquico alveolar, apresentando GeneXpert fracamente positivo. Foi prescrito esquema RIPE; no entanto, no terceiro dia, o paciente evoluiu para óbito por provável sepse de foco cutâneo.
DiscussãoO diagnóstico da hanseníase é essencialmente clínico, e deve ser feito preferencialmente na atenção primária. Um diagnóstico precoce evita sequelas e interrompe a cadeia de transmissão. Entretanto, o espectro clínico variado da doença, de acordo com a resposta imune individual, dificulta o diagnóstico pelo profissional não dermatologista.1,3,6
O FL é um quadro reacional caracterizado por surtos de máculas eritematosas, dolorosas, ligeiramente infiltradas, e por bolhas hemorrágicas que evoluem com ulceração. Vários fatores podem precipitá‐lo, como infecções, medicamentos e gestação.2,4 O FL tende a evoluir com formação de cicatrizes atróficas e estelares.4,7
O FL manifesta‐se em geral três a quatro anos após o início da doença em pacientes não tratados ou inadequadamente tratados.3,4 O padrão de evolução geralmente inicia‐se nos membros inferiores, ascendendo para glúteos, membros superiores, mãos e, raramente, dorso e face.3 Os critérios para a definição do FL formam uma tríade: a ulceração cutânea, a trombose vascular e a invasão da parede dos vasos sanguíneos pelo bacilo de Hansen.7
A fisiopatologia dos trombos oclusivos permanece não completamente elucidada. Ela pode se dar por dois mecanismos – um deles, resultado de eventos imunomediados, e o outro, decorrente de efeito direto da própria presença do Mycobacterium leprae no vaso.3 Resultantes desses eventos, ocorrem isquemia, infarto e necrose tecidual, podendo chegar a coagulação intravascular disseminada.7
Há relatos de alterações gastrintestinais na vigência do FL com presença de lesões necrotizantes e ulcerativas no tubo digestivo.8 Por isso, recomenda‐se a administração do corticoide por via parenteral. Uma questão controversa é a recomendação do uso da talidomida para os casos em que o FL ocorre em conjunto com o eritema nodoso hansênico (ENH). Entretanto, não há consenso na literatura a respeito do uso ou não da talidomida em pacientes sem quadro de ENH prévio.2,4,7
A presença de derrame pleural em pacientes com FL foi confirmada em autopsias.3,9 O GeneXpert detecta o gene rpoB de maneira mais especifica para M. tuberculosis; no entanto, amostras fracamente positivas podem ocorrer em casos de hanseníase com alto índice bacilar. Um estudo da Federal Drug Administration lista M. leprae como um potencial causador de reação cruzada do GeneXpert.10 Desse modo, questionamos se o derrame pleural no presente caso é referente também a manifestação do FL, e não uma coinfecção de micobactérias.
Relatamos um caso de HV não diagnosticada, inicialmente virgem de tratamento, que evoluiu com FL. O desfecho desfavorável descrito é relevante, pois reforça a necessidade de uma educação continuada dos profissionais que atuam em todos os níveis de atenção, visando o diagnóstico precoce e o acesso ao tratamento da hanseníase, bem como no manejo das complicações. Do mesmo modo, ressaltamos a importância de um médico dermatologista compondo a equipe assistente em serviços que se proponham a tratar hanseníase e outras dermatoses no âmbito hospitalar.
Suporte financeiroNenhum.
Contribuição dos autoresJuliana Viana Pinheiro: Elaboração e redação do manuscrito; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Maria Araci de Andrade Pontes: Aprovação da versão final do manuscrito; revisão crítica da literatura; revisão crítica do manuscrito.
José Urbano de Medeiros Neto: Aprovação da versão final do manuscrito; obtenção, análise e interpretação dos dados.
Heitor de Sá Goncalves: Aprovação da versão final do manuscrito; participação efetiva na orientação da pesquisa; revisão crítica da literatura; revisão crítica do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Pinheiro JV, Pontes MA, Medeiros Neto JU, Gonçalves HS. Lucius phenomenon: the importance of a primary dermatological care. An Bras Dermatol. 2022;97:54–7.
Trabalho realizado no Centro de Referência Nacional em Dermatologia Sanitária Dona Libânia, Fortaleza, CE, Brasil.