As úlceras crônicas afetam significantemente a qualidade de vida dos pacientes e impõem alto custo ao sistema de saúde. O manejo terapêutico deve ser abrangente, levando em consideração o diagnóstico etiológico da ferida e as características do leito da ferida na decisão por uma proposta terapêutica adequada à fase de cicatrização, corrigindo fatores que retardam a cicatrização. Durante a fase de epitelização, são recomendadas técnicas de reparo com enxertos para encurtar o tempo de reepitelização, melhorar a qualidade do tecido cicatricial e conseguir o manejo adequado da dor. Atualmente, em virtude dos benefícios relatados para os anexos cutâneos, a técnica de autoenxerto de unidade folicular obtida por punch do couro cabeludo está entre as estratégias escolhidas para reparo de feridas. Trata‐se de uma prática ambulatorial minimamente invasiva cuja técnica apresenta vantagens em relação à área doadora, à recuperação do paciente e ao seu bem‐estar.
O manejo terapêutico para a cicatrização de feridas crônicas é amplo, com tratamento conservador com base na cicatrização úmida, que inclui múltiplas opções nem sempre satisfatórias.1,2 Por esse motivo, devem ser buscadas opções de cicatrização avançadas, inclusive técnicas cirúrgicas, para encurtar o tempo de reepitelização. Os enxertos de pele são classificados de acordo com sua origem e a técnica utilizada: autoenxerto, quando retirado do paciente ou após cultivo de células do paciente; aloenxerto, retirado de outras fontes humanas; e xenoenxerto, geralmente retirado de porcos. Em feridas crônicas, os autoenxertos são frequentemente utilizados, porque são uma prática ambulatorial simples e com bons resultados.3 São classificados de acordo com sua espessura: enxertos de espessura parcial (quando incluem epiderme e parte da derme com espessura de 0,2 a 0,4mm) ou enxertos de pele de espessura total (epiderme‐derme completa e anexos cutâneos=0,6mm de espessura ou mais).4 Duas técnicas principais são descritas para sua obtenção: pinch andpunch ou biopsia por punch.5,6
Historicamente, os locais doadores para autoenxertos têm sido regiões como coxa ou abdome, pela semelhança das características da pele com o local receptor e pela facilidade de cicatrização.7
Atualmente, em virtude dos benefícios mencionados e destacados dos anexos cutâneos, a técnica de autoenxerto de unidade folicular obtida por punch do couro cabeludo está entre as estratégias escolhidas para o manejo de úlceras recalcitrantes com resposta deficiente aos tratamentos padrão, apresentando recuperação completa em tempo razoável da área doadora, exigindo cuidados mínimos, aliviando e proporcionando maior bem‐estar ao paciente.8
ObjetivoO objetivo deste estudo é transmitir com precisão o protocolo para implementação dessa nova técnica no tratamento de feridas, desenvolvido na Seção de Cicatrização de Feridas do Departamento de Dermatologia do Hospital Italiano de Buenos Aires. Será fornecida uma breve visão geral dos benefícios da utilização dos anexos cutâneos, seleção e preparo do paciente, condicionamento da ferida a ser enxertada, técnica utilizada durante o procedimento e seguimento. A partir das conclusões obtidas e da revisão da literatura, serão mostradas as vantagens identificadas até agora com base na presente experiência.
Benefícios demonstrados das unidades folicularesOs benefícios da utilização da pele do couro cabeludo como área doadora foram descritos pela primeira vez por Crawford, em 1964, no contexto de um paciente com queimaduras extensas (60% da superfície corporal) em que não havia possíveis áreas doadoras. A possibilidade de utilização da pele do couro cabeludo foi considerada presumindo‐se que a existência de folículos pilosos e sua profundidade promoveriam a cicatrização.9
Atualmente, sabe‐se que a obtenção de unidades foliculares da região occipital do couro cabeludo proporciona benefícios relacionados à obtenção de células‐tronco mesenquimais e epiteliais pluripotentes a partir de folículos pilosos em fase anágena e à liberação de leptina (hormônio com propriedades estimulantes para a cicatrização) pelas papilas dérmicas nesse contexto de indução anágena.7,10–14
Além desse benefício, acrescenta‐se a rápida cicatrização dessa área, com sequelas cicatriciais imperceptíveis.13,15
Estudo prospectivo realizado em dois grupos de pacientes pediátricos com queimaduras comparou o uso de duas áreas doadoras para enxertos, coxa e couro cabeludo, os benefícios da técnica, a evolução das áreas doadoras e os resultados, constatando‐se que o couro cabeludo representou melhor área doadora para esse tipo de ferida.16
Em diversos estudos de coorte de pacientes com úlceras de membros inferiores, foi demonstrada melhor resposta de cicatrização com enxertos foliculares do que com técnicas convencionais.17,18
Em estudo randomizado e controlado, foram selecionadas úlceras crônicas de membros inferiores, cada uma delas dividida em duas metades randomizadas para receber enxertos por punch de 2mm coletados do couro cabeludo (a metade experimental) e enxertos por punch de 2mm. de pele abdominal sem pelos visíveis (a metade controle). No estudo comparativo, pôde‐se observar a diferença estatisticamente significante na evolução para a cicatrização da metade experimental que utilizou enxertos foliculares de couro cabeludo.18
Preparação do paciente para a técnicaSeleçãoNa experiência aqui relatada, candidatos adequados para a técnica são aqueles com úlceras que apresentam falta de resposta a outras técnicas implementadas para cicatrização avançada de feridas, com estagnação na evolução para a cicatrização e/ou úlceras com leitos desvitalizados ou senescentes.
É importante destacar que nesse tipo de tecido desvitalizado, modificado estrutural e anatomicamente pela cronicidade da ferida, os enxertos de unidade folicular induzem melhora nas características da cicatriz, aumentando a resistência do novo epitélio que surge a partir desse estímulo e também proporcionando melhor microambiente com menor risco de recorrência.
Também são elegíveis os pacientes que apresentam boa evolução e desejam acelerar o processo de cicatrização para o fechamento completo da ferida, que de outra maneira poderia levar vários meses até a epitelização completa, aumentando assim o risco de complicações.
Quanto à etiologia da úlcera, as indicações mais frequentes são as de origem vascular (venosa, arterial ou mista), mas os autores têm experiência em outras etiologias (úlceras vasculíticas, doenças inflamatórias, formação de bolhas, radiodermatites etc.) quando essas são estáveis e estão sob tratamento específico. Ressalta‐se que quando os diagnósticos correspondem a úlceras atípicas ou os pacientes apresentam comorbidades que possam afetar a aceitação e a resposta ao enxerto (p. ex., tratamentos imunossupressores), isso é claramente explicitado ao oferecer‐se essa técnica como alternativa terapêutica, enfatizando que a resposta pode ser benéfica, porém mais limitada ou lenta.19
De maneira ideal, a área receptora deve ter leito de granulação em nível superficial que seria reforçado pelas células‐tronco dos folículos a fim de gerar focos de epitélio ativo. Na experiência dos autores, essa técnica mostra que pacientes com cicatrização interrompida, com leitos fibróticos desvitalizados, definidos como úlceras senescentes, e cujo retardo na epitelização não está explicado pelas complicações associadas (como infecções locais, neoplasia maligna ou outra etiologia de úlcera não estudada), também são beneficiados pelo estímulo proporcionado pela unidade folicular ao leito e pelo fenômeno de hiperestimulação das bordas da ferida, que acelera a epitelização a partir da periferia.
Preparação do leitoExistem diversas opções terapêuticas utilizadas para alcançar o estímulo angiogênico do leito que merecem um capítulo à parte e não são o foco deste artigo. No entanto, vale citar algumas daquelas utilizadas na experiência dos autores: aplicação tópica de fenitoína, timolol, insulina, maltodextrina e hidrocoloide em pó, entre outros.2,20–23 As terapias de enxerto anteriores procuram estimular o leito da ferida, promovendo ambiente altamente receptivo de tecido de granulação para as unidades foliculares. Por meio do controle eficaz de fatores como inflamação, infecção e dor, torna‐se possível alcançar um leito pronto para enxerto dentro de dois a três meses. Infelizmente, os tratamentos mais utilizados na presente prática apresentam evidências de baixa qualidade. No entanto, os autores os utilizam, selecionando o paciente adequado.
Adicionalmente, é crucial controlar o biofilme inerente às feridas crônicas, reduzindo a carga bacteriana para evitar complicações pós‐enxerto, recorrendo a desbridamento agudo oportuno, lavagem com soluções antissépticas com princípios ativos como poli‐hexametileno biguanida (PHMB) ou clorexidina a 4%, curativos de prata nanocristalina ou sulfadiazina de prata; em pacientes com história de infecções repetidas, instituir profilaxia antibiótica nos dias anteriores e durante o enxerto.24
Manejo da dorEm pacientes com dor neuropática crônica, o tratamento basal (pregabalina, gabapentina, derivados opioides, entre outros) é mantido de acordo com as necessidades individuais para atingir escalas de dor leve ou ausência de dor, tendo como referência a escala verbal numérica de dor. Reforços podem ser indicados antes e após a técnica cirúrgica, de modo regulado e individualizado, e o uso de anti‐inflamatórios não esteroides em curto prazo pode ser considerado.25–27
Descrição da técnica cirúrgicaA técnica é realizada em sessão cirúrgica única e consiste na enxertia de determinado número de unidades foliculares (UF) capilares do couro cabeludo no leito da úlcera a ser cicatrizada. A intervenção é inteiramente realizada sob anestesia local e/ou regional em sala cirúrgica ambulatorial.
É importante selecionar o paciente adequadamente com base em sua condição física. Os fatores a serem considerados incluem a capacidade de mobilização do paciente (permanecer em decúbito dorsal e/ou lateral durante todo o procedimento), sua condição psicológica e limiar de dor (já que o paciente receberá múltiplas punções anestésicas na úlcera e no couro cabeludo).
Ressalta‐se que o paciente deve compreender os benefícios da técnica para sua condição e considerar a possibilidade de uma porcentagem dos enxertos não ser viável e/ou a possibilidade de complicações como dor, infecção, inflamação ou edema, todas as quais são indicadas no consentimento informado que deve ser assinado na preparação prévia.
Para melhor organização e otimização do procedimento, os autores recomendam a formação de duas equipes de trabalho: a primeira será responsável pela úlcera a ser enxertada (equipe 1), e a segunda estará a cargo do couro cabeludo que irá fornecer as UF (equipe 2). Ambas as equipes podem ser compostas por um ou mais médicos, mas é importante lembrar que quanto mais pessoas realizarem a prática, maior será a coordenação necessária entre eles para não dificultar sua movimentação na sala cirúrgica.
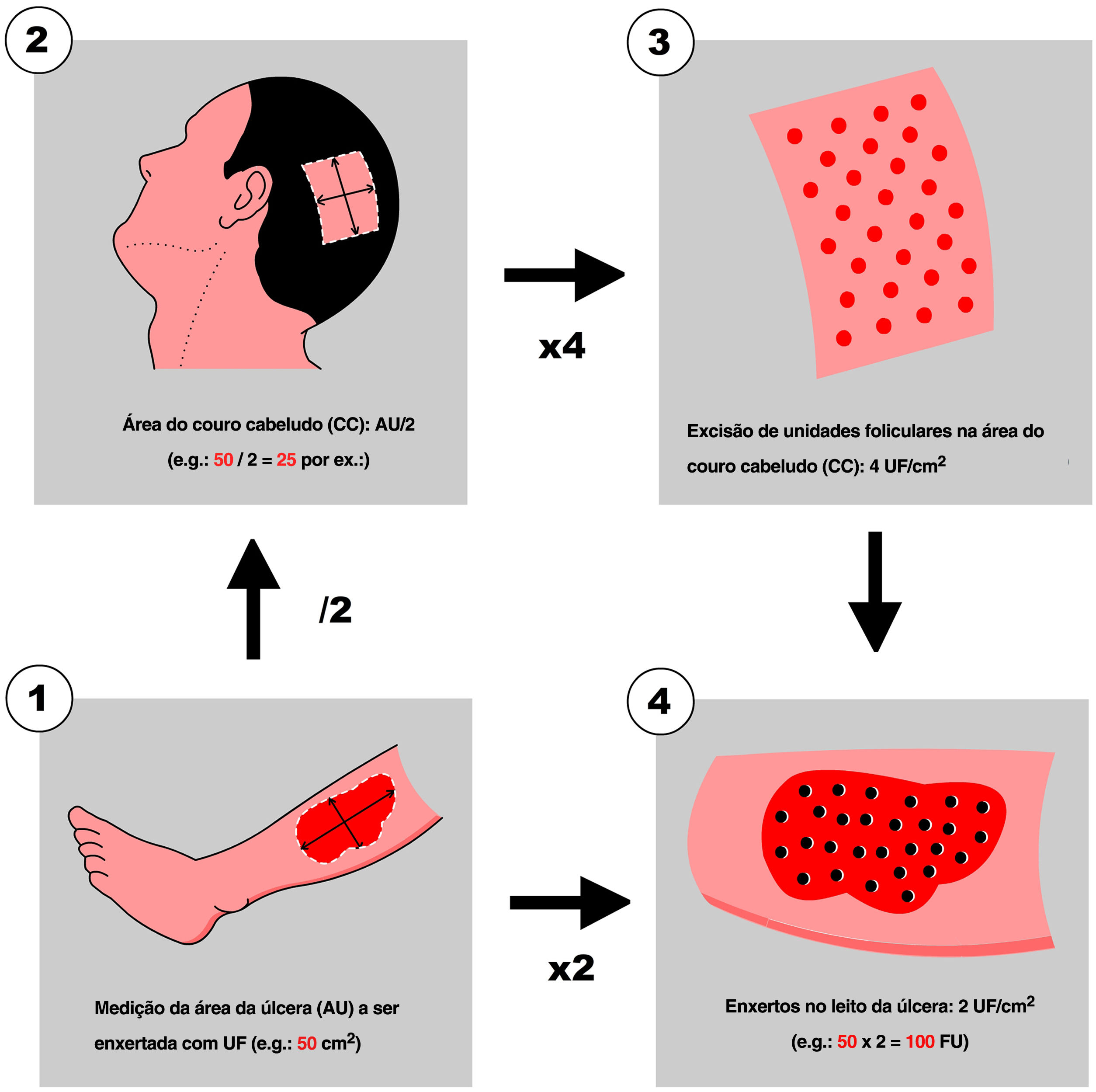
1° passo: medida da úlcera e cálculo do número de UF a serem colhidasPrimeiramente, a equipe 1 mede a área da úlcera em cm2 (fig. 1), e em seguida calcula a quantidade necessária de UF a ser enxertada. Para simplificar esse cálculo, os autores recomendam planejar uma densidade de 2 UF/cm2 (1–3 UF/cm2), o que significa que se a superfície da úlcera a ser enxertada for de 50 cm2, será necessário enxertar 100 UF. Com base nessa quantidade, a equipe 2 calcula a área de superfície a ser raspada na região temporoparietal do couro cabeludo do paciente (fig. 1). Partindo de um raciocínio simplificado, se for possível colher no máximo 4 UF/cm2 (3–5 UF/cm2) no couro cabeludo, deve‐se raspar 25 cm2 (o cálculo consiste em dividir pela metade a área superficial da úlcera a ser enxertada). Posteriormente, o local a ser depilado (occipital, parietal) é decidido com base no padrão de alopecia e/ou no comprimento do cabelo do paciente no momento da cirurgia (preferencialmente parieto‐occipital em virtude da maior densidade de UF anágenas). Quanto ao formato da área, pode ser quadrada, retangular ou circular. A depilação coronal longitudinal é boa opção em pacientes com cabelos longos, pois as cicatrizes do punch ficarão melhor escondidas (como se fossem cortinas) após a coleta. A depilação pode ser feita com tesoura Mayo ou Metzenbaum, deixando o comprimento do cabelo entre 2 a 3mm. Se for utilizada lâmina de barbear, ela deve ser descartável.
2° passo: anestesia da úlcera juntamente com a área do couro cabeludo a ser biopsiadaPara reduzir a dor associada às injeções de anestésico na periferia e no leito da úlcera, sugere‐se a aplicação oclusiva de gel de lidocaína na superfície da úlcera 10 minutos antes do procedimento. As injeções são realizadas em tecido saudável, abordando toda a circunferência da ferida (vídeo 1‐material suplementar).
Ao mesmo tempo, é realizada a anestesia no couro cabeludo. A preferência dos autores é realizar primeiro a anestesia do bloqueio do nervo, seguida pela anestesia tumescente na área raspada para coletar os folículos pilosos. A técnica de anestesia por bloqueio nervoso pode ser feita de duas maneiras: a primeira consiste em colocá‐la pontualmente sobre os troncos nervosos (p. ex., os pontos dos nervos occipitais); e a segunda, como um anel sob a área depilada (bloqueio nervoso regional). Cada seringa é composta por duas partes iguais de lidocaína a 2% e epinefrina 1/100.000, por um lado, misturadas com bupivacaína a 2%.28 Essa diluição permite gerar hemostasia durante o procedimento e aumenta a duração da anestesia. Em seguida, a anestesia tumescente (vídeo 2‐material suplementar) é aplicada em toda a superfície da área raspada utilizando preparação anestésica tamponada (35 cc de soro fisiológico, três ampolas de lidocaína a 2% mais epinefrina a 1% e 10 cc de bicarbonato), o que reduz ainda mais o sangramento durante o procedimento (compressão mecânica dos vasos sanguíneos), afastando os troncos vasculares (acima da gálea=camada aponeurótica, ricamente vascularizada) de possíveis danos causados pelo punch.28
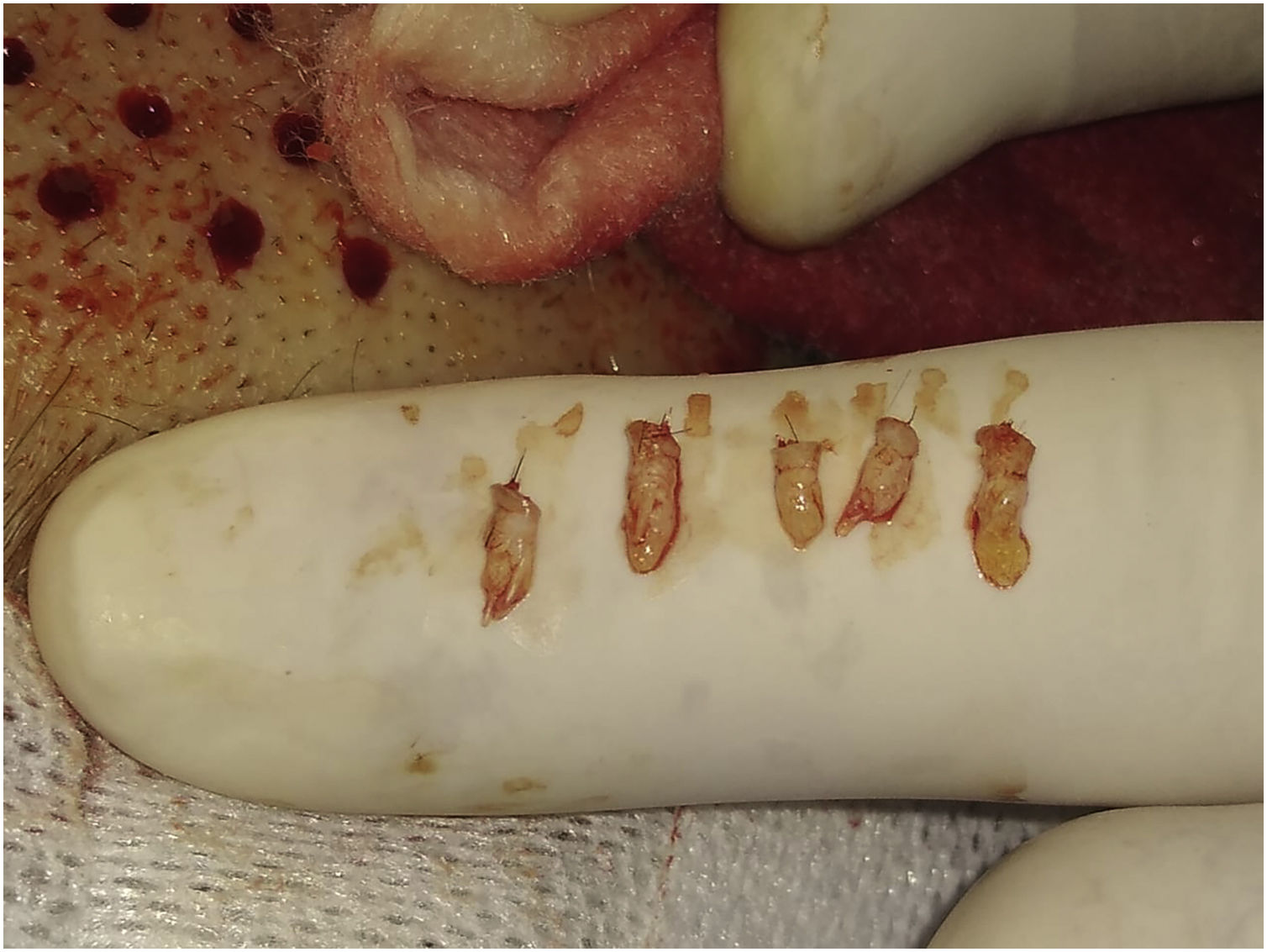
3° passo: extração das UF do couro cabeludoUm punch de 2mm é utilizado para essa finalidade. A técnica consiste em primeiro colocar o punch verticalmente na superfície da pele e, com movimentos circulares rápidos com os dedos médio e anular, aprofundá‐lo até a derme. Sem remover o punch, continuar obliquamente paralelo à haste do cabelo até atingir o tecido celular subcutâneo (TCS) a 3–4mm de profundidade. Com a entrada inicial vertical e depois oblíqua, a incisão do punch deixará um defeito circular (e não oval, caso a entrada fosse inclinada em todo o trajeto). Então, com aprofundamento oblíquo e paralelo às hastes dos pelos, evita‐se a transecção do folículo piloso, mantendo a estrutura intacta (vídeo 3‐material suplementar).
Um aspecto a ser levado em conta é a distribuição dos punchs: eles devem ser feitos de maneira regular e simétrica (4 UF/cm2), para evitar sobreposição, com o consequente risco de necrose da pele do couro cabeludo.
Uma delicada pinça curva (de joalheiro) é utilizada para colher as UF. Com a curvatura para cima, a derme é apreendida delicadamente, realizando‐se manobra de arrasto longitudinal para não danificar a UF. Se a técnica for realizada corretamente com o punch, ela sairá facilmente e não será necessário puxar com força.
4° passo: transporte e manutenção das UF em solução salinaApós a extração, os enxertos são colocados em recipiente estéril com solução salina até sua posterior implantação. Utiliza‐se um recipiente dividido em compartimentos nos quais, à medida que são extraídos, são colocados nos mesmos compartimentos de 10 ou 20 UF até que sejam concluídos os enxertos necessários. Esse método possibilita evitar erros na contagem das UF que estão sendo extraídas. Enquanto o couro cabeludo está sendo reparado (passo 5), as UF colhidas são entregues à equipe 1, que se prepara para trabalhar na úlcera (fig. 2).
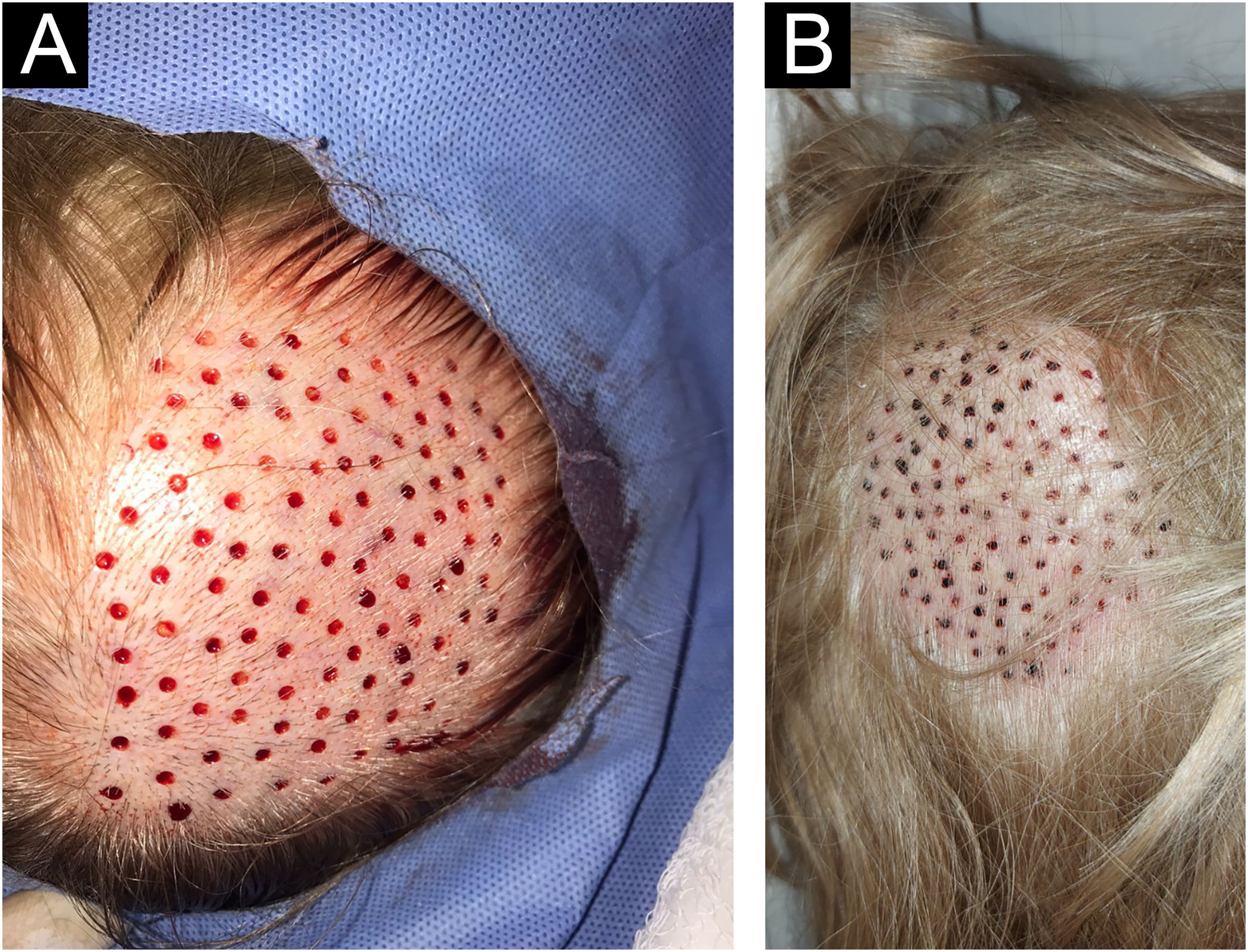
5° passo: cicatrização das perfurações no couro cabeludoDefeitos circulares milimétricos residuais (menos de 4mm; fig. 3A) não necessitam de suturas, permitindo a cicatrização por segunda intenção em tempo variável de cinco a sete dias, deixando apenas uma cicatriz puntiforme totalmente imperceptível para o paciente, que ficará oculta posteriormente com o crescimento dos cabelos circundantes (fig. 3B).
6° passo: excisão com punch de 1,5mm do tecido do leito da úlceraAntes de iniciar a etapa de pré‐implantação, deve‐se planejar não apenas a quantidade, mas também a forma como as UF serão distribuídas pela úlcera. Como mencionado anteriormente, a densidade de implantação deve ficar em torno de 1 a 3 UF por cm2. Os autores recomendam iniciar com 2 UF/cm2 nas primeiras cirurgias e aumentar para 3 UF/cm2 à medida que a equipe ganha mais experiência na técnica. A incisão onde serão colocadas as UF é feita com punch de 1,5mm de diâmetro verticalmente até 3–4mm de profundidade. Em seguida, o tecido é removido com pinça delicada e sua conexão inferior é cortada com tesoura de íris curva. Se isso causar sangramento, a compressão contínua e firme com gaze umedecida em solução salina será suficiente para hemostasia. Na experiência dos autores, se o sangramento não for muito abundante, basta inserir a UF e comprimir suavemente para gerar hemostasia.
7° passo: enxerto da UF na úlceraA técnica de inserção consiste em retirar a UF do recipiente com solução salina pela sua extremidade inferior (setor adiposo‐derme) com a convexidade da delicada pinça curva (pinça de joalheiro) voltada para cima. Em seguida, a referida UF é inserida na abertura, trazendo a ponta da pinça até o fundo da excisão feita anteriormente com punch de 1,5mm no leito da úlcera. Ao retirar a pinça, recomenda‐se realizar compressão suave na UF com uma gaze embebida em solução salina (isso possibilita que a UF não adira à gaze ao comprimi‐la no leito), pois a pinça ligeiramente aberta é retirada verticalmente. Deve‐se ter cuidado durante essas manobras, evitando a expulsão dos enxertos adjacentes à medida que o procedimento avança (efeito de estalo ou salto).
A técnica de inserção do enxerto dependerá também da organização, da experiência e dos critérios da equipe médica que realiza a intervenção.
Duas técnicas podem ser utilizadasA técnica em dois passos (#1) consiste em realizar primeiro todas as incisões com o punch de 1,5mm e depois colocar os enxertos (vídeo 4‐material suplementar); as punções sua distribuição podem ser calculadas de maneira mais simples para posterior realização dos enxertos. Aumenta a velocidade do procedimento, realizando menos manobras repetitivas (punch e excisão do tecido da úlcera). A desvantagem é o menor controle do sangramento, e a possibilidade de perda dos pontos a serem enxertados em virtude da retração das incisões e do leito da úlcera. Essa técnica pode ser realizada por um ou mais médicos.
A técnica de um passo (#2) consiste em realizar os punchs e enxertos um a um até completar toda a superfície da úlcera (técnica stick and place; vídeos 5 e 6‐material suplementar). Essa técnica stick and place é a que os autores costumam utilizar. A vantagem é o controle mais eficiente do sangramento no leito da úlcera em virtude do tamponamento progressivo com os enxertos. Como a incisão é realizada primeiro, o local exato onde o enxerto vai ficar pode ser melhor observado. A desvantagem é que, tendo que realizar vários passos ou manobras, é necessária maior coordenação entre os médicos da equipe. A distribuição e o desenho geral de onde os enxertos irão ficar podem não ser uniformes; portanto, a quantidade colocada e a quantidade ainda necessária devem ser consideradas prospectivamente durante a execução dessa técnica. São necessários dois ou mais médicos para realizar essa técnica. Os passos a serem executados são os seguintes:
Passo 1: é feita incisão com punch de 1,5mm no leito da úlcera (médico 1).
Passo 2: o tecido restante é removido com pinça delicada (médico 2). Nesse momento, o médico 1 retira o enxerto do recipiente com soro fisiológico estéril (ou pode ter vários enxertos preparados sobre uma gaze embebida em soro fisiológico estéril) e o prepara para a implantação.
Passo 3: o enxerto é implantado no leito da úlcera (médico 1).
Passo 4: é aplicada compressão suave com gaze umedecida sobre a área enxertada (médico 2).
Passo 5: a pinça ligeiramente aberta é removida com cuidado (médico 1).
Passo 6: retira‐se a gaze umedecida, verificando o correto posicionamento do enxerto (médico 2; fig. 4).
Concluída a intervenção na área receptora, os enxertos são cobertos com gaze embebida em vaselina estéril e em seguida com curativo multicamadas adaptado composto por gaze microperfurada (gaze não tecida), curativos, algodão e envoltório elástico (Coban®; fig. 5).
Um resumo esquemático das etapas dessa técnica é mostrada na figura 6.
A área doadora é coberta com gaze seca até o dia seguinte, com orientação para limpeza a seco com álcool duas vezes ao dia durante sete dias sem curativo secundário a partir do segundo dia. Nos primeiros curativos é importante retirá‐los lentamente, após umedecê‐los com soro fisiológico por alguns minutos, para evitar aderências ao tecido e risco de desprendimento dos enxertos. Deve‐se estar atento ao risco de infecção e sangramento, bem como ao aumento da dor durante os exames.
Para os pacientes submetidos ao tratamento com bandagens elásticas compressivas, o mesmo protocolo é mantido. Existem evidências sobre a contribuição da terapia compressiva para a melhora do retorno venoso e linfático, redução do edema e melhora da dor, fatores fundamentais para favorecer o processo de cicatrização da úlcera. Foi demonstrado que bandagens multicamadas ou multicomponentes que incluem duas ou mais camadas mais uma bandagem elástica promovem a cicatrização, acelerando a epitelização completa das úlceras em menos tempo do que aquelas que não recebem essa indicação.29–32
O repouso relativo é indicado, principalmente nos primeiros sete dias (alternando‐se períodos de atividade habitual com períodos de descanso de 20–30 minutos em posição supina), e depois ficará a critério da rotina do paciente. Esses repousos relativos, aliados às bandagens compressivas, favorecem a drenagem linfática e venosa, evitando edemas e, consequentemente, melhorando a recepção dos enxertos ao leito.33,34
Os exames pós‐enxerto são realizados a cada 72 horas durante os primeiros sete dias e depois a cada uma a duas semanas (dependendo da complexidade do paciente), removendo e renovando o curativo multicamadas adaptado, idealmente durante as primeiras três semanas.
É um procedimento ambulatorial que não requer hospitalização ou imobilização prolongada (tabela 1).
Sequência de cuidados pós‐enxerto
| 1. Cobrir os enxertos com gaze embebida em vaselina, respeitando o diâmetro da ferida. Esses curativos podem ser embalados a vácuo (como Hidrobas® ou Jelonet®) ou preparados com gaze estéril e vaselina sólida. No preparo, deve‐se evitar o excesso de vaselina, aplicando uma fina camada do produto para manter a cicatrização úmida controlada. |
| 2. Cobrir a gaze embebida em vaselina com gaze seca e curativos de acordo com o diâmetro da ferida, dando total cobertura e proteção ao leito. |
| 3. Aplicar bandagem ascendente até o joelho com atadura de gaze para segurar o curativo no lugar e proteger a pele. |
| 4. Aplicar bandagem oval com a mesma técnica, respeitando a bandagem ascendente para cobrir todo o membro. Ter cuidado para evitar dobras excessivas e fornecer proteção extra às áreas ósseas. |
| 5. A etapa final de fixação e contenção é realizada com envoltório Coban®. Esse envoltório coeso autoadesivo proporciona contenção fixa ao curativo multicamadas adaptado. Com a mesma técnica ascendente, é preciso ter muito cuidado ao utilizá‐lo, evitando rugas ou dobras que possam desencadear pressão inadequada no membro e, assim, nova ferida. |
| 6. Aplicar bandagem elástica conforme indicações anteriores. |
| 7. Calçado adequado: é importante ressaltar que no dia do enxerto e posteriormente deve‐se aconselhar o uso de calçado que permita esse curativo volumoso. Sugere‐se o uso de sandálias pós‐cirúrgicas ou calçados similares com ajustes de velcro, pois são adaptáveis e têm solado de borracha. Também é importante que o membro de apoio saudável tenha calçado adequado para evitar complicações decorrentes da marcha antálgica. |
Quanto às diferenças morfológicas entre enxertos com ou sem UF, o benefício da utilização de enxertos de pele do couro cabeludo não reside apenas na possibilidade de ocultação da cicatriz da área doadora e na rápida recuperação dessa mesma área, mas também nas diferenças morfológicas existentes em relação à presença de UF. Os enxertos de pele alopécica (abdominal, glúteos etc.) são compostos por epiderme, derme e pequenos fragmentos de gordura subcutânea sem pelos terminais visíveis. Os enxertos de pele do couro cabeludo são compostos por epiderme, derme, músculo piloeretor, glândula sebácea, sistema neurovascular e estrutura folicular com haste capilar, folículos com pelos terminais e gordura subcutânea. Dessa maneira, pode‐se obter as vantagens fisiológicas já citadas e demonstradas na utilização de enxertos de UF do couro cabeludo.
A manipulação dos enxertos é tecnicamente mais fácil em virtude da rigidez de sua estrutura (dada pelos elementos citados que compõem a UF). Por esse motivo, é mais fácil a inserção do enxerto com pinça delicada no leito da ferida.
Os enxertos de UF apresentam maior volume de tecido subcutâneo (localizado ao redor dos folículos dos pelos terminais a uma profundidade de 4 a 5mm), o que não só propicia adicionar volume ao leito da úlcera, como também fornece outras células‐tronco adultas não foliculares (p. ex., células‐tronco derivadas de tecido adiposo), aumentando assim a resposta de cicatrização.35
Com base na premissa de que as feridas cicatrizam mais rapidamente quando localizadas na pele com folículos pilosos na fase anágena e não na fase telógena, segue‐se a vantagem “teórica” dos enxertos de UF. Como a maioria dos folículos pilosos do couro cabeludo (aproximadamente 85% na região occipital) estão na fase anágena, esse sítio é apenas ideal como área doadora porque as incisões por punch cicatrizam mais rapidamente, mas também porque esses folículos anágenos aumentam a resposta de cicatrização na ferida receptora.18
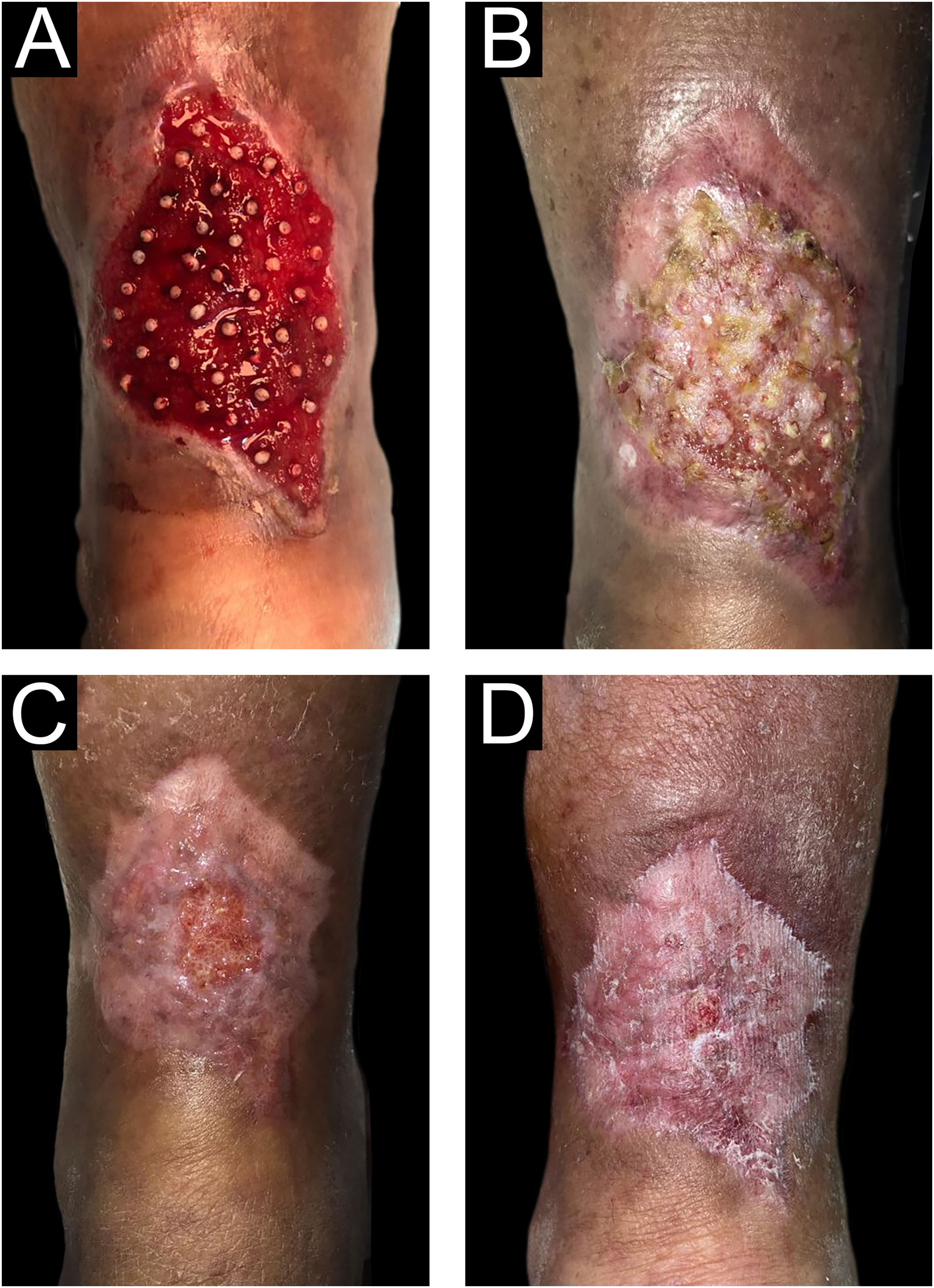
A escolha da densidade de UF enxertadas no leito da úlcera foi adaptada nesta experiência porque os autores descobriram que densidade mais elevada resulta em mais efeitos de estalo ou salto. Descobrimos que essa densidade, embora inferior à mostrada na literatura, também alcançou boa taxa de regeneração tecidual (fig. 7).
Para implementar essa técnica, é necessária uma curva de aprendizado simples para a equipe de saúde; a técnica não requer equipamentos complexos ou caros, mas um especialista na técnica de coleta de UF que possa transmitir seus conhecimentos. A título de observação, pode‐se citar que uma desvantagem é o tempo necessário para sua realização, que pode ser trabalhosa e prolongada, dependendo da experiência da equipe.
ConclusõesAs feridas que se beneficiarão com o enxerto de pele de UF são aquelas que estão na última fase de cicatrização, a fase de epitelização, de qualquer etiologia, e têm controle adequado da doença de base, da carga bacteriana e da dor, encurtando assim o tempo de cicatrização.
O enxerto de pele com UF é procedimento cirúrgico simples que até o momento demonstrou melhores resultados que as técnicas convencionais de enxertia, beneficiando a cicatrização em virtude do estímulo proporcionado pelas células‐tronco da protuberância do folículo piloso e pela liberação de leptina na fase anágena. A técnica reduz complicações perioperatórias e pós‐cirúrgicas porque causa menos trauma nas áreas doadoras e receptoras, com menor sangramento intraoperatório, menores taxas de infecção e menos dor pós‐operatória. O procedimento é realizado sob anestesia local e apresenta rápida recuperação da área doadora com cuidados pós‐operatórios simples.
Além disso, é um procedimento cirúrgico ambulatorial que não necessita de hospitalização, resultando em uma prática custo‐efetiva.
Os autores apresentam bons resultados com essa técnica, porém são necessários mais estudos controlados e randomizados com longo seguimento para avaliar a eficácia, a segurança e recorrências.
Suporte financeiroNenhum.
Contribuição dos autoresAnahi Belatti: Chefe da Seção de Tratamento de Feridas do Departamento de Dermatologia. Impulsionou a ideia original de formação acadêmica e prática da equipe cirúrgica e iniciou a criação de códigos de financiamento hospitalar a serem aprovados para pacientes externos. Selecionou a equipe cirúrgica.
Florencia Bertarini: Dermatologista, membro da equipe cirúrgica, autora principal do artigo, revisora da bibliografia da técnica cirúrgica e composição de imagens e vídeos.
Virginia Pombo: Cirurgiã dermatologista, membro titular da equipe cirúrgica que desenvolveu a técnica.
Luis Mazzuoccolo: Chefe do Serviço de Dermatologia, que aprovou o desenvolvimento da técnica cirúrgica para sua implantação no hospital e realizou a revisão do artigo.
Damian Ferrario: Cirurgião dermatologista que participou do treinamento da equipe médica para o desenvolvimento e implementação da técnica cirúrgica, apoiando a curva de aprendizado.
Conflito de interessesNenhum.
Como citar este artigo: Belatti A, Bertarini F, Pombo V, Mazzuoccolo L, Ferrario D. Follicular unit grafting in chronic ulcers: a valuable technique for integrated management. An Bras Dermatol. 2024;99:568–77.
Trabalho realizado no Hospital Italiano de Buenos Aires, Buenos Aires, Argentina.