A síndrome de Stewart‐Treves (SST) é um angiossarcoma associado a linfedema crônico.
ObjetivosEste artigo analisa as características de 22 pacientes e propõe a intervenção ativa no linfedema e o diagnóstico precoce de SST.
MétodosDurante 11 anos, 22 pacientes com SST foram diagnosticados no departamento dos autores. Manifestações clínicas, e série de análises convencionais e histopatologia foram utilizados para estudar esses casos retrospectivamente.
ResultadosA faixa etária dos 22 pacientes com SST variou de 15 a 78 anos. As principais manifestações clínicas incluíram múltiplos nódulos cutâneos e subcutâneos e erupções cutâneas vermelhas ou arroxeadas dispersas nos membros linfedematosos. Esses pacientes geralmente apresentavam sintomas clínicos como linfedema, fraqueza, emagrecimento, dor, massas, linfadenopatia e assim por diante. As taxas positivas de ultrassonografia, ressonância magnética e imagem com radionuclídeos foram de 66,7% (6/9), 92,3% (12/13) e 18,2% (2/11), respectivamente. Os principais pontos relativos à intervenção ativa no linfedema e diagnóstico precoce de SST foram resumidos.
Limitações do estudoPor ser um estudo retrospectivo, os principais pontos sintetizados pelo autor precisam ser mais bem quantificados em trabalhos clínicos para orientar o diagnóstico desse tipo de doença de modo mais conveniente. Além disso, ensaios clínicos adicionais são necessários para avaliar o papel do linfedema na ocorrência e no desenvolvimento de tumores malignos.
ConclusõesA SST pode aparecer no tecido linfedematoso muitos anos após o início do linfedema. Para evitar atrasos no diagnóstico e tratamento da SST, os médicos devem procurar ativamente por sinais ou sintomas de linfedema maligno durante o período de seguimento e tratar prontamente os pacientes que desenvolvem problemas.
O sistema linfático faz parte dos sistemas circulatório e imunológico e tem várias funções importantes na regulação de diferentes componentes da homeostase corporal. Como parte do sistema imunológico, o sistema linfático protege o corpo de agentes infecciosos e estranhos e remove resíduos e detritos celulares do interstício dos tecidos. O linfedema pode ser definido como o acúmulo anormal de fluido intersticial rico em proteínas que ocorre principalmente como consequência de malformação, displasia ou interrupção adquirida da circulação linfática. O linfedema pode ser classificado em primário e secundário. O linfedema primário é causado por defeito inato nos vasos linfáticos ou linfonodos. O linfedema secundário é o resultado de várias etiologias, como trauma, infecção, inflamação persistente, doença venosa, imobilidade crônica extrema, neoplasias malignas, cirurgia e radioterapia.1,2 O membro linfedematoso tem propensão a infecções bacterianas, fúngicas e virais e há risco de ocorrência de tumores malignos e metástases,1 especialmente angiossarcoma.3,4
A síndrome de Stewart‐Treves (SST) é angiossarcoma associado a linfedema crônico e tem prognóstico ruim pela alta incidência de recorrência local e metástases a distância, com taxa média de sobrevida de apenas 2,5 anos.5 Por isso, o diagnóstico e o tratamento precoces são muito importantes. No entanto, em razão de sua raridade, nem sua patogênese nem uma estratégia de tratamento padrão foram estabelecidas. O objetivo desse artigo foi caracterizar os casos de SST tratados no departamento dos autores e descrever seus tratamentos e resultados para explorar futuros protocolos de seguimento de linfedema crônico e manejo da SST.
Materiais e métodosTemas da pesquisaDepois de obtida a aprovação do Conselho de Ética institucional, foi realizada revisão retrospectiva de 22 pacientes com SST no Departamento de Cirurgia Vascular do Beijing Shijitan Hospital, Capital Medical University, de 22 de maio de 2007 a 31 de dezembro de 2018. Todos os pacientes procuraram tratamento no departamento dos autores, tendo linfedema como queixa principal. As investigações originais e tratamento para linfedema foram realizados, com encaminhamento quando o diagnóstico de SST era evidente.
Métodos de pesquisaAs características clinicopatológicas de 22 pacientes foram analisadas retrospectivamente, incluindo manifestações clínicas, exames laboratoriais, ultrassonografia, ressonância magnética (RM), exames de imagem com radionuclídeos e histopatologia. Todos os pacientes foram acompanhados por telefone.
Análise estatísticaO programa SPSS ver. 22.0 (SPSS Inc., Chicago, IL, EUA) foi utilizado em todas as análises. A sobrevida foi calculada pelo método de Kaplan‐Meier. Casos com tempos de sobrevida não relatados foram excluídos da análise de sobrevida. O tempo de sobrevida foi medido desde o momento do diagnóstico até o momento da morte ou final do seguimento. Valor de p <0,05 foi considerado estatisticamente significante.
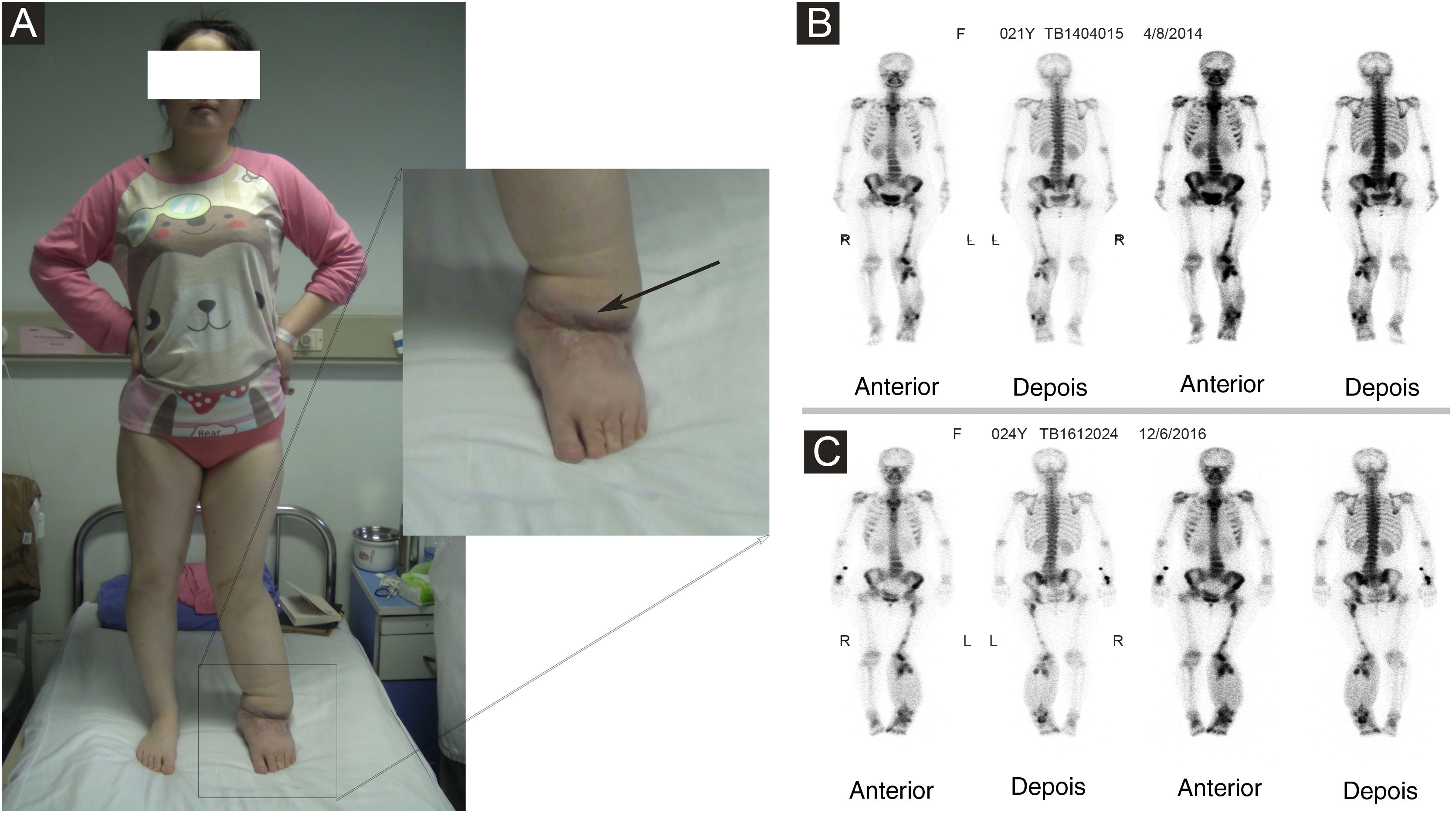
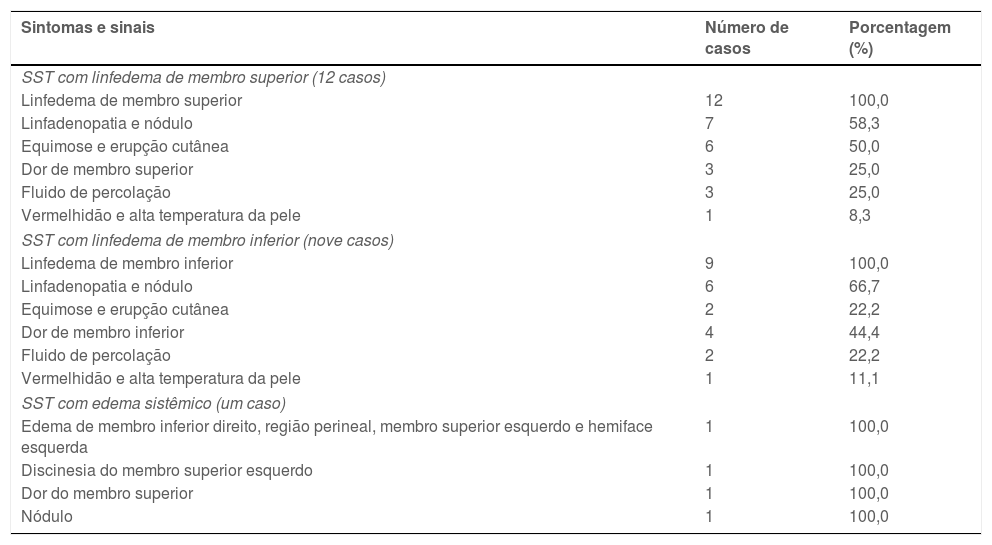
ResultadosCaracterísticas clínicasFoi realizada revisão retrospectiva de 4.676 pacientes com linfedema entre 22 de maio de 2007 e 31 de dezembro de 2018. Foram encontrados 22 pacientes com SST com linfedema. A faixa etária variou de 15 a 78 anos (média de idade: 52,7±7,2 anos; tabela 1). Três pacientes eram do sexo masculino e 19 pacientes do sexo feminino. A duração média do linfedema até a SST foi de 13 anos (variação: 6 meses a 60 anos). Ao todo, 12 pacientes tiveram linfedema de membro superior após mastectomia radical, dois pacientes tiveram linfedema de membro inferior após cirurgia de câncer do colo uterino, sete pacientes tiveram linfedema primário de membro inferior (paciente da fig. 1) e um paciente teve linfedema primário das quatro extremidades e face. Em geral, na área do linfedema, a SST aparece inicialmente como máculas vermelho‐azuladas múltiplas, de crescimento rápido, com endurecimento circundante que, em seguida, formam placas compostas por pápulas coalescentes de coloração púrpura com áreas necróticas. Às vezes, a manifestação clínica pode ter aspecto de hematoma não reabsorvível. À medida que as lesões aumentam, a pele atrófica sobreposta pode ulcerar, e propiciar infecção e sangramento.6 Esses pacientes também apresentavam sintomas clínicos como fraqueza, emagrecimento, dor, massas, linfadenopatia e assim por diante. As características clínicas de cada paciente estão resumidas na tabela 2.
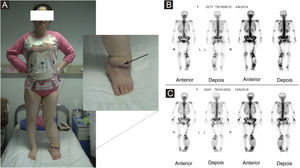
(A) A paciente apresentava linfedema primário de membro inferior esquerdo havia 21 anos. Lipoaspiração e exérese de lesões locais foram realizadas no membro inferior esquerdo. O angiossarcoma do membro inferior esquerdo foi diagnosticado na histopatologia após a cirurgia. (B) Imagem óssea antes da cirurgia, em 2014. (C) Imagem óssea após a cirurgia, em 2016.
Características clínicas de 22 pacientes com síndrome de Stewart‐Treves
| Sintomas e sinais | Número de casos | Porcentagem (%) |
|---|---|---|
| SST com linfedema de membro superior (12 casos) | ||
| Linfedema de membro superior | 12 | 100,0 |
| Linfadenopatia e nódulo | 7 | 58,3 |
| Equimose e erupção cutânea | 6 | 50,0 |
| Dor de membro superior | 3 | 25,0 |
| Fluido de percolação | 3 | 25,0 |
| Vermelhidão e alta temperatura da pele | 1 | 8,3 |
| SST com linfedema de membro inferior (nove casos) | ||
| Linfedema de membro inferior | 9 | 100,0 |
| Linfadenopatia e nódulo | 6 | 66,7 |
| Equimose e erupção cutânea | 2 | 22,2 |
| Dor de membro inferior | 4 | 44,4 |
| Fluido de percolação | 2 | 22,2 |
| Vermelhidão e alta temperatura da pele | 1 | 11,1 |
| SST com edema sistêmico (um caso) | ||
| Edema de membro inferior direito, região perineal, membro superior esquerdo e hemiface esquerda | 1 | 100,0 |
| Discinesia do membro superior esquerdo | 1 | 100,0 |
| Dor do membro superior | 1 | 100,0 |
| Nódulo | 1 | 100,0 |
SST, síndrome de Stewart‐Treves.
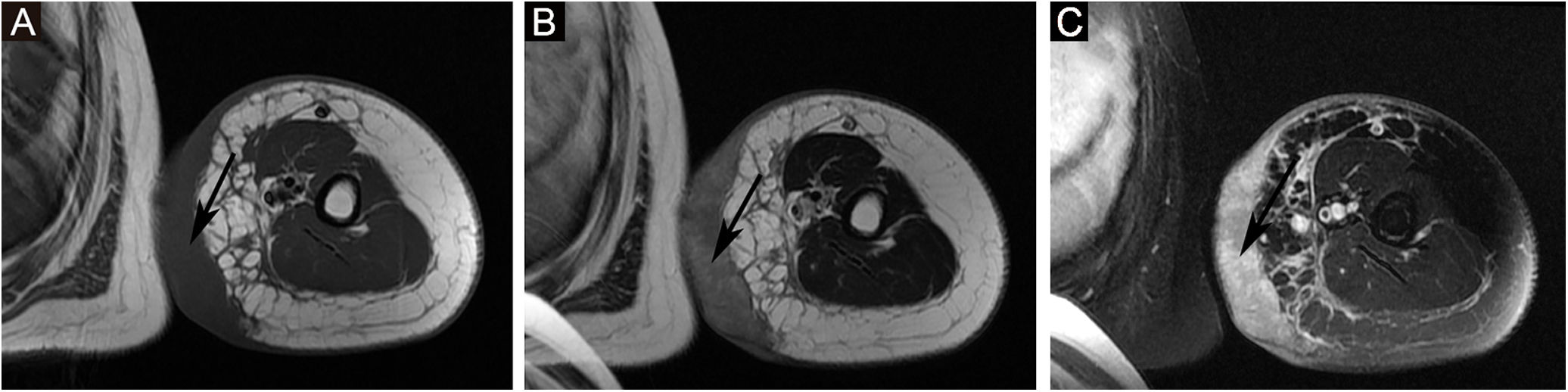
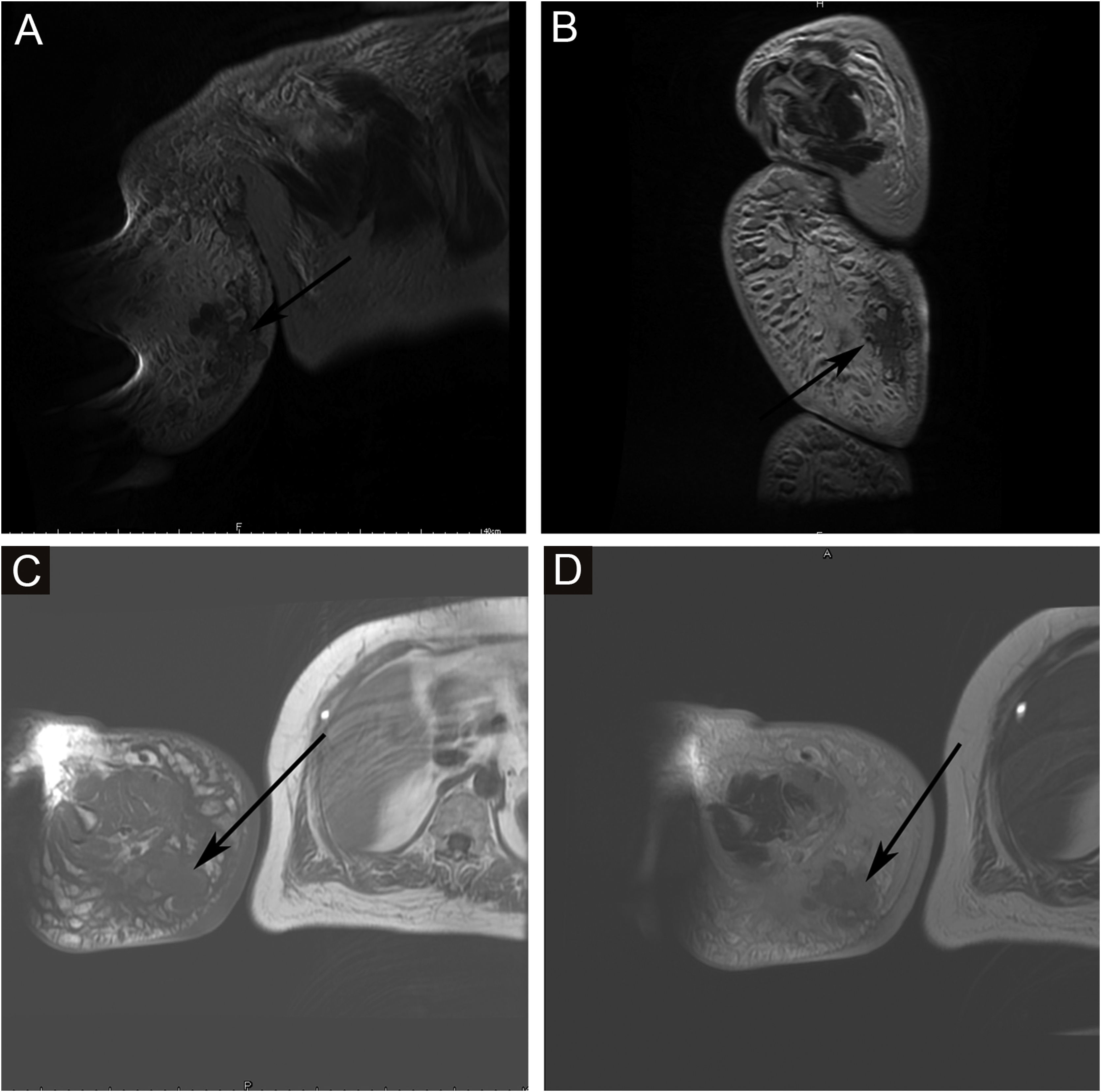
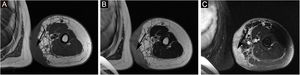
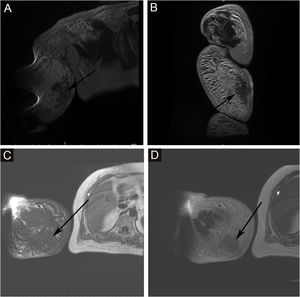
A proporção de pacientes com marcadores tumorais anormais neste estudo foi de 31,3% (5/16), incluindo CA153 (um caso), CA199 (um caso), Ig urinária de cadeia leve kappa (dois casos), β2‐microglobulina sérica (dois casos), Ig urinária de cadeia leve lambda (um caso), Ig sérica de cadeia leve kappa (um caso), β2‐microglobulina urinária (um caso), AFP (um caso), CA50 (um caso) e Ig sérica de cadeia leve lambda (um caso). A prevalência de anemia entre os pacientes com SST foi de 20,0% (5/25). Algumas lesões suspeitas foram investigadas com exames de imagem. As taxas positivas de ultrassonografia, RM e imagem com radionuclídeos foram de 66,7% (6/9), 92,3% (12/13) e 18,2% (2/11), respectivamente. O exame de ultrassom mostrou que havia múltiplas massas na pele e tecido subcutâneo; um caso mostrou ser hiperecoico e anecoico, três casos eram hipoecoicos não uniformes, um caso era hipoecoico e anecoico não uniforme e um caso era uniformemente ecoico. A RM mostrou nódulos distribuídos na superfície da pele, tecido subcutâneo e alguns músculos; seis casos apresentaram sinal de T1 e T2 longo (fig. 2), um caso apresentou T1 ligeiramente longo e T2 curto (fig. 3) e seis casos apresentaram T1 ligeiramente longo. Realce anormal do contraste foi observado na varredura aprimorada. A cintilografia óssea de corpo inteiro (cintilografia óssea com radionuclídeo) mostrou aumento do metabolismo ósseo (fig. 1).
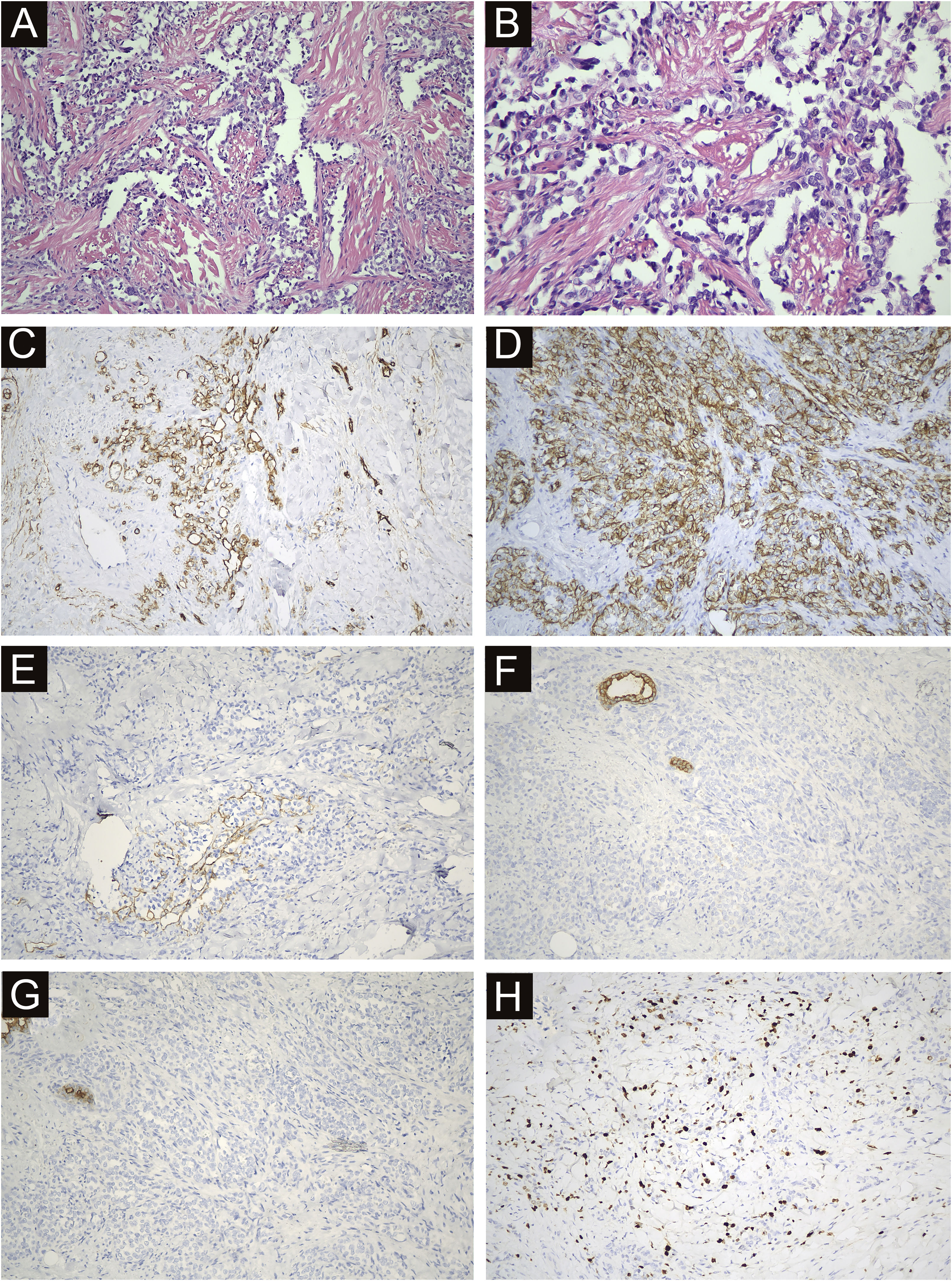
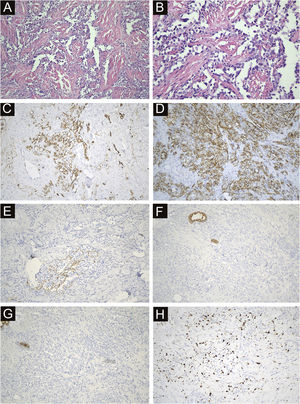
Todos os 22 casos foram confirmados por histopatologia. Amostras de tecido foram obtidas dos nódulos localizados ao redor da área afetada, incluindo pele e tecido subcutâneo. A histopatologia mostrou lúmens irregulares com crescimento infiltrativo na derme e tecido subcutâneo, alguns lúmens fusionados e comunicantes entre si; foi possível observar glóbulos vermelhos em alguns lúmens. O endotélio revestindo o lúmen era obviamente heteromórfico, projetando‐se para o lúmen com aspecto de tachinhas, e o núcleo era grande e apresentava coloração escura. Em algumas áreas, as células tumorais dispunham‐se de forma compacta, com nucléolos evidentes, mitoses, sangramento e necrose. A imunomarcação foi positiva para CD34, CD31 e D2‐40 e negativa para CK, EMA e HHV‐8. A positividade do Ki‐67 variou de 2% a 90% (fig. 4).
Avaliação imuno‐histoquímica na SST. (A) A histopatologia mostrou lúmens irregulares com crescimento infiltrativo na derme e tecido subcutâneo, alguns lúmens fusionados e comunicantes entre si; glóbulos vermelhos podiam ser vistos em alguns lúmens (200×). (B) O endotélio revestindo o lúmen era obviamente heteromórfico, projetando‐se no lúmen com aspecto de tachinhas, e o núcleo era grande e escuro (400×). (C) CD34 positivo (200×). (D) CD31 positivo (200×). (E) D2‐40 focalmente positivo (200×). (F) CK negativo (200×). (G) EMA negativo (200×). (H) Índice ki67 de 15% (200×).
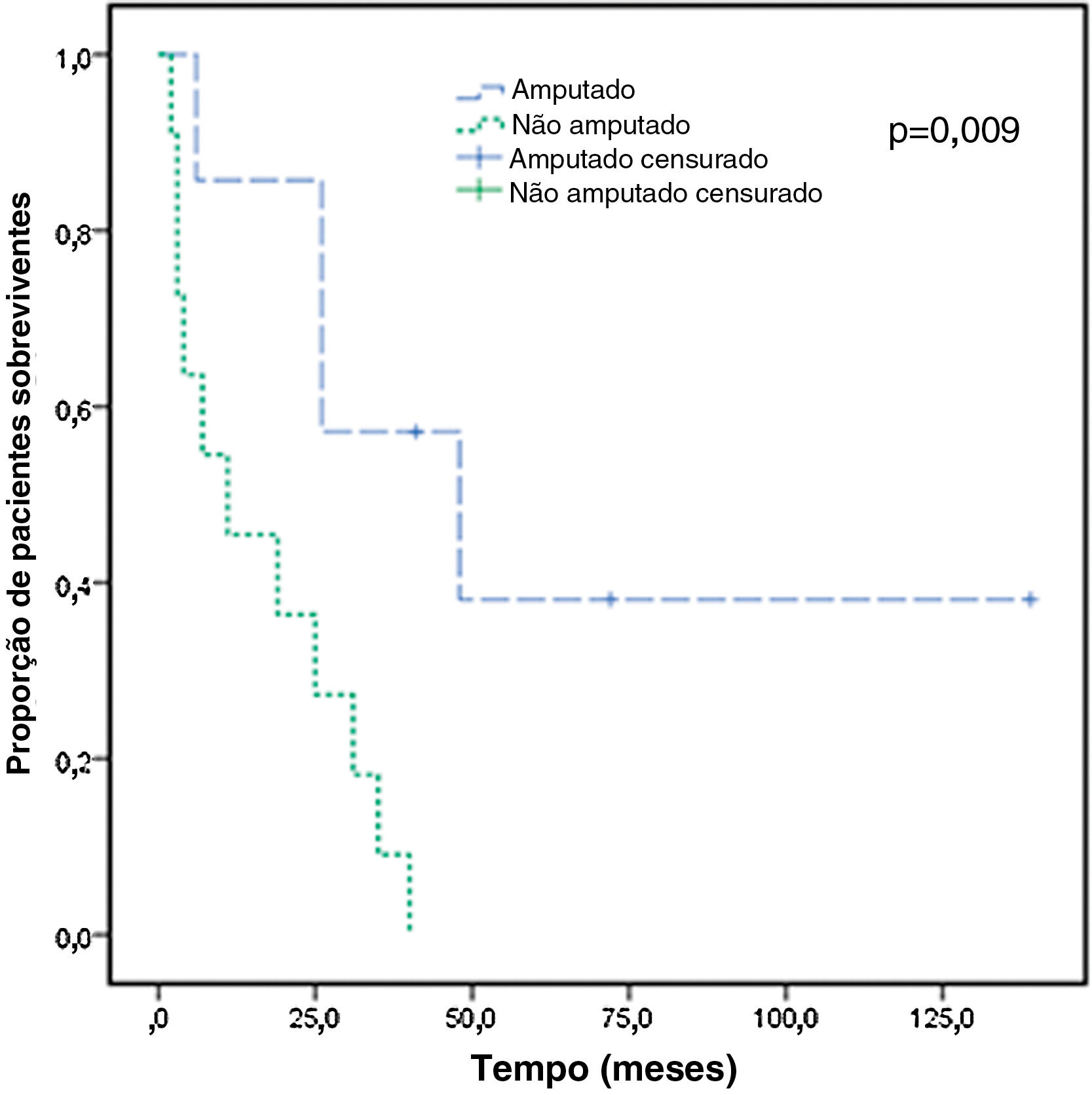
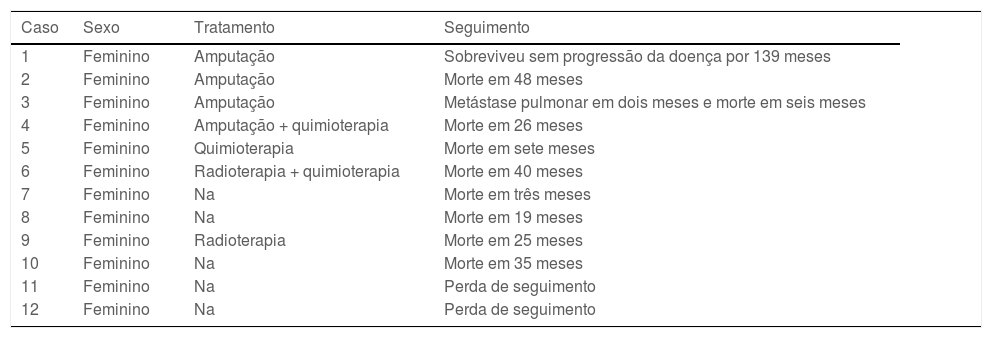
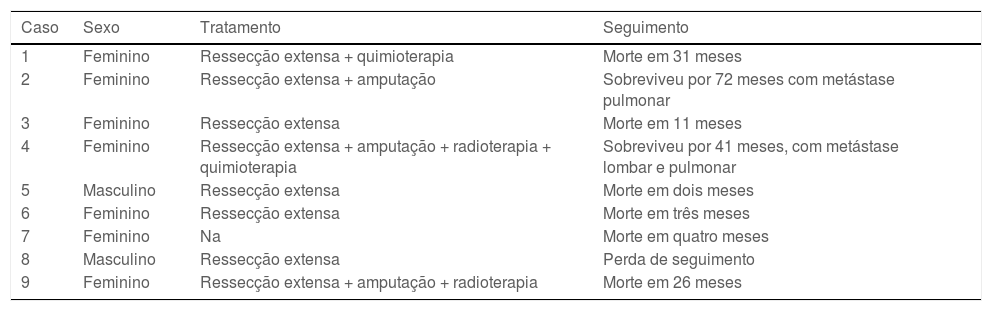
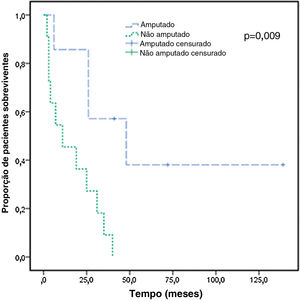
Depois que os pacientes foram diagnosticados com SST em nosso departamento, eles foram transferidos para os departamentos adequados para cirurgia, radioterapia ou quimioterapia. Os dados de seguimento foram os seguintes. Havia 12 pacientes com SST com linfedema da extremidade superior (tabela 3) e dois pacientes foram perdidos no seguimento. Havia nove pacientes com SST e linfedema de membros inferiores (tabela 4) e quatro foram submetidos a ressecção extensa de tumores de membros inferiores. Eles faleceram dois, três e 11 meses após a operação, e um paciente foi perdido no seguimento. Para a totalidade dos pacientes, a mediana da sobrevida foi de 25 meses, e a sobrevida do 3° quartil (Q3) foi de seis meses. A sobrevida dos pacientes amputados foi significantemente maior do que a dos não amputados (p <0,05; fig. 5). Não houve melhora significante na sobrevida com radioterapia, quimioterapia ou ressecção extensa (p >0,05).
Tratamento e seguimento da síndrome de Stewart‐Treves com linfedema de membros superiores
| Caso | Sexo | Tratamento | Seguimento |
|---|---|---|---|
| 1 | Feminino | Amputação | Sobreviveu sem progressão da doença por 139 meses |
| 2 | Feminino | Amputação | Morte em 48 meses |
| 3 | Feminino | Amputação | Metástase pulmonar em dois meses e morte em seis meses |
| 4 | Feminino | Amputação + quimioterapia | Morte em 26 meses |
| 5 | Feminino | Quimioterapia | Morte em sete meses |
| 6 | Feminino | Radioterapia + quimioterapia | Morte em 40 meses |
| 7 | Feminino | Na | Morte em três meses |
| 8 | Feminino | Na | Morte em 19 meses |
| 9 | Feminino | Radioterapia | Morte em 25 meses |
| 10 | Feminino | Na | Morte em 35 meses |
| 11 | Feminino | Na | Perda de seguimento |
| 12 | Feminino | Na | Perda de seguimento |
Na, não aplicável.
Tratamento e seguimento da síndrome de Stewart‐Treves com linfedema de membros inferiores
| Caso | Sexo | Tratamento | Seguimento |
|---|---|---|---|
| 1 | Feminino | Ressecção extensa + quimioterapia | Morte em 31 meses |
| 2 | Feminino | Ressecção extensa + amputação | Sobreviveu por 72 meses com metástase pulmonar |
| 3 | Feminino | Ressecção extensa | Morte em 11 meses |
| 4 | Feminino | Ressecção extensa + amputação + radioterapia + quimioterapia | Sobreviveu por 41 meses, com metástase lombar e pulmonar |
| 5 | Masculino | Ressecção extensa | Morte em dois meses |
| 6 | Feminino | Ressecção extensa | Morte em três meses |
| 7 | Feminino | Na | Morte em quatro meses |
| 8 | Masculino | Ressecção extensa | Perda de seguimento |
| 9 | Feminino | Ressecção extensa + amputação + radioterapia | Morte em 26 meses |
Na, não aplicável.
Curva de sobrevida para casos de síndrome de Stewart‐Treves em amputados e não amputados. O tempo de sobrevida foi definido como o tempo de sobrevida desde o diagnóstico até o momento da morte ou final do seguimento. A sobrevida foi calculada utilizando a análise de Kaplan‐Meier. Para a síndrome de Stewart‐Treves, a sobrevida média foi de 25 meses, e a sobrevida do 3° quartil (Q3) foi de seis meses.
A SST é angiossarcoma raro, com prognóstico ruim. Foi descrito pela primeira vez por Stewart e Treves em 1948 em mulheres com câncer de mama tratadas com mastectomia radical.7 A SST geralmente ocorre como complicação de linfedema de longa duração do braço após dissecção de linfonodos axilares pós‐mastectomia radical e/ou RT para câncer de mama. A SST também pode aparecer em membros inferiores com linfedema crônico. É essencial reconhecer lesões suspeitas em membro com linfedema precocemente e realizar biópsia em razão da alta taxa de recorrência local, disseminação sistêmica, falta de protocolo de tratamento padronizado e baixa taxa de sobrevida em cinco anos.8
A SST é neoplasia maligna que se origina de células endoteliais de vasos sanguíneos ou linfáticos. Na presença de linfedema, ela forma placas ou nódulos cutâneos e subcutâneos, únicos ou múltiplos, que podem coalescer, de etiologia desconhecida. Vários estudos mostraram que o linfedema produz imunossupressão local como resultado da estase do fluido linfático e da regulação positiva relativa dos fatores de crescimento dentro do microambiente. Considera‐se que isso esteja potencialmente associado ao desenvolvimento de doença maligna.2,9 Acredita‐se que a deficiência na drenagem linfática aferente impeça o reconhecimento precoce de antígenos específicos do tumor.10 Quando os mecanismos locais de vigilância imunológica falham, a região torna‐se imunologicamente vulnerável e predisposta ao desenvolvimento do câncer. Algumas teorias que tentam explicar o mecanismo foram propostas. Futrell e Myers destacaram o estado imunológico que rege a resposta dos hospedeiros animais aos tumores implantados na pele, com ou sem sistema linfático intacto. Em seu estudo, embora a solução tumoral não tenha induzido malignidade quando injetada em área onde os vasos linfáticos estavam poupados, tumores grandes e letais se desenvolveram sempre que a injeção foi aplicada em área onde os vasos linfáticos estavam comprometidos.11 Acredita‐se também que a estase crônica produza alterações locais na composição das proteínas linfáticas (diminuição da fração alfa‐2 globulina e aumento da relação albumina‐globulina) e que o atraso no transporte de proteínas do espaço intersticial para o tecido linfático possa alterar a composição antigênica do tecido e/ou competência imunológica regional. A estase linfática e a remodelação do tecido conjuntivo levam à imunodeficiência local. Além disso, a imunodeficiência sistêmica ou fatores sistêmicos, como infecções virais potencialmente carcinogênicas (papilomavírus humano), também explicam a etiologia dos tumores.1,12
Estudos anteriores e metanálises relataram que há mais mulheres do que homens entre os pacientes com SST; a idade de início é geralmente de meia‐idade e idosos, e há um número muito pequeno de adolescentes com menos de 18 anos. Os fatores patogênicos relacionados à SST incluem IMC alto (IMC ≥ 28), história de trauma, desuso do membro, história de radioterapia, história de neoplasia maligna e assim por diante.13–16 A SST foi mais comumente relatada unilateralmente em extremidade superior, e poucos casos foram relatados em extremidade inferior. O tempo médio de evolução do edema dos membros à neoplasia maligna varia de alguns meses a vários anos, até mesmo décadas. Alguns pacientes com linfedema sem história de neoplasia maligna podem persistir por mais tempo. Alguns estudos relataram que microcirurgia, imunoterapia e medicamentos podem ser eficazes no tratamento da SST, mas a maioria dos esquemas de tratamento ainda enfatiza a importância da cirurgia radical na determinação da taxa de sobrevida dos pacientes.17–19 Em estudo realizado no Canadá, a média a idade dos pacientes foi de 61,2 anos, e o tempo médio de evolução do linfedema à neoplasia maligna foi de 15,8 anos. Um total de 69,8% dos pacientes tinham história de neoplasia maligna e 53,7% tinham história de radioterapia.20 Em estudo de Stephen R. Grabmyer et al., não houve diferença na taxa de sobrevida em longo prazo entre pacientes submetidos a ressecção extensa e amputação, mas a taxa de sobrevida em longo prazo de pacientes que receberam quimioterapia e/ou radioterapia foi menor.21 Em outro estudo, o prognóstico foi significantemente melhorado após seguimento em longo prazo para seis pacientes submetidos à amputação. Portanto, sugere‐se que o tratamento mais eficaz para SST seja a cirurgia ablativa radical, geralmente envolvendo amputação do quarto dianteiro (ou traseiro).22,23 Nesta análise retrospectiva, a média de idade dos 22 pacientes foi de 52,7 anos, e a maioria tinha mais de 35 anos. O tempo médio de evolução do linfedema à neoplasia maligna foi de 13 anos – dado semelhante ao relatado na literatura. Além disso, a maioria dos pacientes com SST tinha história de neoplasia maligna, e foi observado que apenas a amputação pode melhorar o prognóstico dos pacientes. Não foi encontrada nenhuma diferença nas taxas de sobrevida entre os pacientes tratados com quimioterapia e aqueles tratados com radioterapia, o que é consistente com alguns outros estudos.21,24
Dada a crescente prevalência de linfedema, os médicos devem estar cientes da possibilidade de degeneração sarcomatosa no linfedema. Havia 19 (86,4%) pacientes com mais de 35 anos no estudo; portanto, a ocorrência de tumores malignos deve ser excluída quando diagnosticado linfedema tardio. O período de pico para o diagnóstico de STS ocorre entre seis meses e um ano após o linfedema, sugerindo que, para pacientes com linfedema crônico de longa duração, é necessário realizar seguimento curto (três meses, seis meses, um ano após o linfedema) para identificar lesões malignas o mais rápido possível. A SST apresenta início agudo e progressão rápida, o que resulta em mudanças na cor da pele. Às vezes, é acompanhada de dor, parestesia, paralisia e fraqueza.25 Pacientes com edema grave súbito ou agravamento óbvio do edema em curto prazo precisam prestar atenção especial à possibilidade de linfedema maligno. Os principais componentes do exame físico para pacientes com suspeita de SST devem incluir o valor do IMC, distribuição do edema, sensibilidade no local do edema, presença de edema depressível e veias varicosas, quaisquer alterações cutâneas e sinais de doença sistêmica, incluindo massa abdominal/pélvica ou linfadenopatias.26 Outros sinais também precisam de atenção especial: se há edema de gânglios linfáticos ou massas na região inguinal ou axilar; se há cianose e alteração do refluxo venoso (alterações congestivas das veias superficiais) ou compressão nervosa (com dor local ou função anormal dos membros afetados); se há alterações na aparência da pele (erupção cutânea, mudança de cor, necrose ou ulceração etc.).27 Além disso, a RM é o procedimento padrão para a avaliação da extensão da doença. Quando os resultados dos exames de imagem são anormais, inflamação da área de drenagem linfática e dano tecidual causado pela cirurgia devem ser excluídos. Por ser neoplasia pouco diferenciada, a SST requer confirmação por imuno‐histoquímica.8,28 A neoplasia mostra positividade para marcadores de células endoteliais, como fator VIII e anticorpos anti‐CD34 e anti‐CD31 – este último o de maior sensibilidade e especificidade.29,30
ConclusãoEmbora o mecanismo ainda não tenha sido comprovado, é amplamente aceito que o linfedema pode induzir a SST. Diagnóstico e tratamento ativos do linfedema, atenção especial ao desenvolvimento do linfedema, manutenção da saúde dos membros e prevenção de infecções são medidas que podem ser adotadas para evitar a SST.31
Suporte financeiroBeijing Municipal Administration of Hospitals’ Youth Programme (QML20150101), Beijing Municipal Administration of Hospitals Incubating Program (PX2020030), Natural Science Foundation of Capital Medical University (PYZ2017158), Beijing Shijitan Hospital Fund Capital Medical University (2019‐LB12).
Contribuição dos autoresKun Hao: Aprovação da versão final do manuscrito; revisão crítica da literatura; obtenção, análise e interpretação dos dados; elaboração e redação do manuscrito; análise estatística; revisão crítica do manuscrito.
Yuguang Sun: Aprovação da versão final do manuscrito; revisão crítica da literatura; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Yan Zhu: Aprovação da versão final do manuscrito; obtenção, análise e interpretação dos dados; análise estatística.
Jianfeng Xin: Aprovação da versão final do manuscrito; obtenção, análise e interpretação dos dados.
Li Zhang: Aprovação da versão final do manuscrito; obtenção, análise e interpretação dos dados.
Bin Li: Aprovação da versão final do manuscrito; revisão crítica da literatura; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa.
Wenbin Shen: Aprovação da versão final do manuscrito; revisão crítica da literatura; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; elaboração e redação do manuscrito; análise estatística; revisão crítica do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Hao K, Sun Y, Zhu Y, Xin J, Zhang L, Li B, et al. A retrospective analysis of Stewart‐Treves syndrome in the context of chronic lymphedema. An Bras Dermatol. 2023;98:287–95.
Trabalho realizado no Departamento de Cirurgia Vascular, Beijing Shijitan Hospital, Capital Medical University, Pequim, China.