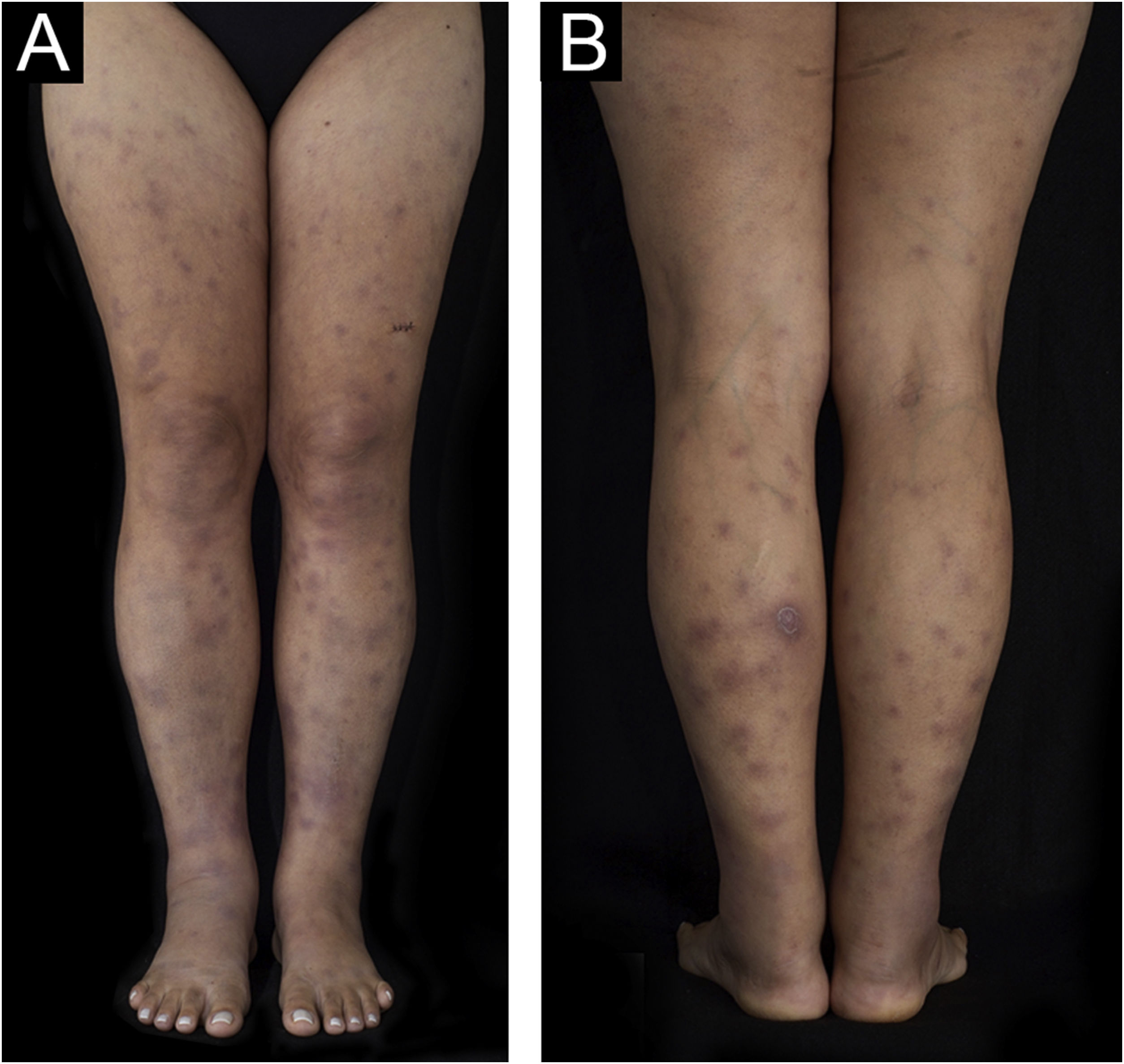
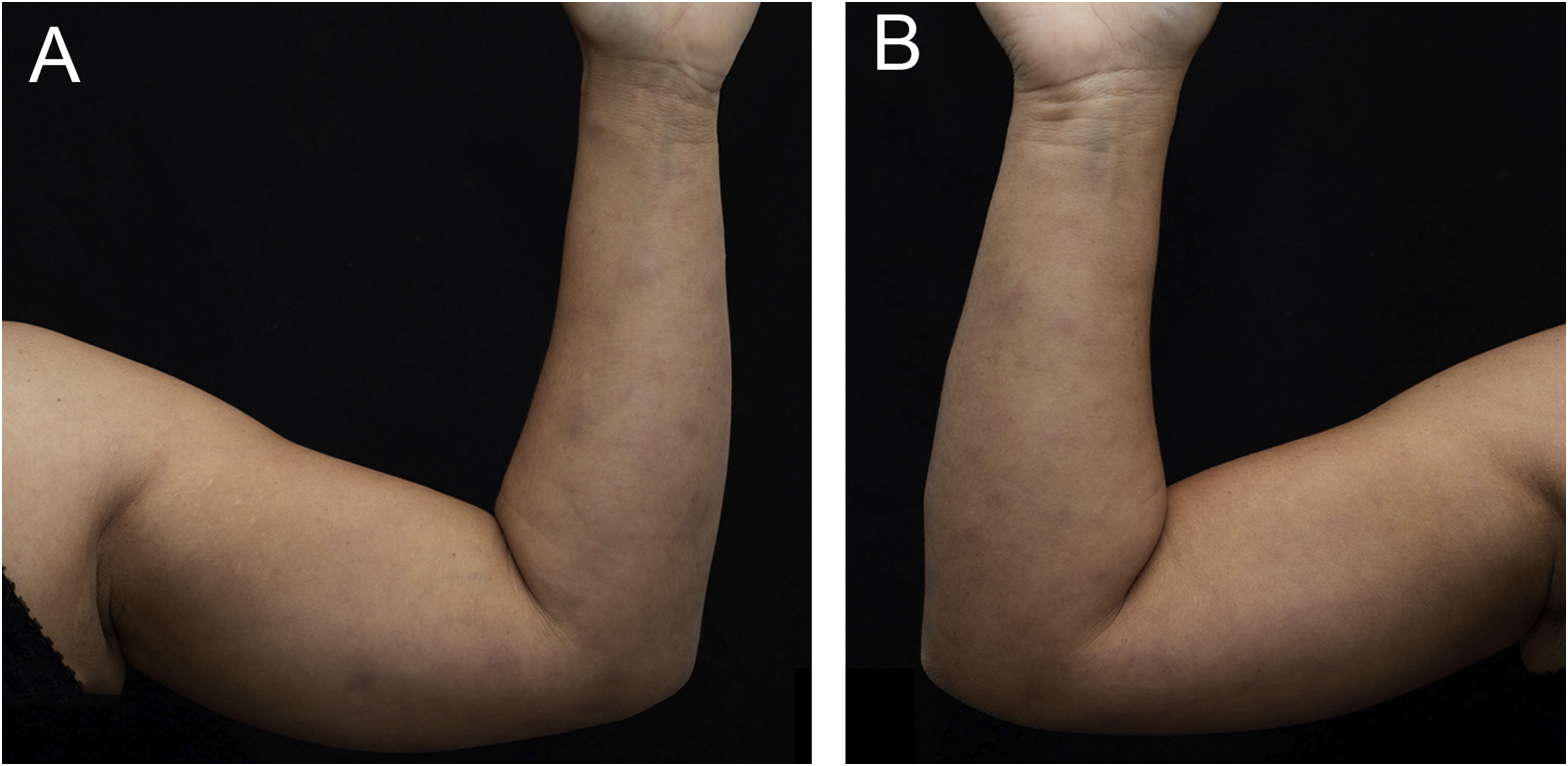
Paciente do sexo feminino, de 43 anos, sem comorbidades prévias, veio à consulta ambulatorial encaminhada pela Infectologia. Iniciou, há 21 dias, lesão dolorosa na panturrilha esquerda, tosse seca e febre persistente (38°C). Após cinco dias, as lesões caracterizadas como nódulos violáceos surgiram nas pernas (fig. 1) e membros superiores (fig. 2). Foi realizado exame físico completo, com palpação das articulações de mãos, punhos, cotovelos, joelhos e tornozelos. Havia edema e eritema articulares nos joelhos e metacarpofalangeanas esquerdas. Negava uso prévio de medicamentos.
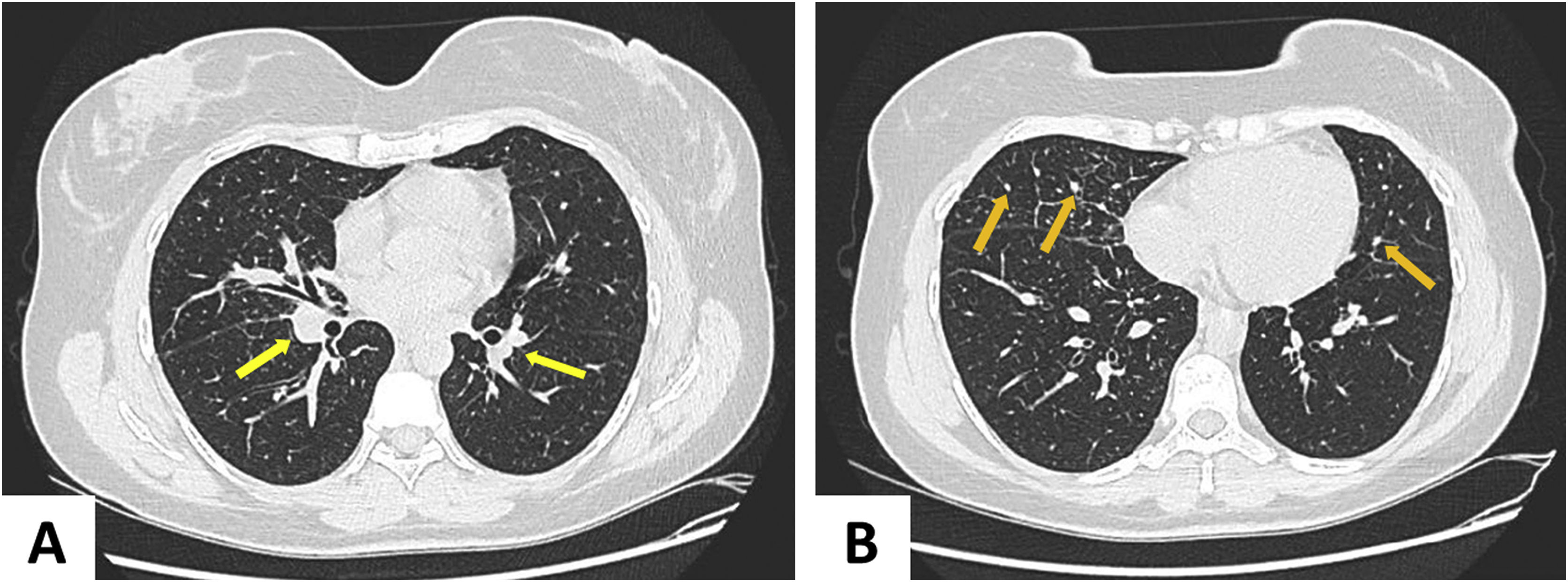
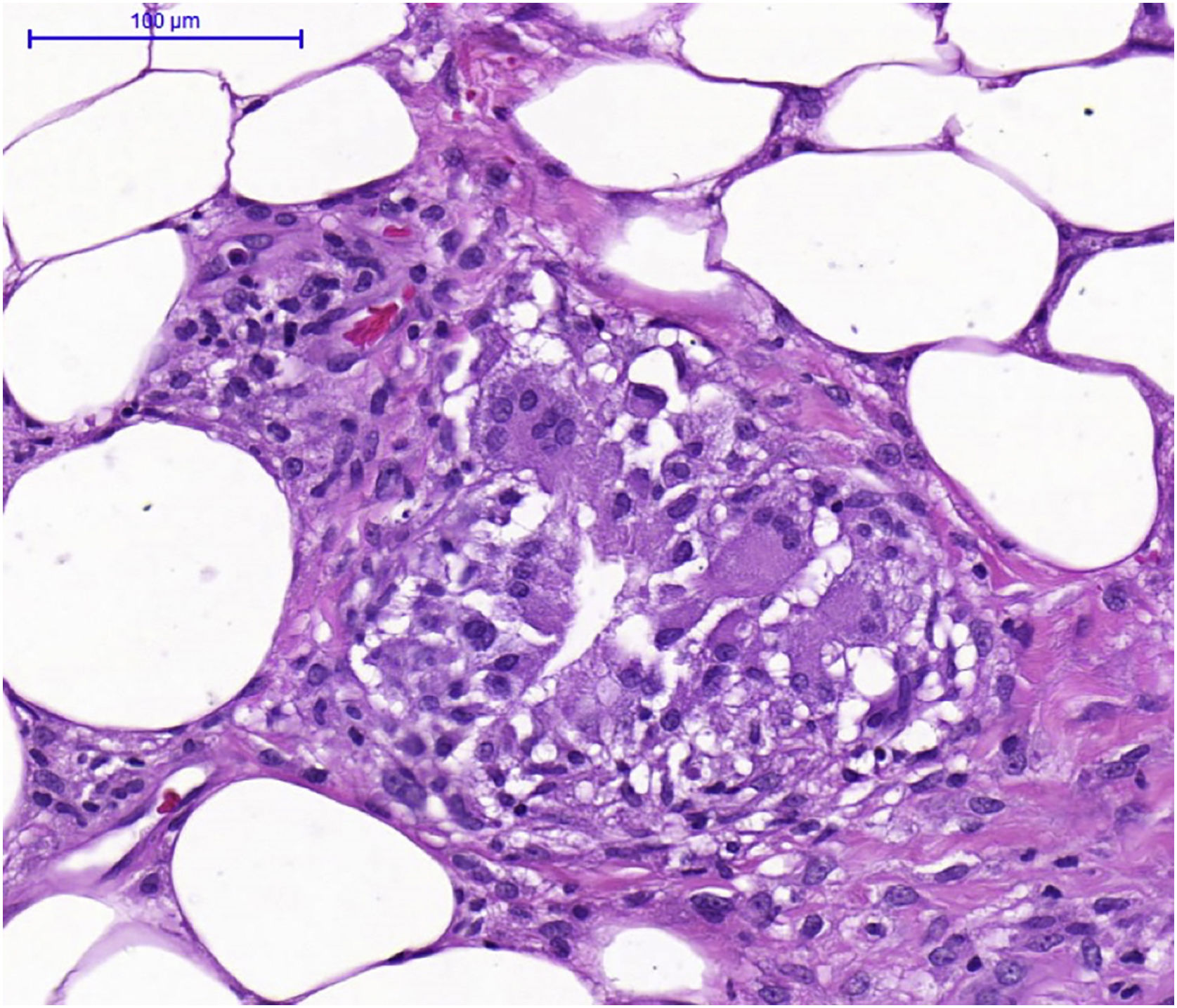
Solicitou‐se tomografia de tórax (fig. 3), que evidenciou linfonodopatia peri‐hilar e micronódulos centrolobulares periféricos. As sorologias recentes para sífilis, HIV, hepatites B e C e hemoculturas foram negativas. Havia aumento da velocidade de hemossedimentação (66mm/h) e da proteína C reativa (8,8mg/dL). Prova tuberculínica (PPD) e fator antinuclear foram negativos. Cálcio urinário de 24 horas e dosagem da enzima conversora de angiotensina resultaram sem alterações. O exame histopatológico apresentou alterações compatíveis com eritema nodoso – paniculite linfocítica septal, sem vasculite, com formação de granulomas e presença de células gigantes multinucleadas (fig. 4). O exame de fundo de olho da paciente não mostrou alterações. Não foram identificadas adeno/visceromegalias ao exame clínico.
Os sinais e sintomas possibilitaram o diagnóstico de síndrome de Löfgren (SL), considerada manifestação aguda da sarcoidose e que ocorre em 5%‐10% dos casos da doença.1,2 A paciente foi tratada com prednisona 60mg/dia, hidroxicloroquina 400mg/dia, metotrexato 15mg/semana e ácido fólico 5mg/semana. Após cinco dias, não apresentava mais febre, com melhora da dor e das lesões. Após 30 dias, teve resolução completa das queixas e do eritema nodoso. O corticoide foi reduzido completamente em 90 dias, o antimalárico em 120 dias, e o metotrexato em 12 meses. A tomografia computadorizada de controle, 10 meses após, evidenciou mínimos achados micronodulares, e a paciente recebeu alta da pneumologia. No seguimento de 15 meses, a paciente permanece assintomática.
A SL acomete principalmente pessoas entre 25 e 30‐40 anos, com incidência similar entre os sexos. Existe, porém, um segundo pico entre 45‐65 anos, quando 70% dos casos são mulheres.1,2 A presença da síndrome sugere bom prognóstico, com 85% dos pacientes apresentando resolução espontânea do quadro em até dois anos do início dos sintomas. A tríade clássica de sintomas inclui eritema nodoso (60%), linfoadenopatia hilar bilateral (100%) e artrite/artralgias (10%‐30%). O diagnóstico requer dois dos três sintomas cardinais – quando todos estão presentes, a especificidade do diagnóstico clínico é de 95%.2–4
A maioria dos pacientes com SL não apresenta sintomas respiratórios; apesar disso, alterações radiográficas parenquimatosas são observadas em 90% dos casos. A doença em estágio I (adenopatia hilar sem infiltrados pulmonares) remite em 60%‐80% dos pacientes.3,4
A biopsia dos órgãos afetados deve ser realizada para excluir infecção, doença reumatológica ou malignidade. O melhor local depende da acessibilidade, segurança e viabilidade do procedimento. Biopsias de lesões superficiais – lesões cutâneas não eritema nodoso ou linfonodo periférico palpável – são preferíveis. O achado patognomônico da sarcoidose é um granuloma epitelioide não caseoso bem formado. Lesões tipo eritema nodoso apresentam‐se como paniculite septal que podem apresentar esboço granulomatoso (fig. 4).5
O PPD faz‐se necessário como ferramenta de triagem para tuberculose. O teste é negativo em pacientes com sarcoidose; quando positivo, o diagnóstico de tuberculose deve ser considerado.5–7
O tratamento é sintomático, na maior parte dos casos com anti‐inflamatórios não esteroides e repouso. Os glicocorticoides são associados à melhora clínica e da função pulmonar, sem modificar a evolução da doença. O uso de cloroquina foi relatado em paciente com sarcoidose cutânea, hipercalcemia, hipercalciúria e na neurosarcoidose refratária a corticoides. O metotrexato administrado na dose entre 7,5‐15mg/semana é bem tolerado e aceito em casos de alterações pulmonares, musculares e cutâneas.2,5–7
Suporte financeiroNenhum.
Contribuição dos autoresRebecca Perez de Amorim: Concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito; aprovação da versão final do manuscrito.
Ana Flávia Teixeira de Abreu: Elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Aline Lutz Garcia: Obtenção, análise e interpretação dos dados.
Vinícius Cardoso Nóbrega: Obtenção, análise e interpretação dos dados.
Ivanka Miranda de Castro: Obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Hélio Amante Miot: Concepção e planejamento do estudo; elaboração e redação do manuscrito; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito; aprovação da versão final do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Amorim RP, Abreu AF, Lutz AG, Nóbrega VC, Castro IM, Miot HA. Löfgren's syndrome manifestation of acute sarcoidosis: short‐term resolution with association of anti‐inflammatory drugs. An Bras Dermatol. 2024;99:620–3.
Trabalho realizado no Departamento de Dermatologia e Radioterapia, Faculdade de Medicina, Universidade Estadual Paulista, Botucatu, SP, Brasil.