Eritrodermia esfoliativa (EE), dermatite esfoliativa ou, simplesmente, eritrodermia, primeiramente descrita por Von Hebra em 1868, é distúrbio raro em que ocorre eritema e descamação envolvendo mais que 90% da superfície corpórea.1
Estudos prévios mostraram que a principal etiologia estava relacionada ao grupo de dermatoses preexistentes (ou subjacentes), seguido por medicamentos e, menos comumente, às causas neoplásicas.2–4 Pressupõese que o aumento do uso e acesso a novos fármacos e as interações medicamentosas, em especial na população mais idosa, possam estar modificando a epidemiologia, e a farmacodermia se posicionaria como a principal etiologia da EE.
Para investigar essa hipótese, foi realizado estudo observacional e retrospectivo, por revisão dos prontuários médicos de pacientes com EE diagnosticados no hospital universitário da Universidade Estadual de Londrina, no período de 1° de fevereiro de 1996 a 1° fevereiro de 2021.
Os dados foram preenchidos em formulários desenvolvidos pelos próprios pesquisadores. As informações coletadas foram compiladas em planilha Excel para análise estatística. Os programas Stata® (versão 13.0, Statacorp Texas) e Jamovi 1.6.15 foram usados para análise estatística. Foram considerados valores de significância estatística (p‐valor) < 0,05 e intervalo de confiança de 95%.
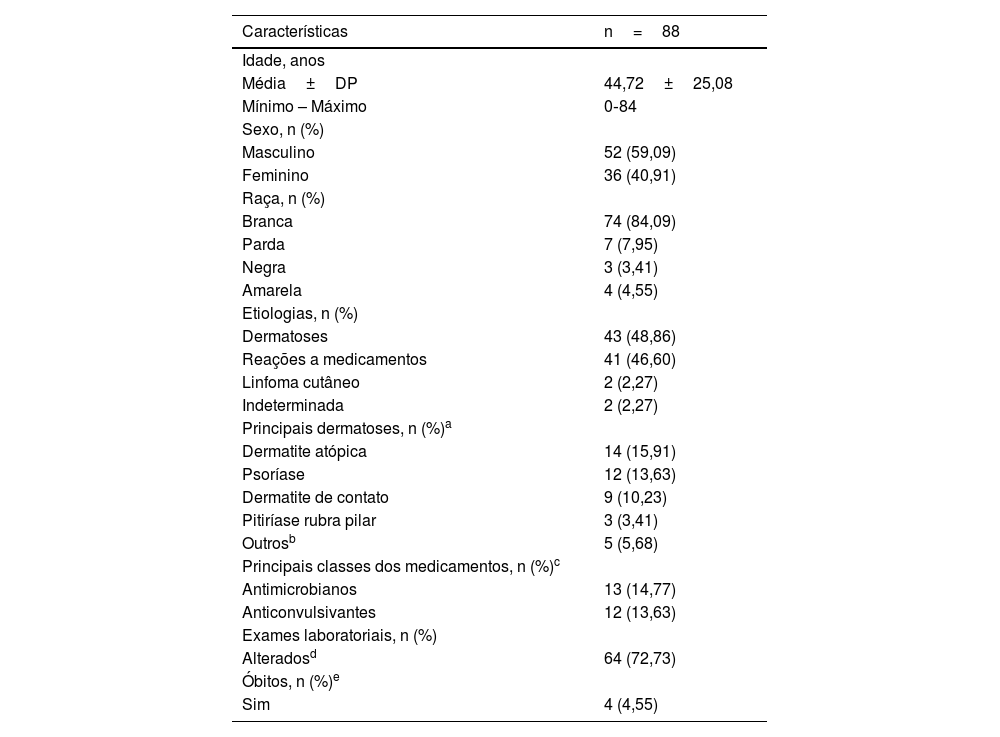
A tabela 1 apresenta os principais achados do estudo. Totalizaram 88 indivíduos, dos quais 52 do sexo masculino (59,09%) e 36 do feminino (40,91%), proporção de 1,4:1, p=0,06. A idade média dos indivíduos foi de 44,72 anos (variação: 0‐84 anos). A maioria dos indivíduos era da raça branca (n=74 ou 84,09% [95% IC 76,50%‐94,39%]) versus não brancos (n=14 ou 16,09% [95% IC 13,71%‐66,68%]) e p=0,03, dados de acordo com a literatura.2,3
Características demográficas e clínicas
| Características | n=88 |
|---|---|
| Idade, anos | |
| Média±DP | 44,72±25,08 |
| Mínimo – Máximo | 0‐84 |
| Sexo, n (%) | |
| Masculino | 52 (59,09) |
| Feminino | 36 (40,91) |
| Raça, n (%) | |
| Branca | 74 (84,09) |
| Parda | 7 (7,95) |
| Negra | 3 (3,41) |
| Amarela | 4 (4,55) |
| Etiologias, n (%) | |
| Dermatoses | 43 (48,86) |
| Reações a medicamentos | 41 (46,60) |
| Linfoma cutâneo | 2 (2,27) |
| Indeterminada | 2 (2,27) |
| Principais dermatoses, n (%)a | |
| Dermatite atópica | 14 (15,91) |
| Psoríase | 12 (13,63) |
| Dermatite de contato | 9 (10,23) |
| Pitiríase rubra pilar | 3 (3,41) |
| Outrosb | 5 (5,68) |
| Principais classes dos medicamentos, n (%)c | |
| Antimicrobianos | 13 (14,77) |
| Anticonvulsivantes | 12 (13,63) |
| Exames laboratoriais, n (%) | |
| Alteradosd | 64 (72,73) |
| Óbitos, n (%)e | |
| Sim | 4 (4,55) |
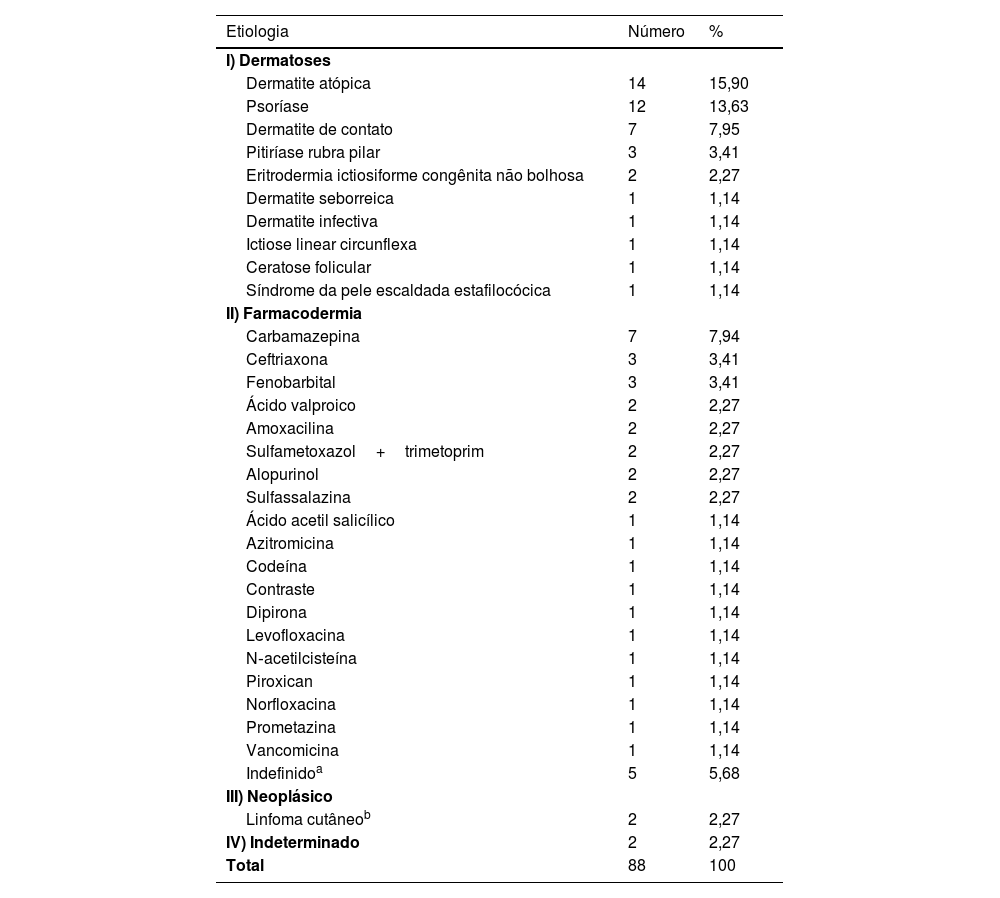
Quanto à etiologia (tabela 2), as dermatoses preexistentes (n=43 [48,86%]) seguido de reações aos fármacos (n=41 [46,60%]) foram as principais causas da EE, não havendo diferenças significantes entre elas (p=0,88), mas significante quando somadas (n=84 [96,55%]) e comparadas ao restante (n=4 [4,55%]) e p < 0,001. Estudos prévios apontam o grupo de dermatoses preexistentes como a principal causa, mas com proporções maiores de diferença em relação às reações a medicamentos.2–6A dermatite atópica (DA) foi mais prevalente que a psoríase (Pso) – n=14 (15,90%) vs. n=12 (13,63%), p=0,81 –, o que não está de acordo com a literatura, que mostra a ordem inversa.6 Uma hipótese seria a influência do acesso às terapêuticas imunobiológicas para pacientes com Pso pelo Sistema Único de Saúde (SUS) no Brasil, o que permite tratar precocemente casos graves evitando a evolução para a forma eritrodérmica.7 Por outro lado, há um pressuposto que a falta de medicamentos mais eficazes e acessíveis no SUS para os quadros graves da DA possa estar acarretando a EE nesses pacientes refratários ao tratamento.8
Eritrodermia segundo a etiologia (n=88)
| Etiologia | Número | % |
|---|---|---|
| I) Dermatoses | ||
| Dermatite atópica | 14 | 15,90 |
| Psoríase | 12 | 13,63 |
| Dermatite de contato | 7 | 7,95 |
| Pitiríase rubra pilar | 3 | 3,41 |
| Eritrodermia ictiosiforme congênita não bolhosa | 2 | 2,27 |
| Dermatite seborreica | 1 | 1,14 |
| Dermatite infectiva | 1 | 1,14 |
| Ictiose linear circunflexa | 1 | 1,14 |
| Ceratose folicular | 1 | 1,14 |
| Síndrome da pele escaldada estafilocócica | 1 | 1,14 |
| II) Farmacodermia | ||
| Carbamazepina | 7 | 7,94 |
| Ceftriaxona | 3 | 3,41 |
| Fenobarbital | 3 | 3,41 |
| Ácido valproico | 2 | 2,27 |
| Amoxacilina | 2 | 2,27 |
| Sulfametoxazol+trimetoprim | 2 | 2,27 |
| Alopurinol | 2 | 2,27 |
| Sulfassalazina | 2 | 2,27 |
| Ácido acetil salicílico | 1 | 1,14 |
| Azitromicina | 1 | 1,14 |
| Codeína | 1 | 1,14 |
| Contraste | 1 | 1,14 |
| Dipirona | 1 | 1,14 |
| Levofloxacina | 1 | 1,14 |
| N‐acetilcisteína | 1 | 1,14 |
| Piroxican | 1 | 1,14 |
| Norfloxacina | 1 | 1,14 |
| Prometazina | 1 | 1,14 |
| Vancomicina | 1 | 1,14 |
| Indefinidoa | 5 | 5,68 |
| III) Neoplásico | ||
| Linfoma cutâneob | 2 | 2,27 |
| IV) Indeterminado | 2 | 2,27 |
| Total | 88 | 100 |
Em concordância com a literatura,1 as classes de antibióticos e de anticonvulsivantes foram as principais causas (tabelas 1 e 2). A carbamazepina, embora não estatisticamente significante quando comparada a todos os medicamentos, foi o usado com mais frequência (n=7 [7,94%] vs. n=34 [38,64%], p=0,24).
Anticonvulsivantes são as principais causas de “Drug reaction with eosinophilia and systemic symptoms” (DRESS) ou reação a drogas com eosinofilia e sintomas sistêmicos, que é induzida por medicamentos e se apresenta como erupção extensa tipo exantema associada a linfadenopatia, hepatite, anormalidades hematológicas com eosinofilia e linfócitos atípicos, e pode envolver outros órgãos como pulmão, coração e rins.9 O quadro pode ter desfecho ruim, inclusive a morte do paciente, como aconteceu em dois casos do presente estudo.
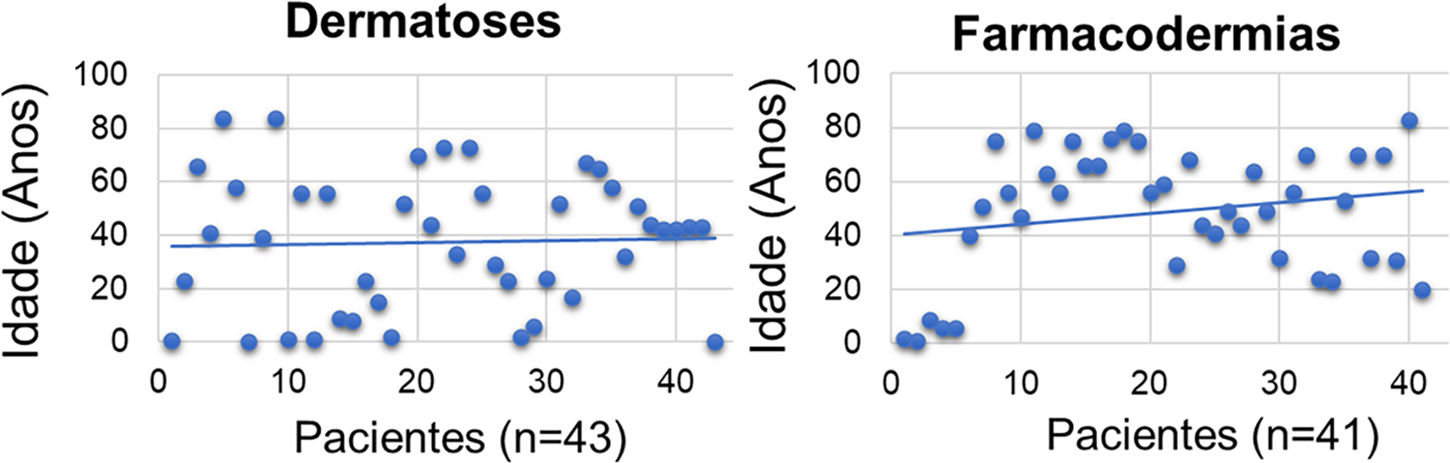
A idade média do grupo das dermatoses foi mais baixa do que do grupo das farmacodermias (n=43; média=38,3 anos; 95% IC 30,50‐46,02 versus n=41; média=48,7 anos; 95% IC 41,20‐56,11), p < 0,001 (fig. 1). Os autores levantam a hipótese que seja pelo surgimento precoce das doenças como DA e dermatite seborreica de infância ou a apresentação ao nascimento, como eritrodermia ictiosiforme não bolhosa. Já para a farmacodermia, ao contrário, com o avançar da idade, há maior necessidade e frequência do uso dos fármacos, e chances de interações e reações medicamentosas.
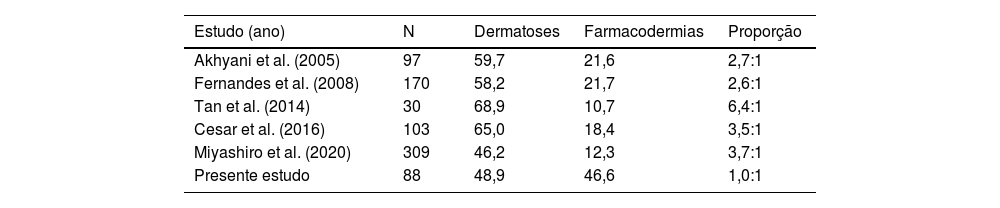
Estudos prévios mostraram variáveis razões entre a frequência das dermatoses subjacentes e farmacodermia, 2,6:1 a 6,4:1, como causas de EE. Na comparação de estudos prévios, os valores mais altos foram observados em um estudo da Singapura (tabela 3). Nossos achados parecem indicar tendência de que as reações a fármaco se tornem cada vez mais frequentes, e que venham a tornar uma das principais causas da EE. Em contrapartida, as terapêuticas efetivas e acessíveis para as dermatoses preexistentes podem ser potenciais benefícios para a redução das internações por EE.
Relação entre os casos de dermatoses e farmacodermias
| Estudo (ano) | N | Dermatoses | Farmacodermias | Proporção |
|---|---|---|---|---|
| Akhyani et al. (2005) | 97 | 59,7 | 21,6 | 2,7:1 |
| Fernandes et al. (2008) | 170 | 58,2 | 21,7 | 2,6:1 |
| Tan et al. (2014) | 30 | 68,9 | 10,7 | 6,4:1 |
| Cesar et al. (2016) | 103 | 65,0 | 18,4 | 3,5:1 |
| Miyashiro et al. (2020) | 309 | 46,2 | 12,3 | 3,7:1 |
| Presente estudo | 88 | 48,9 | 46,6 | 1,0:1 |
N denota o número de pacientes; proporção denota a relação entre dermatoses e farmacodermias.
Idosos apresentam maior frequência de enfermidades e de uso e interações entre medicamentos. Adicionalmente, na senescência pode haver alteração da farmacocinética, afetando o metabolismo e a depuração do fármaco, que aumentam as chances do desenvolvimento das farmacodermias.10
Na literatura, os casos indeterminados variam entre 3,9%‐16,8%.2–6 Nosso estudo mostrou prevalência baixa (2,27%), e um dos motivos é a exclusão de oito casos indeterminados após revisão de prontuários. Desses, sete pacientes haviam iniciados a EE antes da data de início do estudo, mas que continuaram seguimento. Outra exclusão de caso indeterminado foi por apresentar menos de 90% do corpo acometido.
Neoplasias (n=2; 2,27%) e síndrome paraneoplásicas (n=0; 0%), foram baixas em nossa amostra, mas está de acordo com a literatura, que descreve de zero a 17,8%.6 A micose fungoide (MF) e a síndrome de Sézary (SS) foram as causas neoplásicas.
Dados sobre a prevalência de mortalidade na EE ainda são muito escassos,6 mas nossa casuística foi de 4,55% e estavam relacionados a dois casos de linfoma (MF e outra com SS) e dois pacientes com DRESS.
As limitações do presente estudo incluem viés de seleção e tamanho amostral.
O controle das dermatoses subjacentes com terapêuticas mais efetivas e acessíveis pode substancialmente levar à redução da EE causada por essa etiologia. Em contrapartida, o envelhecimento populacional associado ao aumento da frequência do uso e o acesso aos novos medicamentos podem manter ou aumentar as reações medicamentosas como as principais causas de EE.
Suporte financeiroNenhum.
Contribuição dos autoresRogério Nabor Kondo: Concepção e o desenho do estudo; levantamento dos dados, ou análise e interpretação dos dados; análise estatística; redação do artigo ou revisão crítica do conteúdo intelectual importante; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; revisão crítica da literatura; aprovação final da versão final do manuscrito.
Betina Samesima e Singh: Levantamento dos dados, ou análise e interpretação dos dados; redação do artigo ou revisão crítica do conteúdo intelectual importante; obtenção, análise e interpretação dos dadosrevisão crítica da literatura; aprovação final da versão final do manuscrito.
Milene Cripa Pizatto de Araújo: Levantamento dos dados, ou análise e interpretação dos dados; redação do artigo ou revisão crítica do conteúdo intelectual importante; obtenção, análise e interpretação dos dados; revisão crítica da literatura; aprovação final da versão final do manuscrito.
Victória Prudêncio Ferreira: Levantamento dos dados, ou análise e interpretação dos dados; redação do artigo ou revisão crítica do conteúdo intelectual importante; obtenção, análise e interpretação dos dados; revisão crítica da literatura; aprovação final da versão final do manuscrito.
Jessica Almeida Marani: Levantamento dos dados, ou análise e interpretação dos dados; redação do artigo ou revisão crítica do conteúdo intelectual importante; obtenção, análise e interpretação dos dados; revisão crítica da literatura; aprovação final da versão final do manuscrito.
Airton dos Santos Gon: Concepção e o desenho do estudo; análise estatística; redação do artigo ou revisão crítica do conteúdo intelectual importante; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; aprovação final da versão final do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Kondo RN, Samesima‐Singh B, Araújo MCP, Ferreira VP, Marani JA, Gon AS. Erythroderma: clinical and etiological study of 88 cases seen in a tertiary hospital over 25 years. An Bras Dermatol. 2024;99:586–9.
Trabalho realizado na Universidade Estadual de Londrina, Londrina, Paraná, PR, Brasil.