A pele é regularmente exposta a diversas agressões ambientais – dentre elas, a radiação solar, cujos efeitos biológicos podem induzir queimaduras solares, discromias, envelhecimento e câncer de pele. Entre as medidas de fotoproteção, os filtros solares são parte relevante da estratégia para prevenir os danos da radiação solar. Para uma ação eficaz, o paciente precisa aderir ao uso do produto e este, por sua vez, precisa seguir parâmetros técnicos para promover proteção adequada. O presente artigo de revisão reúne os conceitos mais atuais e relevantes sobre os fotoprotetores de uso dermatológico, incluindo os desafios para sua formulação, os riscos de determinados ativos fotoprotetores para segurança individual e ambiental e a importância do rigor na determinação da eficácia do produto, à luz dos aspectos regulatórios, destacando diferenças relevantes entre Brasil e outros países. Desse modo, ao observar um filtro solar, não somente os aspectos visuais e a percepção sensorial serão imediatamente avaliados, mas também a qualidade e a adequação do veículo, a composição química da formulação, os riscos ambientais, a fotoestabilidade do sistema filtrante e a mensuração de seu espectro de proteção. Conhecer tecnicamente os filtros solares pode auxiliar os dermatologistas nessa parcela do importante papel de educar os pacientes sobre as melhores estratégias fotoprotetoras em cada situação.
A pele é a principal interface entre o corpo e o meio ambiente. Ela fica exposta a oxidantes, incluindo radiação solar, e poluentes ambientais, como gases de motores de combustão interna, fumaça de cigarro, hidrocarbonetos halogenados, metais pesados e ozônio, tornando‐se o primeiro sistema de defesa contra o ambiente externo.1
O espectro solar contém radiação ultravioleta compreendida entre os comprimentos de ondas de 100 a 400 nm.2 A radiação ultravioleta solar (UV) que chega à Terra é uma combinação dos comprimentos de onda UVB (280 a 315 nm) e UVA (315 a 400 nm).2 A radiação UVC (100 a 280 nm) não tem importância clínica, pois é bloqueada pela camada de ozônio e não consegue alcançar a superfície terrestre.2,3 Na pele, os efeitos agudos da radiação UV incluem eritema, queimaduras solares e fotoimunossupressão, enquanto os efeitos crônicos constituem fotoenvelhecimento e câncer de pele.2,4 O uso de protetor solar, juntamente com a busca por sombra e o uso de roupas protetoras, chapéus e óculos de sol, pode ser muito eficaz na prevenção de fotodanos e fotodermatoses causados pela radiação UV.3,4
Nem sempre as recomendações para mitigar os efeitos adversos da radiação solar, em geral baseadas em cartilhas e estudos realizados principalmente nos Estados Unidos e Europa, são adequadas à realidade brasileira,2,3,5 pois o Brasil apresenta um dos mais altos índices de radiação UV do mundo, principalmente em condições de céu claro.2,5 Devido às caracaterísticas climáticas brasileiras, uma pessoa sem proteção pode chegar a receber uma dose diária de UV mais de 50 vezes superior a 108 J/m2, que é o recomendado pela Organização Mundial de Saúde (OMS).2,5 O acesso e o conhecimento sobre a distribuição do índice UV no Brasil são subsídios importantes para a mitigação do problema do câncer de pele, uma vez que altas doses de radiação UV acumuladas estão associadas com o desenvolvimento de carcinomas cutâneos.5
Entre as estratégias para reduzir os efeitos adversos do sol, é recomendado o uso de filtro solar de amplo espectro, ou seja, que proteja das radiações UVB e UVA.2–4,6 Conceitualmente, no Brasil, filtro solar tópico (ou protetor solar) é uma preparação cosmética aplicada sobre a pele, composta por substâncias que absorvem, dispersam ou refletem a radiação UVB e UVA.2,7 A finalidade principal do filtro solar é proteger a pele da radiação ultravioleta para minimizar com efetividade os danos causados pela exposição ao sol. Conjuntamente, o produto deve ser seguro, ter boa tolerabilidade cutânea e oferecer propriedades sensoriais agradáveis.3,7 Além dos filtros solares, outros cosméticos dermatológicos podem oferecer proteção contra a radiação UV como benefício adicional. Como não é esta a finalidade principal do produto, são denominados de produtos multifuncionais; sua regulamentação técnica é menos exigente, principalmente em termos de proteção contra a radiação UVA.7
A prescrição de filtros solares, assim como a correta orientação aos pacientes sobre medidas fotoprotetoras, faz parte da rotina dos dermatologistas e pode ser um diferencial para garantir resultados mais eficientes ao tratamento oferecido2 e prevenir os efeitos agudos e crônicos previamente relacionados.
Considerando as questões atuais que impactam na seleção adequada de um filtro solar, o objetivo deste artigo é fornecer uma visão geral sobre a relevância da fotoproteção tópica, bem como os desafios na formulação de filtros solares e a importância do rigor na determinação da eficácia do produto à luz dos aspectos regulatórios.
Efeitos biológicos da radiação solar na peleExistem crescentes evidências observacionais e experimentais de que a exposição regular à radiação solar traz benefícios para a saúde geral, tanto psicológicos quanto físicos.5,8 Por outro lado, a radiação UV é responsável por uma série de reações fotoquímicas e fotobiológicas importantes capazes de causar danos à pele de proporções variadas, dependendo da duração da exposição, diferenças sazonais na intensidade de incidência dos raios solares, localização geográfica e características do indivíduo, como idade, cor e tipo da pele (fototipo), fatores comportamentais e imunológicos.2 Efeitos a longo prazo da exposição à radiação UV incluem envelhecimento cutâneo precoce, inibição do sistema imunológico e aumento do risco de carcinoma basocelular, carcinoma espinocelular e melanoma.2,9,10
A curto prazo, a exposição ao UVB é responsável por queimaduras solares (inflamação) e danos diretos ao DNA que levam à formação de dímeros de pirimidina ciclobutano (CPDs) e fotoprodutos 6‐4 pirimidina‐pirimidona (6‐4PP).9,11 Enquanto a radiação UVB apresenta níveis mais elevados das 10 às 15 horas, a radiação UVA é mais constante durante o dia, com níveis elevados das 8 às 17 horas.5 Como não induz eritema imediato, não há a percepção de superdosagem de UVA. Os efeitos iniciais da exposição cutânea à radiação UVA mostram‐se no escurecimento pigmentar imediato na pele e, mais tarde, no bronzeamento. Mesmo a radiação UVA sendo menos energética que a UVB, pode causar mutações e câncer por meio de mecanismo indireto envolvendo a formação de radicais livres.11 A UVA penetra mais profundamente na pele que a UVB e produz espécies reativas de oxigênio (EROs), que danificam o DNA, os vasos e as fibras elásticas no tecido conjuntivo, contribuindo para o fotoenvelhecimento.2,9,11 Além disso, a radiação UVA é a principal causa concomitante de fotossensibilização da pele e fototoxicidade.3 Com base nas interações fotobiológicas com o DNA, a radiação UVA é frequentemente dividida em UVA2 ou UVA curto (315 a 340 nm) e UVA1 ou UVA longo (340 a 400 nm).2,12 A radiação UVA1 induz danos epidérmicos e dérmicos, alterações na expressão de genes e proteínas de vias biológicas essenciais, geração de EROs, além de indução de hiperpigmentação duradoura, mesmo em indivíduos com pele altamente pigmentada.12,13
A pigmentação melânica da pele é determinada por múltiplos fatores, incluindo o número e a atividade metabólica dos melanócitos na camada basal da epiderme, a atividade melanogênica dos melanossomas dentro desses melanócitos e variações em número, tamanho e distribuição dos melanossomas. Os melanócitos são células‐sensores da radiação e capturam a radiação para produzir melanina, que pode ser de dois tipos: eumelanina (coloração variante do marrom escuro ao preto) e feomelanina (coloração variante do amarelo ao vermelho). Em geral, a eumelanina fornece proteção contra a radiação solar e contra o dano induzido ao DNA por estresse oxidativo, limitando a extensão da penetração de UV na epiderme e eliminando as EROs, de modo que indivíduos de pele escura têm menor frequência de cânceres da pele do que indivíduos de pele clara. Por outro lado, a feomelanina é pró‐oxidativa e, sob indução da radiação UV, produz radicais livres e derivados hiperenergéticos que podem danificar as células.14 Portanto, a fotoproteção proporcionada pela melanina não é total, e mesmo pessoas de pele escura também podem apresentar danos ao DNA induzidos pela radiação solar, ainda que passíveis de reversão pelos mecanismos de reparo ao DNA celular, o que reduz o risco de transformação maligna. Por outro lado, em indivíduos de pele clara, nos quais a feomelanina é predominante, a melanina não é suficiente para fornecer proteção eficaz contra a radiação solar, e a extensão do dano ao DNA pode exceder a capacidade de seus mecanismos de reparo, com maior risco de transformação maligna.9,14
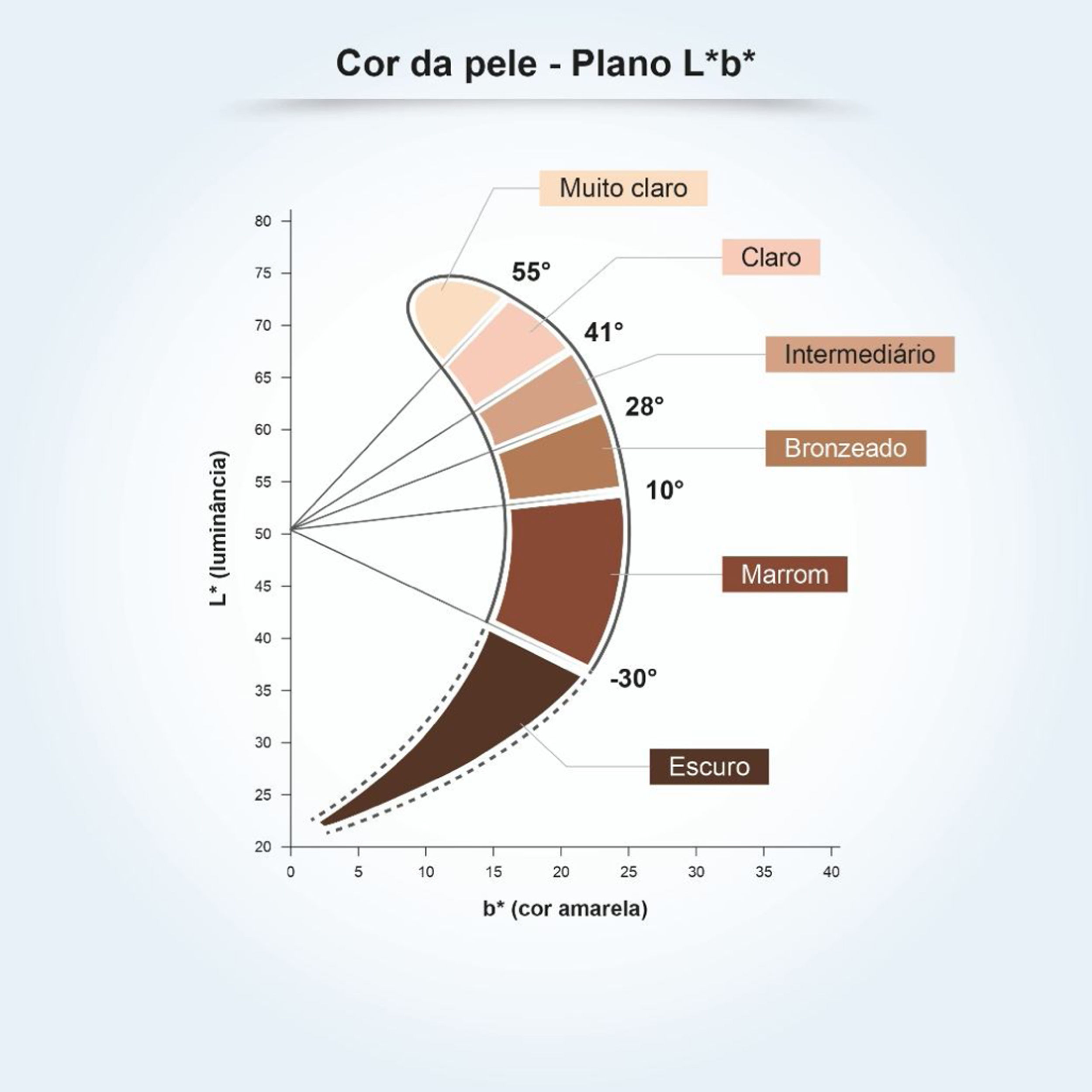
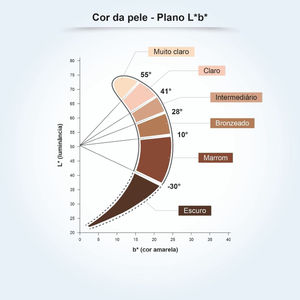
Para compreender a relação entre a pigmentação constitutiva da pele e a sensibilidade à radiação UV, foi conduzido um estudo em 39 amostras de pele humana ex vivo, agrupadas conforme o ângulo tipológico individual (ITA).14 O ITA é obtido pela fórmula ITA°= [Arc Tangent ((L* ‐ 50) / b*)] × 180 / π, em que L* e b*, variáveis comumente utilizadas para medir a pigmentação da pele, são medidas por colorimetria segundo o sistema CIELab (1976), no qual uma cor é identificada por três parâmetros: L* (luminosidade, eixo vertical que varia de 0 (preto) a 100 (branco); e os eixos horizontais a* (gama de cores do verde ao vermelho) e b* (gama de cores do azul ao amarelo).14 O ITA é inversamente proporcional à pigmentação cutânea e propiciou a classificação da pele por sua coloração em seis grupos, de muito clara a escura (fig. 1).14 As amostras, que variaram de pele clara a escura, foram expostas a doses crescentes de UV, mostrando formação de sunburn cells (ceratinócitos apoptóticos induzidos por radiação UV) dose‐dependente, induzida em doses mais baixas para peles mais claras.14 A análise dos CPDs formados mostram que os danos ao DNA foram detectados em todas as camadas epidérmicas e na derme superior para as peles claras, intermediárias e morenas, e somente nas camadas suprabasais das peles marrons e escuras, criando relação biológica com a maior suscetibilidade de tipos de pele mais claros ao fotoenvelhecimento, pigmentação e desenvolvimento de câncer de pele, incluindo melanoma.14
Recentemente, demonstrou‐se que a luz visível e a radiação infravermelha também induzem radicais livres gerados na pele após a exposição à luz solar.4,15 A radiação infravermelha (IV) pode transmitir energia na forma de calor, elevando a temperatura da pele, bem como interagir com os demais comprimentos de onda solares. Ela promove a liberação de mediadores inflamatórios na derme, que induzem a melanogênese, de maneira independente. As radiações IV, UV e a luz visível (LV) interagem, e apresentam papel importante no desenvolvimento dos efeitos nocivos da luz solar.2,15–17
LV e IV próximo (infravermelho tipo A, da faixa entre 750 a 1400 nm) podem induzir à pigmentação, mesmo na ausência da radiação UV.2 Pesquisas sugerem que a LV emitida pela luz solar tem efeito fotobiológico significativo na pele, podendo induzir pigmentação nos fototipos escuros.9,16 Importante salientar que esses efeitos fotobiológicos da LV só se estabelecem com doses elevadas de LV, muito superiores às oriundas de dispositivos eletrônicos portáteis (gadgets) ou ambientes internos. Estudos recentes demonstraram que a LV pode induzir pigmentação da pele mais intensa e mais duradoura que a radiação UVA1, embora o efeito tenha sido potencializado quando LV e radiação UVA1 foram combinadas. Além disso, a combinação de LV e radiação UVA1 também foi capaz de induzir eritema em indivíduos de pele clara, efeito anteriormente atribuído principalmente ao UVB e ao UVA2. Com base nesses achados, LV e UVA1 podem potencialmente ser responsáveis por agravar efeitos nocivos da exposição ao sol, tais como fototoxicidade em pacientes de pele clara e hiperpigmentação pós‐inflamatória e melasma, especialmente em indivíduos de pele escura.9,17
Outro estudo demostrou que os comprimentos de onda mais curtos da luz visível atuam diretamente nos melanócitos para estimular a melanogênese e que a opsina‐3 funciona como sensor da luz azul nos melanócitos, sinalizando possível via para prevenção da hiperpigmentação pela luz visível.16,17 As principais características da pigmentação induzida pela LV na pele humana é que ela é restrita a indivíduos melanocompetentes (fototipo > III) e duradoura em comparação com a hiperpigmentação induzida por UVA ou UVB.17
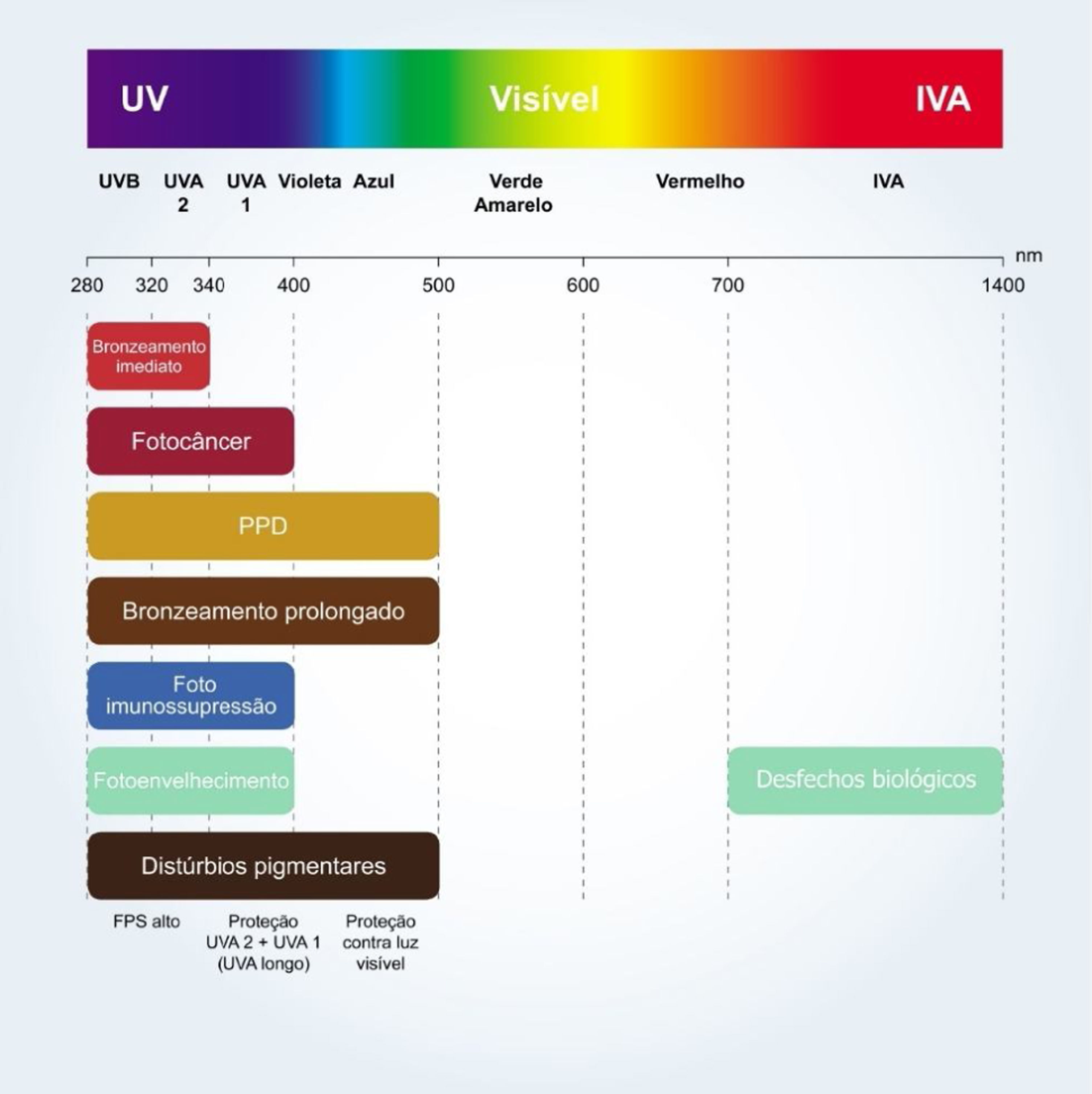
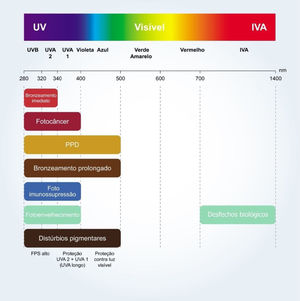
A relação crítica entre os diferentes comprimentos de onda da radiação solar e fotocarcinogênese,11 fotoimunossupressão,2,18 fotoenvelhecimento4,9 e exacerbação de fotodermatoses4,18 pode ser evidenciada na figura 2.
Hábitos de fotoproteção e prática dermatológicaNo Brasil, segundo dados obtidos com a 21ª Campanha Nacional de Prevenção ao Câncer da Pele da Sociedade Brasileira de Dermatologia (SBD) em 2019, estima‐se que 63,05% das pessoas se expõem ao sol sem qualquer tipo de proteção.19
Uma pesquisa internacional realizada pelo Instituto Ipsos incluindo 19.569 participantes, do Brasil e mais 22 países, com idades entre 15 e 65 anos, sobre comportamentos preventivos em relação à exposição ao sol e fotoproteção (fig. 3) posiciona os brasileiros em relativo alinhamento com a opinião mundial, com percepção sobre a exposição solar (98%) superior à média global (92%) ao considerarem que a exposição ao sol pode causar problemas de saúde.20
Principais parâmetros da pesquisa internacional sobre comportamentos preventivos em relação à exposição ao sol e fotoproteção, comparando os resultados do Brasil (coluna da esquerda) com a média global entre os 23 países (coluna da direita). (Fonte: Seite S et al., 201720).
Embora muitos conheçam os riscos da exposição sem fotoproteção, no Brasil o bronzeamento é culturalmente estabelecido, favorecendo a superexposição desprotegida ao sol, especialmente na infância e adolescência.21 Diante desse cenário, um aplicativo gratuito para celular (Sunface) foi desenvolvido e está sendo utilizado em um estudo clínico randomizado em cluster, com alunos do Ensino Médio, no Sudeste do Brasil, simulando os efeitos da exposição UV desprotegida em seus rostos futuros e avaliando o impacto na adesão ao hábito da proteção UV, como ação educativa à fotoproteção, em um programa escolar de prevenção de câncer de pele.21
Um estudo com 156 dermatologistas americanos foi realizado via instrumento de pesquisa em sistema de resposta interativa ao vivo para determinar a percepção dos médicos sobre segurança e eficácia dos filtros solares, recomendações de uso aos pacientes e seu hábito pessoal. Os dermatologistas usaram vários critérios para recomendar protetor solar, incluindo nível de FPS (99%), proteção de amplo espectro (96%), percepção cosmética (71%) e fotoestabilidade (42%). Apenas 53% dos dermatologistas entrevistados usavam filtro solar diariamente e 76% geralmente usavam filtro solar metade do tempo, tendo 98,7% do total a prática de recomendar o uso de filtro solar para amigos e familiares com objetivo de auxiliar a proteger a pele. Quando perguntados sobre o percentual de pacientes para os quais recomendavam filtro solar, 78,8% responderam que a recomendação era feita para mais de 80% dos seus pacientes e 99% dos pesquisados acreditam que seus pacientes em geral não aplicam quantidade suficiente de filtro solar.22
Essa percepção coincide com vários estudos publicados que demonstram que os usuários aplicam quantidade de filtro solar muito menor do que a recomendada2 para garantir uma cobertura uniforme da pele (2 mg/cm2), em geral entre 0,4 e 1,5 mg/cm2.23,24
Um estudo randomizado avaliou, em 101 mulheres brasileiras, a quantidade real de filtro solar (FPS 30 a 45) aplicada na face por área (cm2). Os filtros solares eram de seis diferentes veículos (loção, mousse, fluido, bastão, base cremosa compacta e pó compacto). Numa segunda fase, esse estudo determinou o FPS (conforme ISSO 24444:2010; 2 mg/cm2) e o fator de proteção UVA (FPUVA) in vitro (conforme ISSO 24443:2012; 1,3 mg/cm2) para os seis filtros solares, bem como o FPS e FPUVA (n = 60) com base nas quantidades reais aplicadas pelos indivíduos na fase anterior, comparando os resultados. A conclusão do estudo foi que, na primeira fase, os filtros solares foram autoaplicados incorretamente, em quantidades inferiores (0,15 mg/cm2 para o pó compacto a 1,31 mg/cm2 para a loção) ao recomendado pelas metodologias, dependendo do tipo de filtro solar utilizado, aumentando o risco de alterações no DNA e apresentando déficit de proteção UVA e UVB para a pele.24
Benefícios clínicos da fotoproteção diáriaEstudo conduzido na China com 83 mulheres, de idades entre 35 e 55 anos, avaliou durante seis meses os efeitos das alterações na exposição entre inverno e verão, por meio de fotografias padronizadas, confirmando alterações da pigmentação facial. Essas alterações pareceram diminuídas ou inibidas no grupo que foi orientado a realizar aplicação diária de um filtro solar (FPS 50+/FPUVA 18).25
Outro estudo avaliou 14 sinais clínicos em regiões da face de duas coortes de mulheres francesas (n = 40 e 42), de idades comparáveis, entre 35 e 55 anos, entre o inverno e o verão. Um grupo ficou desprotegido, enquanto o outro aplicou um filtro solar (FPS 50+, FPUVA 21, comprimento de onda crítico = 355 nm), diariamente, durante seis meses, conforme orientações de aplicação recebidas. A avaliação cega dos sinais clínicos agrupados em quatro conjuntos: rugas e textura da pele, ptose e flacidez, distúrbios de pigmentação e distúrbios vasculares foi realizada por um painel de especialistas, a partir das fotografias padronizadas, e uma análise global da pigmentação da face foi determinada por colorimetria e espectrorradiometria sob luz visível padronizada (Sistema CIELab, 1976), além da determinação do índice de heterogeneidade da pigmentação na lateral da face a partir da dispersão dos valores dos parâmetros L*, a*, b*. O grupo desprotegido apresentou alterações significativas no verão em relação ao inverno, principalmente em relação a rugas e eritema. Essas alterações induzidas pela mudança de estação parecem eficientemente reduzidas no grupo fotoprotegido, que apresentou cor da face mais homogênea, menos vermelha e menos opaca.26 A comparação com um trabalho anterior realizado em mulheres chinesas, através de um protocolo semelhante, mostra que o uso diário de filtro solar trouxe, nas mulheres caucasianas, um efeito mais importante nas características estruturais e vasculares do que nos distúrbios da pigmentação, inversamente aos resultados observados anteriormente em mulheres chinesas. No entanto, ambos confirmaram que a aplicação diária de um filtro solar de amplo espectro diminuiu sinais faciais do fotoenvelhecimento, embora com diferentes impactos de acordo com especificidades étnicas ou individuais.25,26
Avanços na formulação de filtros solaresOs protetores solares tópicos, definidos na introdução deste artigo, contêm filtros ultravioleta (substâncias ou ingredientes capazes de absorver, refletir ou dispersar determinada energia proveniente da radiação solar) que são combinados em uma base para veiculação, homogeinização e estabilização destes ativos.2,7,27 Os filtros UV precisam ser potentes, oferecer amplo espectro de atuação frente a UVA e UVB e permanecer com aspecto e funcionalidade inalterados perante exposição à radiação (fotoestabilidade). O veículo deve proporcionar uma aplicação consistente e homogênea, manter‐se sobre a pele sem escorrer e deixar uma sensação cutânea agradável. Por fim, o filtro solar deve conter uma fórmula segura para o indivíduo e que respeite o meio ambiente.2,28
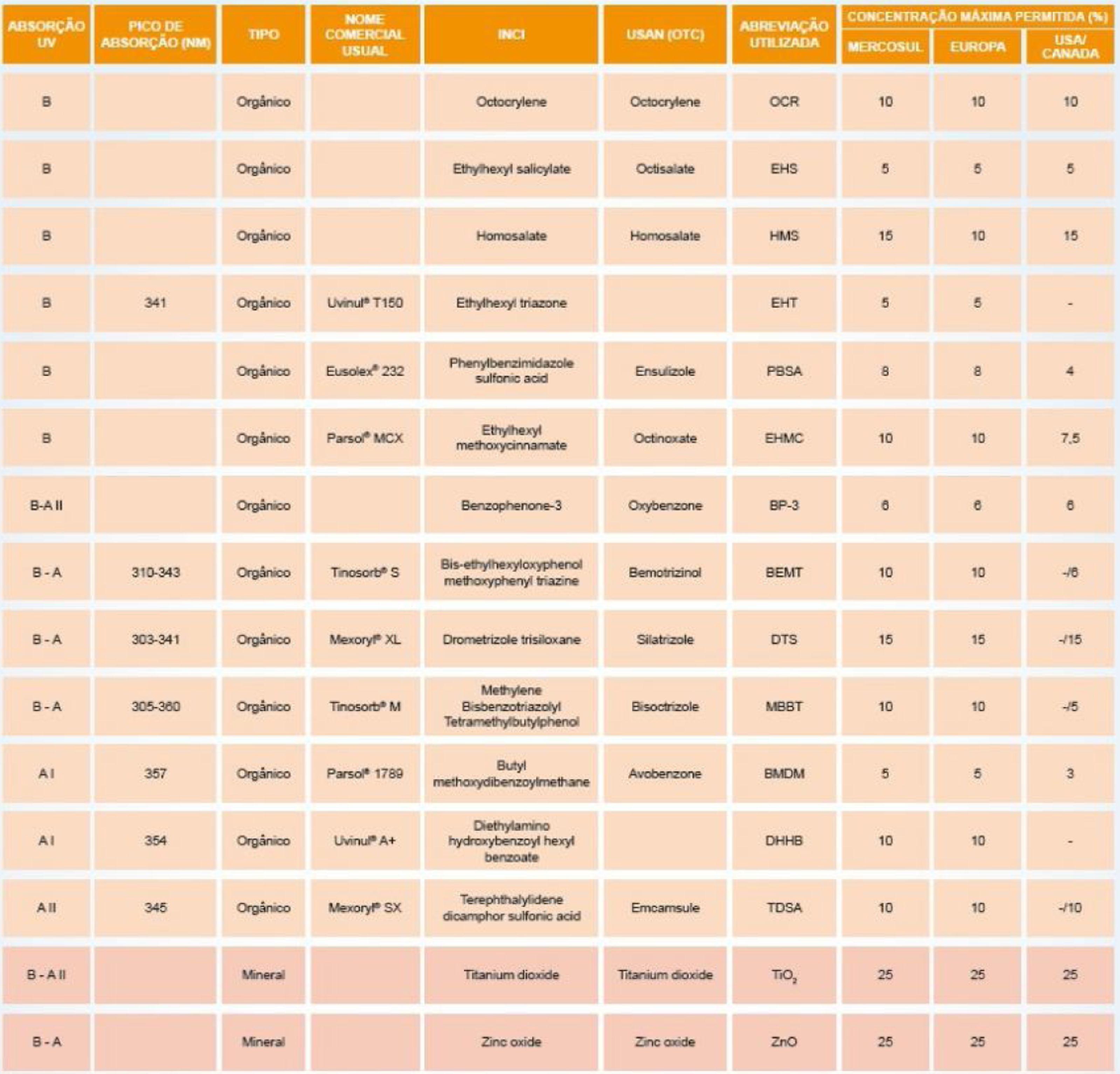
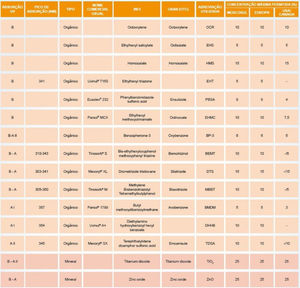
Mecanismos e amplitudes da fotoproteçãoOs filtros UV podem ser divididos em inorgânicos (físicos ou minerais) ou orgânicos (químicos). A figura 4 apresenta uma lista de filtros UV com essa classificação, aprovados para o uso no Brasil (Mercosul),27 nos EUA e Canadá, e na Europa, em suas diversas denominações, tais como o nome comercial usual, a Nomenclatura Americana e Nomenclatura Internacional de Ingredientes Cosméticos (INCI, do inglês Internacional Nomenclature of Cosmetic Ingredients), cujo objetivo é facilitar tecnicamente a identificação de qualquer ingrediente não só no Brasil, mas em qualquer país no mundo.27
Os filtros inorgânicos são partículas de origem mineral capazes de refletir ou dispersar a radiação UV e/ou a luz visível incidentes, atuando como uma barreira física. Seus principais representantes são o óxido de zinco (ZnO), o dióxido de titânio (TiO2), e são ainda utilizados os pigmentos de óxidos de ferro. Esses filtros apresentam elevada fotoestabilidade, com mínimo potencial de sensibilização e são considerados de amplo espectro, pois cobrem todo o espectro ultravioleta.2,3,28 Por não reagirem com filtros orgânicos, os filtros inorgânicos são habitualmente utilizados em associação com os primeiros. Originalmente, as formulações com filtros físicos eram mais espessas, esteticamente pouco agradáveis, desenvolviam coloração opaca esbranquiçada sobre a pele, transferência para vestimentas, com consequente comprometimento da eficácia fotoprotetora pela tendência de aplicação de uma camada muito fina. Desde o desenvolvimento de formas micronizadas de dióxido de titânio e óxido de zinco, bem como de formas encapsuladas ou revestidas por sílica ou dimeticone,28 os filtros inorgânicos obtiveram maior aceitabilidade, pois possibilitaram a formulação de filtros solares que se tornaram transparentes após a aplicação, apesar de terem surgido preocupações sobre riscos de absorção pela pele, não demonstrada pelas pesquisas até o momento, salvo se a pele estiver lesionada.23,28,29
Os filtros orgânicos são moléculas capazes de absorver radiação UV e transformá‐la em radiações energéticas com um comprimento de onda maior que o da radiação incidente, inócuas ao ser humano, seja na faixa da luz visível, seja na faixa da radiação infravermelha (como calor).3,28,30 A molécula deve ser capaz de repetir esse processo inúmeras vezes, sem se degradar (estabilidade fotoquímica). Dependendo da especificidade da faixa de comprimentos de onda que são capazes de absorver, os filtros orgânicos podem ser divididos em filtros UVA, filtros UVB e, mais recentemente, filtros de amplo espectro (UVA e UVB).2,28
Geralmente, os filtros UVA têm sua estabilidade comprometida quando incorporados à formulação3,28 e, dependendo de suas características físico‐químicas, nem sempre são capazes de filtrar em toda faixa de comprimento UVA, de modo a proteger a pele dos danos causados pelas radiações UVA2 e, principalmente, UVA1.13 Atualmente, diversos filtros solares utilizam combinação de filtros UV com vistas à obtenção da proteção de amplo espectro UVB, UVA2 e UVA1.3 A eficácia dos filtros orgânicos está diretamente relacionada à fotoestabilidade do sistema filtrante, à solubilidade no veículo e à resistência à água.28
Para escalonar a potência da proteção solar, a concentração dos ingredientes ativos deve ser ajustada em cada formulação e a combinação de filtros solares orgânicos e inorgânicos possibilita proteção equilibrada pela sinergia entre os ativos.31 Apesar de os filtros inorgânicos serem de amplo espectro e fotoestáveis, a combinação com pelo menos um filtro orgânico na formulação tende a tornar a textura mais agradável e fácil de usar,32 conferindo melhor proteção UVA.3
FotoestabilidadeA fotoestabilidade é um fator crítico durante a avaliação da eficácia do filtro solar para proteger a função barreira da pele.33 Muitas moléculas perdem sua capacidade de filtragem UV em razão de reações fotoquímicas que ocorrem durante a exposição solar; além de deixarem a pele desprotegida contra os danos causados pela radiação UV, geram subprodutos e compostos intermediários dessas reações que são espécies reativas de oxigênio (EROs), ou outras moléculas citotóxicas que podem sensibilizar e danificar ainda mais a pele. A fotoinstabilidade é comum mesmo em filtros solares disponíveis comercialmente e, por isso, destaca‐se a necessidade de medições de fotoestabilidade padronizadas e robustas.32–34
Por muitos anos, o butyl methoxydibenzoylmethane (BMDM) foi o único filtro orgânico a apresentar proteção contra a radiação UVA1 permitido na Europa e nos EUA. No entanto, esse ativo sofre significativa degradação quando exposto à luz, frequentemente combinado a filtros UVB (octocrylene, OCR; benzophenone‐3, BP‐3) e filtros inorgânicos para se tornar fotoestável e ampliar o espectro de cobertura.3,28,34
Em razão da alta relevância da fotoestabilidade para que o filtro solar seja eficaz, diversas estratégias28 vêm sendo utilizadas: combinação de filtros UV que se estabilizam mutuamente contra a fotodegradação;31 micro e nanoencapsulamento de filtros UV;2,32 adição de antioxidantes, como vitamina E3,17 ou cafeína;35 e desenvolvimento de moléculas estruturalmente fotoestáveis, como o fenômeno de isomerização cis/trans que ocorre no terephthalylidene dicamphor sulfonic acid (TDSA).18
Abrangendo critérios de fotoestabilidade e eficácia de proteção em comprimentos de onda superiores a 340 nm, onde a permeação cutânea da radiação UV é maximizada, poucos insumos estão disponíveis, destacando‐se o TDSA que apresenta uma estrutura molecular bem equilibrada, fotoestável, com pico de absorção em 345 nm, no limite entre comprimentos de onda UVA2 e UVA1.18 Por ser hidrofílico, também apresenta propriedades sinérgicas quando combinado com filtros orgânicos lipofílicos. Quando o mesmo é combinado com BMDM, ocorre aumento da proteção UVA. Estudos in vivo demonstraram proteção contra fotoenvelhecimento e desenvolvimento de fotodermatoses.18,28 A formação de dímeros de pirimidina e o acúmulo de p53 foram significativamente reduzidos por formulações com TDSA, levando a uma maior eficácia contra um grande número de danos biológicos induzidos pela exposição solar.18
Outro filtro orgânico mais recentemente apresentado foi o Drometrizole Trisiloxane (DTS), ainda não aprovado pelo FDA. O DTS absorve radiação UVB e UVA2, apresentando alta capacidade de proteção UVA quando combinado com TDSA.21,28
Um estudo comparativo entre 15 filtros solares FPS 20 comercializados na Europa avaliou a fotoestabilidade de cada produto por meio da área sob a curva de absorção (AUC, do inglês Area under the curve) para a faixa total UV e para cada faixa de radiação separadamente (UVB, UVA, UVA2, UVA1); e a eficácia residual de FPS e FPUVA, ambos in vitro, mensurada pelas alterações nos perfis de absorbância dos filtros solares antes e após a exposição à luz solar.34 Todos os 15 protetores solares foram fotoestáveis na região UVB; sete produtos, todos contendo uma combinação de ethylhexyl methoxycinnamate (EHMC) e BMDM com outros filtros UV, exibiram fotoinstabilidade no espectro UV total (290 a 400 nm), legitimando a importância de estratégias de estabilização para o BMDM; e oito produtos careciam de estabilidade na faixa UVA1, confirmando a dificuldade dos filtros orgânicos em não se fotodegradarem nessa faixa de comprimento de onda. Apenas cinco filtros solares mostraram fotoestabilidade UVA1 excelente ou muito boa (índice AUC‐UVA1 acima de 0,93), citados na publicação como S8 (EHMC, ethylhexyl triazone (EHT) e methylene bis‐benzotriazolyl tetramethylbutylphenol (MBBT); índice AUC‐UVA1 de 1,00), S10 (TiO2 e ZnO; índice AUC‐UVA1 de 0,98), S4 (EHMC e bis‐ethylhexyloxyphenol methoxyphenyl triazine (BEMT); índice AUC‐UVA1 de 0,97), S12 (EHMC, MBBT e TiO2; índice AUC‐UVA1 de 0,96) e S15 (OCR, EHT, BMDM, TDSA, DTS e TiO2; índice AUC‐UVA1 de 0,93).34 Esse resultado evidencia a importância da avaliação da fotoestabilidade para garantir a eficácia de um filtro solar,32,34 entretanto essa não é uma uma informação usual na embalagem do produto, nem mesmo uma exigência regulatória no Brasil, nem em outros países.3,7
AntioxidantesAlém de possíveis auxiliares na fotoestabilização dos filtros UV, os antioxidantes tópicos reduzem a produção de EROs, citocinas e expressão de metaloproteinase de matriz do tipo 1 após irradiação por UV e luz visível.9 Desse modo, não são considerados filtros solares, mas aditivos interessantes para estabilizar e mitigar o efeito oxidativo da radiação UV e até da poluição, protegendo a pele dos danos oxidativos e auxiliando a reduzir o risco de câncer de pele não melanoma.1,9,36
Antioxidantes em concentrações normalmente usadas em filtros solares não influenciaram o valor do FPS, nem atrasaram a resposta eritematogênica, conforme estudo in vivo que comparou a eficácia de proteção contra a radiação UVB (ISSO 24444:2010) de um filtro solar FPS 30 (controle) com formulações do filtro solar FPS 30 contendo diversos ativos antioxidantes/anti‐inflamatórios, tais como vitamina E, ácido glicirretínico, pantenol ou extrato de Glycyrrhiza inflata, ainda que os efeitos dos antioxidantes nas alterações cutâneas resultantes da exposição suberitematosa à radiação UV não tenham sido avaliados, nem as respostas a outras radiações (UVA, LV e IV).36 Enquanto os filtros solares são desenvolvidos para atuar na superfície da pele como escudos protetores, os antioxidantes são elaborados para trabalhar tanto na superfície quanto nas camadas de células viáveis da pele. É esperado que o uso de um produto antioxidante tópico como adjuvante seja um complemento lógico aos filtros solares, em especial por não precisarem se manter fisicamente na superfície da pele durante a exposição ao sol, como ocorre com os filtros solares.1,2,9
Reparadores de DNAA inclusão de antioxidantes e enzimas de reparo de DNA nos filtros solares tópicos ampliou a abordadagem para uma fotoproteção ativa, capaz de aumentar o poder protetor dos filtros solares tradicionais.9,28 As fotoliases são enzimas que ocorrem naturalmente em bactérias, plantas e animais que vivenciam alta exposição aos raios UV.9 Na presença de flavonoides que absorvem radiação UV e transferem elétrons excitados para os CPDs, a fotoliase atua reparando o DNA.9 Pacientes em tratamento com terapia fotodinâmica para ceratoses actínicas (QA) que utilizaram filtro solar contendo fotoliase tópica apresentaram tempos de remissão mais longos.9
Embora os mecanismos endógenos de reparo do DNA sejam relativamente eficazes, alguns danos persistem e podem se acumular com a exposição crônica. Aumento na eficácia do reparo do DNA e estabilidade genômica das células cutâneas foram observados com nicotinamida, também chamada niacinamida.37 A nicotinamida é precursora de nicotinamida adenina dinucleotídeo (NAD+), coenzima essencial para o aumento de produção de adenosina trifosfato (ATP) que evita a crise de energia celular induzida pela radiação UV. Essa ação não só aprimora o reparo do DNA, mas também reduz a imunossupressão induzida por UVA1 e UVB e a fotocarcinogênese,37,38 tendo sido demonstrada que a expressão do gene p53 é regulada positivamente pela nicotinamida na presença de UV.38 Um estudo mostrou que a nicotinamida reduziu CPDs e 8‐oxo‐2‐desoxiguanosina (8oxoG) em modelo in vitro com ceratinócitos humanos e em modelo de pele humana ex vivo, em duas possíveis vias para o reparo de lesões induzidas por UV.37 Estudo piloto randomizado, duplo‐cego, controlado por placebo foi conduzido em pacientes idosos para avaliar o efeito da nicotinamida tópica a 1% em QAs em comparação ao veículo, ambos com aplicação duas vezes ao dia. Os pacientes tratados com nicotinamida tiveram uma redução significativa de 22% nas QAs em três meses, em comparação com uma redução não significativa do veículo, mostrando uma taxa mais rápida de resolução de QA com nicotinamida que com veículo em um grupo de indivíduos com pele muito danificada pelo sol.39 Esse e outros estudos apoiam o potencial da nicotinamida como um ativo que pode ser eficaz na prevenção e tratamento da ceratose actínica.37–39
Veículos e textura cosméticaO desenvolvimento de um veículo apropriado ao filtro solar é de fundamental importância, pois a viscosidade e os agentes emulsificantes influenciam a estabilidade, propriedades sensoriais e tensão superficial dos filtros solares, modulando a distribuição dos filtros UV e a formação do filme uniforme do produto sobre a pele.40 Atualmente os filtros solares estão disponíveis nas mais variadas formas, adaptadas inclusive ao clima e hábitos de cada país, como fluidos, cremes, géis e aerogéis, loções, mousses, sprays, séruns, textura toque seco, entre outras, e o tipo de veículo e as condições de aplicação afetam a espessura do filme que, por fim, influencia a eficácia do FPS.40 Além disso, embora a eficácia da proteção seja uma exigência, a prática clínica demonstra que as texturas com toque e espalhabilidade mais agradáveis têm maior aceitabilidade cosmética e aumentam a adesão do paciente ao uso dos filtros solares.2,41
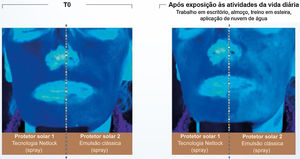
Publicações recentes reforçam a importância da aplicação uniforme, em quantidade adequada e a reaplicação periódica (a cada 2 horas).2,4,30 Não se deve deixar lacunas sobre a pele quando se espalha o filtro solar e toda área exposta deve ser contemplada.30 O filme ideal sobre a pele deve ter continuidade, espessura constante e distribuição fina e homogênea dos filtros UV, o que é dificultado pelo fato da pele não ser lisa e plana.30 Quanto mais espessa a camada do filtro solar aplicada sobre a pele, mais regular o filme tende a se formar e mais alto o FPS e o FPUVA.3,40 Outro aspecto importante que afeta a eficácia do filtro solar é a capacidade do veículo de formar um filme coerente e consistente o suficiente para evitar a migração da fórmula sobre a pele.3,28 Tecnologias baseadas em polímeros semicristalinos, por exemplo, estabilizam os filtros na formulação sem o auxílio de surfactantes resultando em um filme com espessura constante, cobertura uniforme e uma distribuição homogênea dos filtros sobre a pele. Estudos conduzidos com essa tecnologia (INCI C12‐22 alkyl acrylate/hydroxyethylacrylate copolymer, L’Oréal, Clichy, France – NetLock Tecnology) demonstraram sua capacidade de aumentar o fator de proteção solar e promover resistência do filme após condução de atividades diárias. Nesse estudo, a absorção UV de dois filtros solares foi avaliada com fotos obtidas sob exposição à luz UV (fig. 5). Após atividades como trabalho em escritório, corrida em esteira, saída para almoço e aplicação de água, a absorção UV da emulsão clássica foi visivelmente reduzida, enquanto a emulsão com a tecnologia baseada em polímeros semicristalinos se manteve inalterada.31
Ilustração da capacidade de absorção da radiação UV de dois filtros solares avaliados por fotografias obtidas sob luz UV. (Fonte: Moyal D et al., 202031).
Alguns veículos, principalmente pela quantidade em que tendem a ser aplicados, requerem orientação especial dos dermatologistas.4,22 Os filtros solares em pós cosméticos não devem substituir os fotoprotetores tópicos tradicionais em razão de sua menor eficácia protetora, mas são ótimas opções para reforçar a proteção UV; incrementar o aspecto visual, reduzindo o brilho da pele, uniformizando cor e textura da pele; ou na reaplicação ao longo do dia para manter o FPS.2,24 Os filtros solares em spray provaram ser tão eficazes quanto às loções quando aplicados corretamente,4 com aceitação crescente pelos usuários, porém com resultados práticos questionáveis devido à dificuldade de cobrir adequadamente todas as partes expostas, distribuindo o produto uniformemente e na quantidade preconizada.2 Nos EUA, a preferência tem migrado das loções para os filtros solares em sprays transparentes, principalmente pela aplicação fácil e rápida desses produtos.42 A falta de diretrizes específicas para o uso de filtros solares em spray e a preocupação com a segurança e aplicação adequada pelo paciente podem explicar a hesitação de alguns dermatologistas americanos em recomendar sprays, visto que em uma pesquisa recente, 99% dos 540 dermatologistas recomendaram filtros solares para seus pacientes, mas apenas 69% recomendaram formulações em spray.42 No momento de uma reaplicação, as formulações em spray podem ser úteis em reforçar o efeito de um outro filtro solar.2
No Brasil, devido à frequente demanda por filtros que reduzam a oleosidade da pele, proliferaram‐se preparações isentas de óleo (oil free), ou com componentes que adsorvam os lípides cutâneos, como diferentes estruturas de sílica, compondo uma linha de controle de oleosidade cutânea (oil control), adequada, inclusive, para o tratamento de adolescentes com acne.
A orientação de prescrição e uso de FPS mais alto tem sido considerada uma estratégia, do ponto de vista científico, para se obter uma proteção solar mais efetiva e compensar a aplicação inadequada dos filtros solares.4,23 A evolução no desenvolvimento dos filtros solares com relação à cosmética4,28 e a atual oferta de texturas adaptadas a diferentes tipos de pele tornou possível o uso de FPS mais altos, o que reforça essa orientação. Atenção especial, incluindo uma abordagem direcionada, deve ser dada na escolha do veículo para públicos específicos, como os esportistas que praticam atividades físicas ao ar livre e trabalhadores externos.2,23
Segurança individual dos filtros solaresOs filtros UV destinam‐se a atuar na superfície da pele, protegendo‐a dos efeitos nocivos da exposição solar, e a absorção sistêmica poderia prejudicar sua avaliação de eficácia e segurança.43 Porém, a camada córnea parece ser uma barreira eficaz contra a penetração de filtros UV e o risco de absorção sistêmica significativa não deve ser uma preocupação. Os mais novos filtros UV, a maioria ainda não disponível nos EUA, tendem a apresentar um peso molecular elevado e, independente da formulação, não penetram na pele, aumentando o nível de segurança nas formulações.23,29
Atualmente, existe uma preocupação crescente do público com relação aos efeitos nocivos das substâncias químicas nos filtros solares.3,23 O efeito adverso mais comum do uso de filtros solares é o risco de fotoalergia, principalmente com os filtros UV orgânicos da classe das benzofenonas que são consideradas filtros UV alergênicos.28,44,45
A literatura sobre a BP‐3, principal representante da classe das benzofenonas, indica que ela é absorvida pela pele em maior extensão do que se entendia anteriormente e pode levar a uma disponibilidade sistêmica significativa, além de dados que mostraram a presença de BP‐3 no leite materno humano, líquido amniótico, urina, e plasma sanguíneo e alguns estudos que mostraram efeitos estrogênicos e antiandrogênicos, porém a relevância clínica desses achados permanece incerta.4,9,23,45–47
Na Europa, a BP‐3 tem sido amplamente substituída por outros filtros UV de amplo espectro, porém essa substituição não pode ser facilmente feita nos EUA porque muitos desses filtros ainda não foram aprovados pelo FDA.9 Há ainda ocorrências raras no que diz respeito ao amplo uso em filtros solares, de dermatite de contato e fotoalergia, particularmente com os derivados de cinamato, como EHMC e OCR.23
Com base nos dados de segurança atuais disponíveis, o OCR usado como filtro UV em produtos cosméticos a uma concentração de 10% pode ser considerado seguro, pois não houve evidência de desequilíbrio endocrinológico em potencial, uma vez que os estudos experimentais não demonstraram efeitos adversos na reprodução e parâmetros de desenvolvimento; e efeitos sobre a tireoide relatados em estudos de toxicidade de doses repetidas realizados em modelo animal com doses muito altas são específicos da espécie e não são relevantes, considerando as doses de utilização do octocrileno em humanos.48 De qualquer forma, ainda é válida a preocupação dos formuladores em alcançar a mais alta proteção UVA com a quantidade total de filtros orgânicos mais baixa possível para evitar reações adversas, tais como irritações cutâneas e alergias; potencial impacto ambiental; e garantir textura aceitável para melhor aplicação e uso dos filtros solares.4,9,41
Os desenvolvedores de filtros solares devem selecionar não só os ativos seguros, mas também conservantes, surfactantes, emolientes, emulsificantes, e fragrâncias para compor um excipiente ou veículo com menor potencial possível de sensibilizar a pele. Nesse sentido, um levantamento dos alérgenos em 910 produtos dermatológicos disponíveis no mercado brasileiro apontou as fragrâncias (62,2%) como as mais frequentes, representando 73,3% na categoria de filtros solares analisados (n = 145).49
Já os filtros UV minerais raramente são alergênicos2 e, embora recentemente tenha surgido a controvérsia relacionada a absorção sistêmica das partículas micronizadas desses filtros inorgânicos, os estudos não demonstraram danos potenciais e reforçam o papel desses ativos na proteção da pele contra os efeitos adversos induzidos pela radiação UV, incluindo danos ao DNA e câncer de pele.3,23 Um artigo de revisão reuniu informações que reforçam que as nanopartículas de dióxido de titânio (nano‐TiO2) são consideradas não sensibilizantes e levemente ou não irritantes para a pele.29 Além disso, não há evidências de carcinogenicidade, mutagenicidade ou toxicidade após exposição cutânea ao nano‐TiO2; nenhum efeito citotóxico foi relatado usando um modelo de pele humana 3D; e o nano‐TiO2 não penetra na pele, nem atinge a circulação após a aplicação em pele saudável ou comprometida, não apresentando riscos à saúde em concentração de até 25%.29 Na Europa, a única restrição ao uso de nano‐TiO2 é em formulações que possam levar à exposição dos pulmões por inalação, ou seja, produtos em spray e pós.29
As preocupações com efeitos adversos de filtros solares estimulam pesquisas dermatológicas e investigações. Estudos observacionais relataram uma correlação positiva entre uso de filtro solar facial e risco de alopecia frontal fibrosante (AFF), porém a revisão da literatura disponível não trouxe evidências suficientes para estabelecer uma relação causal direta entre filtro solar e AFF.50 Em estudo recente conduzido no Brasil com 451 mulheres diagnosticadas com AFF comparadas com mulheres sem AFF, nenhum achado que relacione uso de filtro solar com AFF foi encontrado, embora uma possível relação de AFF e alisamento com formol ou ainda com hidratante facial noturno tenha sido identificada.51
Até agora, não há dados suficientes para apoiar que os filtros solares causem toxicidade em humanos, porém existem sinais de que estudos mais aprofundados são necessários, principalmente sobre o efeito de certos filtros UV no meio ambiente.4,9,45,52
Segurança ambiental dos filtros solaresFiltros UV têm sido relatados como uma ameaça para os ecossistemas costeiros dos recifes de corais.9,47 Em condições reais, quando se avalia todas as ameaças aos corais, o filtro solar não parece ser a questão principal. Mudanças climáticas globais, poluição e esgoto são alguns dos principais fatores que contribuem na degradação dos corais.47,53
A relação de simbiose entre os corais (hospedeiros) e algas unicelulares (dinoflagelados) atualmente é tema de grande debate devido aos extensos registros de branqueamento dos principais recifes do mundo.45,53 O branqueamento corresponde à quebra da simbiose coral‐dinoflagelado, a subsequente perda dos simbiontes que forneciam a seus hospedeiros produtos fotossintéticos para suas necessidades energéticas e davam a coloração característica. Quando o coral fica estressado, expele a alga, torna‐se esbranquiçado e sofre de inanição pela perda da sua principal fonte de alimento.52,53
Para verificar a resposta fotoquímica de um coral a ingredientes de filtros solares, um estudo avaliou os efeitos crônicos de filtros UV orgânicos (TDSA, DTS, EHT, BMDM e OCR) e mineral (ZnO) na eficiência fotossintética de simbiontes associados ao coral Stylophora pistillata. Os resultados indicaram que TDSA, DTS e OCR, em concentrações relevantes (maiores que as reportadas em água do mar) e tomados individualmente durante 5 semanas, não induziram o branqueamento, nem causaram diminuição significativa na eficiência fotossintética dos corais. EHT e BMDM apresentaram uma diminuição de concentração que sugere que esses produtos foram adsorvidos nos vidros do aquário ou foram degradados pela fotoexposição.53
Por outro lado, o ZnO, que é classificado como “Perigoso para o ambiente aquático” de acordo com os critérios do Sistema Globalmente Harmonizado de Classificação e Rotulagem de Produtos Químicos (GHS; do inglês, globally harmonized system of classification and labeling of chemicals), apareceu como o composto mais tóxico. Outros estudos mostraram que o impacto marinho das formas dissolvida e nanoparticulada de ZnO deve ser cuidadosamente avaliado em recifes de coral em risco de extinção.47,53
Já o TiO2 causou alterações mínimas nas relações simbióticas e não causou branqueamento em corais do gênero Acropora, resultando em maior ecocompatibilidade.47 A BP‐3, encontrada em níveis detectáveis de 0,8 mcg/L a 1,4 mg/L em água do mar demonstrou, in vitro, causar clareamento dos corais,47,52 enquanto outro estudo avaliou a exposição de peixes da espécie Poecilia reticulata a esse filtro e os resultados mostraram que a BP‐3, em concentração ambientalmente relevante, foi genotóxico para peixes de água doce, corroborando seu risco ambiental.54
Filtros solares e hipovitaminose DOs benefícios da radiação solar são principalmente relacionados à síntese de vitamina D e a prevenção de doenças como osteoporose, diabetes tipo 1, câncer de cólon, mama, próstata, linfoma não Hodgkin e doenças autoimunes.5 A maior parte da vitamina D é obtida por síntese cutânea pela exposição solar e o comprimento de onda da energia solar que forma o eritema sobrepõe‐se consideravelmente na região ultravioleta B ao que forma a vitamina D na pele. Teoricamente, os filtros solares que inibem o eritema também deveriam inibir a síntese da vitamina D, o que seria um possível efeito adverso do uso de filtro solar com implicações na saúde pública. No entanto, na prática, os filtros solares podem ser usados para prevenir queimaduras solares e ainda permitirem a síntese de vitamina D.6,55
Um estudo quasi‐experimental, randomizado, conduzido no Rio de Janeiro (Brasil), durante o inverno, envolvendo 95 adultos saudáveis, avaliou a síntese de vitamina D induzida pela exposição solar suberitematogênica de um grupo sob fotoproteção tópica (FPS 30), um grupo exposto ao sol, sem filtro solar e um grupo confinado da exposição solar que realizaram dosagens de 25‐OH‐ vitamina D, antes e 24 horas após a exposição ao sol (UVB = 20 mJ/cm2). Mesmo utilizando o filtro solar na face, pescoço e colo, a exposição solar induziu variação dos níveis de vitamina D, comparável à obtida sem fotoproteção.55 O uso de filtro solar para fotoproteção diária e recreativa não compromete a síntese de vitamina D, mesmo quando aplicado em condições ideais.56
Um artigo apresentou as medidas do índice de UV (IUV) realizadas em São Paulo (Brasil), no período 2005 a 2008, quando 65% dos IUV medidos 2 horas em torno do meio‐dia local durante o verão mostraram níveis muito altos (8 < IUV < 10) e extremos (IUV > 11), de acordo com a classificação da OMS. Durante o inverno, 40% das medições em torno do meio‐dia mostraram níveis altos ou muito altos. As medições de UV também mostraram que em todos os meses do ano os níveis de radiação UV são altos o suficiente para garantir a síntese de vitamina D na pele com uma exposição solar mínima durante 10 minutos;57 outro estudo sugeriu a exposição ao sol do meio‐dia, duas vezes por semana, por 5 a 30 minutos, como suficiente para a produção de vitamina D em populações brancas.2
Recentemente, a OMS reconheceu que a exposição solar sensata oferece benefícios para a saúde, incluindo a produção de vitamina D.8 Recomenda‐se, porém, uma exposição consciente, com uso de um bom filtro solar.2 Em relação a pacientes acima de 60 anos, a suspensão do uso diário de filtro solar não auxilia na síntese de vitamina D, uma vez que já foi demonstrado que a capacidade de produzir vitamina D3, a partir da mesma exposição UV, diminui com a idade,58 podendo ser reduzida a cerca de 50% da capacidade de uma criança, que sintetiza plenamente a vitamina D na pele, para esses pacientes.58 Mesmo com exposição solar consciente e bem orientada, a suplementação oral é indicada para pacientes de risco de desenvolvimento de hipovitaminose D.2
Rigor na determinação da eficácia dos filtros solaresOs métodos e padronizações das avaliações do desempenho dos filtros solares pretendem garantir confiabilidade dos produtos em busca da mais segura e reprodutível fotoproteção tópica. A Organização Internacional para Padronização (ISO; do inglês, International Organization for Standardization) e o FDA trabalham na harmonização global dos métodos de avaliação da proteção UV, com foco no FPS e UVA, in vivo e invitro.3
Regulamentação dos filtros solaresA regulamentação para filtros solares varia entre os países e, num mundo globalizado onde o paciente tem acesso a filtros solares do mundo todo, é importante que o dermatologista conheça as principais diferenças regulatórias.
No Brasil, a Agência Nacional de Vigilância Sanitária (Anvisa) define os filtros ou protetores solares como produtos cosméticos de acordo com a RDC n° 30 de 1° de junho de 20127 que aprova o Regulamento Técnico Mercosul sobre Protetores Solares em Cosméticos e apresenta uma relação de filtros UV permitidos contendo 39 ingredientes ativos na RDC n° 69, de 23 de março de 2016.27 Mesmo não sendo um medicamento, o filtro solar deve seguir os requisitos técnicos, os critérios de rotulagem e os métodos de avaliação de eficácia definidos na legislação para assegurar a sua eficácia e um nível elevado de proteção do indivíduo.7,27
A legislação norte‐americana classifica os filtros solares como medicamentos não prescritivos (OTC drugs; do inglês, over‐the‐counter drugs). Nos EUA, apenas 16 filtros UV são aprovados pelo FDA na monografia de filtro solar; um filtro adicional, ecamsule (TDSA), foi aprovado por meio de um processo diferente (New Drug Application) e tem sido utilizado nas formulações americanas. Há mais de 10 anos que um filtro UV não é aprovado nos EUA; os fabricantes americanos estão limitados a oferecer proteção UV de amplo espectro comparável aos filtros solares de outras partes do mundo.4
Em 2019, o FDA propôs novas regras sobre os filtros solares, e uma série de estudos preliminares foram estimulados para embasar os dados sobre segurança e eficácia dos filtros UV com vistas a dar suporte a nova classificação dos ativos filtrantes em “geralmente reconhecido como seguro e eficaz”.47 Em consequência, foram publicados estudos sobre riscos de absorção sistêmica e detecção de concentrações plasmáticas dos filtros UV, o que não significa toxicidade ou que sejam nocivos à saúde.59 Além disso, o FDA propôs aumentar o valor máximo de FPS comunicado pelos fabricantes de 50+ para 60+ e adicionar um teste para garantir proteção ampla e uniforme contra UVB e UVA.60
Na Europa, os filtros solares são classificados como cosméticos, entretanto os requisitos de qualidade são igualmente elevados; os filtros UV permitidos são regulamentados pelo Anexo VI da Regulamentação de Cosméticos (EC n° 1223/2009), e os parâmetros estabelecidos para rotulagem são: FPS com valor máximo de 50+ e FPUVA com valor de pelo menos um terço da proteção UVB.3,61
A importância da proteção adequada à radiação UVA aumentou, e Estados Unidos e Europa têm diferentes padrões de regulamentação para a proteção UVA em filtros solares. Um estudo avaliou 20 filtros solares americanos (amplo espectro; FPS 15 – 100+); 19 dos 20 produtos (95%) tinham um comprimento de onda crítico > 370 nm, requisito do FDA para registro da proteção UVA. No entanto, apenas 11 dos 20 (55%) produtos atenderiam o padrão europeu para a definição de “proteção UVA”, que é apresentar uma razão entre FPUVA e FPS de, no mínimo 1/3.62
Fator de Proteção Solar (FPS)O fator de proteção solar (FPS) é uma referência internacional para expressar a proteção contra a radiação UVB.3 Na prática, é uma medida primária da proteção à radiação UVB e, em menor grau, da radiação UVA2. Atualmente, os filtros solares são fabricados em uma ampla gama de fatores de proteção solar muito altos, sendo permitido, no Brasil, FPS ≤ 99. Em paralelo, a preocupação com a proteção UVA dos filtros solares tem ganhado importância, e a performance de cada filtro solar em relação à proteção UVB e UVA deve ser compreendida tanto em quantidade (nível) quanto na qualidade da proteção.3,60
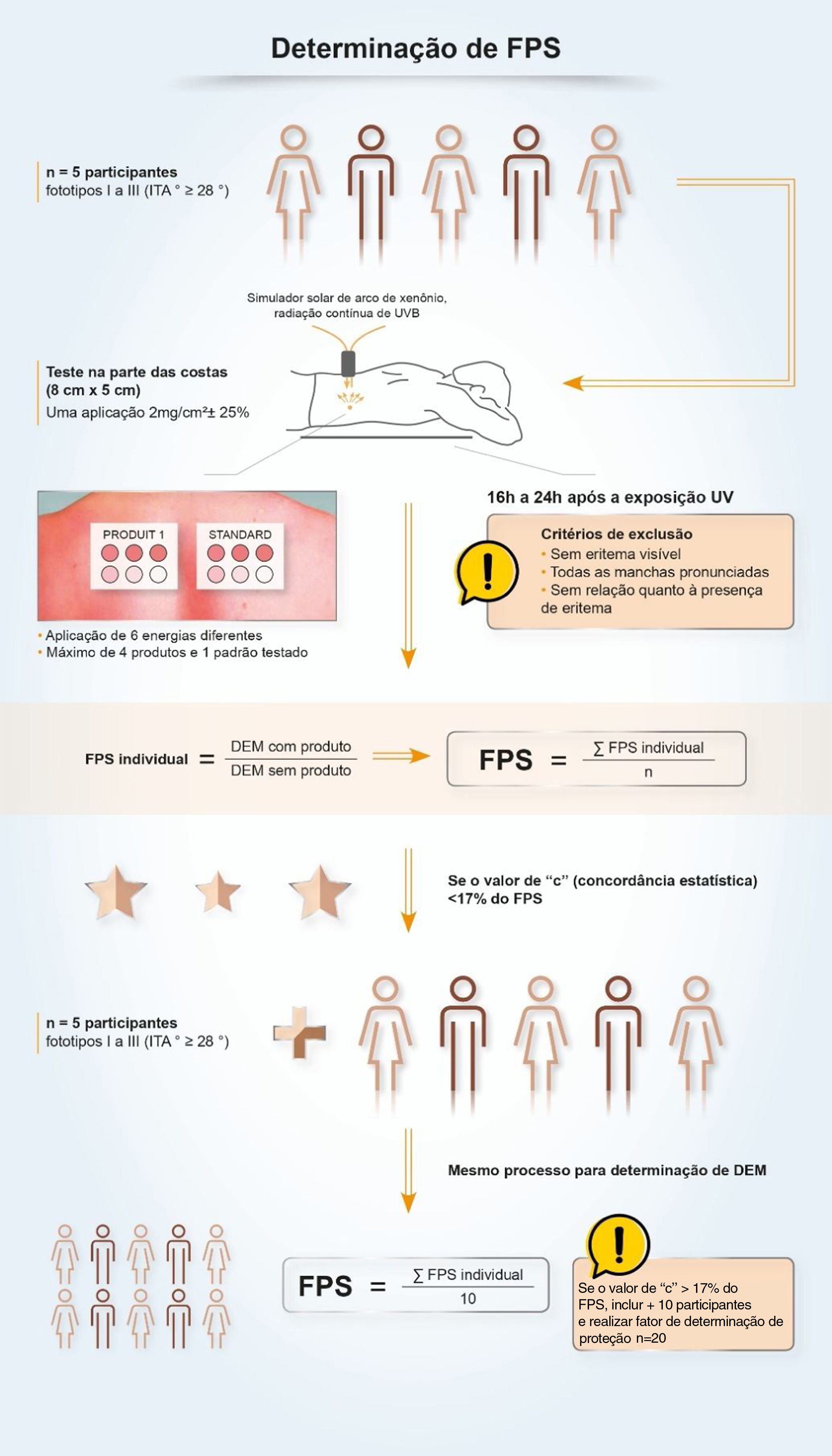
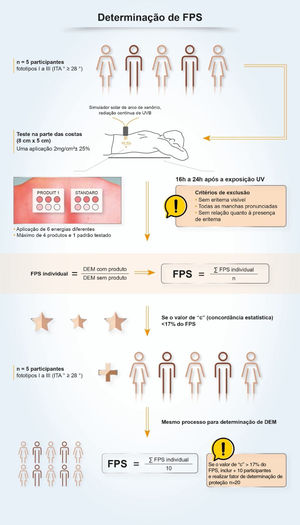
No Brasil, duas metodologias são aceitas para determinação do FPS:ISSO 24.444:2019 (também utilizada na Europa, Canadá, Austrália e Japão) e FDA 1999, 2011 (utilizada nos EUA), ambas realizadas in vivo, e com avaliação da reação eritematosa, na região do dorso, após aplicação de 2,0 mg/cm2 do filtro solar. O FPS é o valor obtido pela razão entre a dose mínima eritematosa (DME) na pele protegida por um filtro solar e a DME na pele quando desprotegida. DME é a quantidade mínima de radiação UV requerida para produzir a primeira reação eritematosa evidente, preenchendo mais de 50% do subsite de exposição e com bordas claramente definidas, observada entre 16 e 24 horas após a exposição à radiação UV, conforme metodologia adotada.7 Portanto, é uma medida de tempo de proteção em laboratório, e não de intensidade de proteção solar.
Embora a determinação do FPS seja realizada por meio de métodos padronizados e consagrados (metodologias ISO ou FDA), é possível encontrar variabilidade nos resultados. Essa variabilidade, inerente às metodologias, requer um processo com requisitos elevados de qualidade para garantir que o resultado seja confiável, reprodutível e que garanta proteção ao consumidor ou paciente. Os critérios que impactam na oscilação do FSP incluem: a variação interindividual, o modo de aplicação do produto, a exposição UV e a definição e leitura da dose eritematosa mínima. Diante das vulnerabilidades da metodologia padronizada, algumas empresas desenvolvem políticas de qualidade, interna e externamente junto com laboratórios parceiros pré‐qualificados, para um trabalho altamente colaborativo, a fim de se obter um FPS mais autêntico e confiável e estimulam pesquisas e discussões sobre evolução dos métodos de avaliação da fotoproteção com o grupo ISO e especialistas em fotoproteção.63
Frente a complexidade para mensurar o FPS de um filtro solar, a formulação de filtros solares individuais em farmácias de manipulação praticamente inviabiliza a adequada determinação do FPS, levando a uma determinação empírica do valor de FPS, sem garantir a fotoestabilidade do sistema filtrante, uma vez que é inviável determinar, de maneira robusta e com qualidade, o nível de desempenho das pequenas quantidades produzidas em diferentes composições e veículos magistrais.
De acordo com a comunidade científica que estuda o tema, o FPS é a única metodologia validada para avaliar a eficácia dos filtros solares, pois correlaciona o resultado clínico (eritema) da pele protegida com a desprotegida. O FPS, porém, não é linear e o mesmo FPS não significa que filtros solares diferentes apresentem os mesmos efeitos biológicos.64 Um equívoco é relacionar o FPS ao tempo de exposição, o que só é possível em laboratório, já que as condições de teste (quantidade de produto, quantidade de radiação etc.) são controladas. A resposta eritematosa está diretamente relacionada com o tipo de pele e, em condições reais, é dependente da quantidade de radiação que pode variar com o local e o momento da exposição solar, e com a quantidade de produto aplicado sobre a pele. Poderia ainda entender os valores de FPS como multiplicativos, concluindo precipitadamente que FPS 30 é duas vezes mais eficaz que FPS 15, por exemplo. No entato, um filtro solar FPS 15 absorve 93,3% da radiação que induz o eritema; um filtro solar FPS 30 absorve 96,7%; enquanto um filtro solar FPS 50 absorve cerca de 98% da radiação UVB. É mais relevante do ponto de vista clínico e fotobiológico medir a quantidade de radiação eletromagnética que está sendo transmitida para a pele, quer seja 6,7% para FPS 15; 3,3% para FPS 30 e 2% para FPS 50 (que significa aumentar em mais de três vezes a proteção em relação ao FPS 15).2,4 No Brasil, onde o nível de radiação é muito alto, o uso de um filtro solar com FPS maior é importante para reduzir a quantidade de radiação que está passando pelo filtro e chegando à pele.9,23
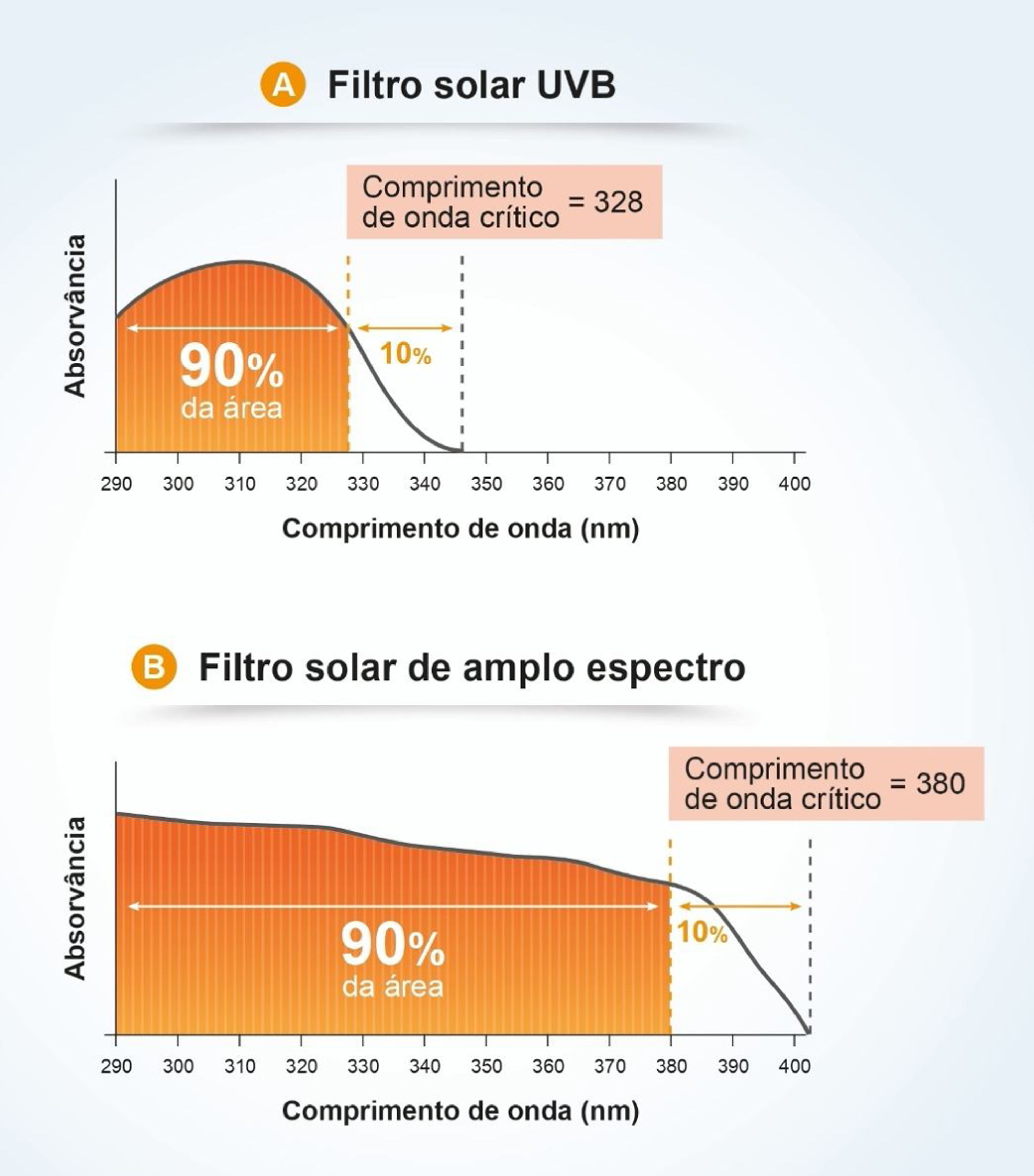
Fator de proteção UVA (FPUVA) e comprimento de onda críticoUma vez compreendida a importância da ampla proteção (UVB e UVA), foi necessária a harmonização e padronização das condições de medição para transmitir aos consumidores as informações mais adequadas sobre a proteção UVA. Estudos de Moyal et al. (L’Oréal Recherche, França) demonstraram a relevância do escurecimento pigmentário persistente (PPD; do inglês, persistent pigment darkening) como desfecho biológico para avaliar a fotoproteção UVA, bem como a sensibilidade e reprodutibilidade da metodologia in vivo para a variedade de filtros UVA65 e, posteriormente, Moyal participou, junto à COLIPA, do desenvolvimento de um novo método in vitro para medir a proteção UVA,66,67 que está correlacionado com a medida in vivo. No método in vivo, o fator de proteção UVA (FPUVA) é o valor obtido pela razão entre a dose mínima pigmentária (DMP) em uma pele protegida por um protetor solar e a DMP na mesma pele, quando desprotegida – a DMP é a dose mínima de radiação UVA requerida para produzir um escurecimento pigmentário persistente da pele com bordas claramente definidas, observado entre 2 e 4 horas após a exposição à radiação UVA.7 No Brasil, um produto só pode ser registrado como filtro solar (fig. 6) se a proteção contra a radiação UVA for pelo menos 1/3da proteção à radiação UVB (FPS) e o comprimento de onda crítico for pelo menos 370 nm, para garantir a proteção contra o UVA longo.4,7 As metodologias aceitas para a determinação do FPUVA são ISSO 24442:2011 (in vivo) e ISSO 24443:2012 (in vitro), e os resultados são correlacionáveis.7 A metodologia ISSO 24442:2011 para determinação da proteção UVA é semelhante à ISSO 24444:2010 utilizada para o FPS, com relação ao número de voluntários homogeneamente selecionados, só que fototipos III a IV (Fitzpatrick), que serão irradiados para observação da pigmentação cutânea.
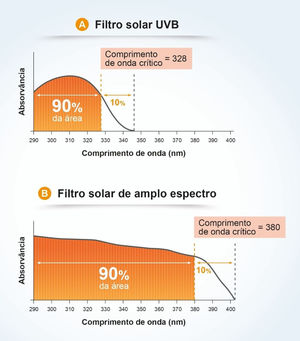
O comprimento de onda crítico (λc) é definido como aquele para o qual a área sob a curva integrada de densidade ótica, que começa em 290 nanômetros, é igual a 90% da área integrada entre 290 e 400 nm (fig. 7).7,13
Luz visível (LV) e radiação infravermelha (IV)O desenvolvimento de filtros solares com boa eficácia UVB e UVA favorece uma exposição solar mais segura; no entanto, quando não há proteção na região espectral da LV e do IV, grandes quantidades de radicais livres são induzidas.15 A eficácia dos filtros solares pode ser estendida para cobrir também a região espectral visível e infravermelha da radiação solar, adicionando, às formulações, pigmentos e antioxidantes capazes de combater os radicais livres formados.4,15 Diversas metodologias validadas estão sendo apresentadas na literatura, mas ainda não há um padrão universalmente aceito.68,69
Conduziu‐se um estudo transversal para avaliar a transmitância in vitro ao UVB, UVA e luz azul‐violeta (400 a 500 nm) de 41 filtros solares comerciais brasileiros, com FPS > 30, todos opacos; e mais três filtros solares sem pigmento (controle). Os filtros opacos apresentaram cobertura superior aos controles, mas apenas 63% (26/41) bloquearem > 99,9% da LV, enquanto alguns filtros solares que tinham alta proteção contra a LV deixavam passar radiação UVA, contrariando a hipótese de que todo filtro solar com pigmento protege da LV e da radiação UVA.70
Um protocolo de avaliação da LV para verificar a capacidade de uma fórmula prevenir a hiperpigmentação induzida pela LV demonstrou que existe uma correlação entre a quantidade de óxido de ferro e a eficácia da proteção contra a L. Porém, existem diferentes estudos e diversos parâmetros que demonstram que é possível obter boa eficácia mesmo com a redução da concentração do óxido de ferro. Um filtro solar sem óxido de ferro, somente com dióxido de titânio, ofereceu uma proteção contra a LV 14% superior que a pele desprotegida em relação a redução do valor de ITA após 5 dias.17,68
Determinação da resistência à águaNo Brasil, a resistência à água é regulamentada e deve seguir estritamente a mesma metodologia selecionada para determinação do FPS (FDA ou Colipa). Nos EUA, a FDA prioriza imersão em água, e só depois avalia o FPS; já nas diretrizes europeias (Colipa), a resistência à água pode ser reivindicada somente se mais de 50% do FPS for retido após o procedimento de imersão em água, com duas imersões de 20 minutos para produtos resistentes à água ou após quatro banhos de 20 minutos para produtos muito resistente à água.3,7
Verificação da fotoestabilidadeAs medidas atuais de desempenho, FPS in vivo e UVA in vitro ISSO 24443, conduzidas sob condições padronizadas, são em parte responsáveis pela fotoestabilidade do produto final.34 A fotoestabilidade não é uma exigência regulatória, mas pode ser avaliada comparando a absorbância in vitro de um filtro solar antes e após exposição à radiação UV.32,33
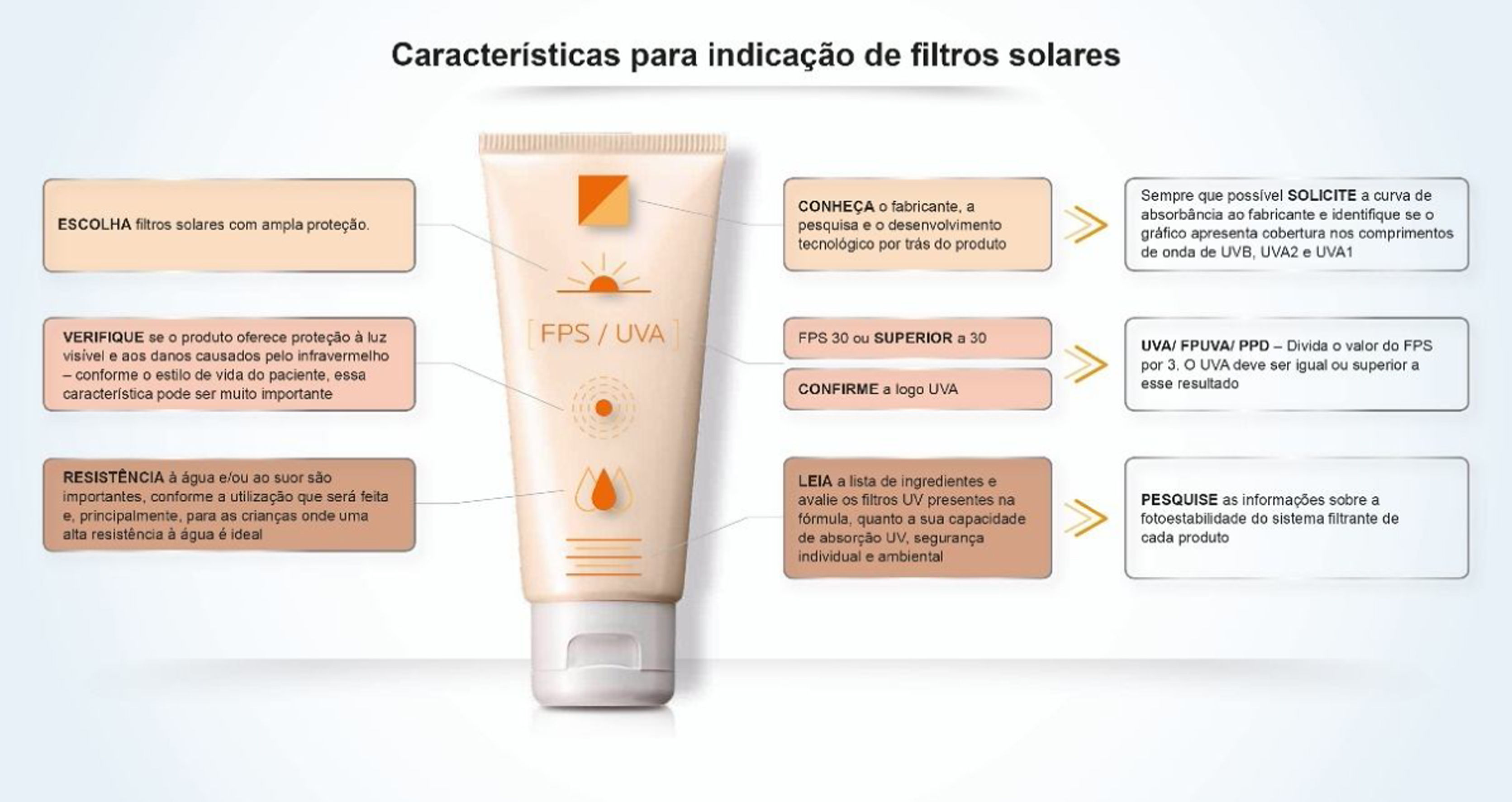
Rotulagem dos filtros solaresAo olhar a embalagem de um filtro solar de uso dermatológico, a comparação entre produtos tende a não ser possível para o profissional de saúde e ainda mais equivocada para o consumidor comum. O FPS é a informação mais comumente relacionada com a eficácia de um filtro solar e a mais fácil de ser visualizada no rótulo do filtro solar (fig. 8), porém sua interpretação não deve ser baseada somente no valor numérico em si, devendo‐se também considerar a adequada forma do uso do produto, em termos de quantidade aplicada e regularidade na reaplicação. No Brasil, o valor do FPS pode variar de 6 a 99 e, de acordo com a categoria preestablecida; os filtros solares com FPS entre 30 e 50 são rotulados como “alta proteção”, e produtos com FPS entre 50 e 99 são rotulados como “muito alta proteção”. Essas frases referem‐se apenas à proteção UVB.
O FPUVA pode ser registrado na embalagem por uma logo (UNA); simplesmente mencionar “UVA”; descrever fator de proteção UVA; ou ainda PPD, método utilizado para medir a proteção à radiação UVA.
Os ingredientes estão visíveis em todos os filtros solares, listados pela Nomenclatura INCI, em ordem decrescente de concentração na fórmula, sem destaque para cada categoria de ativos ou para os filtros UV – ou seja, é preciso conhecer os nomes e localizá‐los na lista de ingredientes.
A informação do rótulo ou embalagem tende a não informar sobre os picos de absorção do sistema filtrante, nem sobre sua fotoestabilidade.
Ainda não se convencionou o estudo de avaliação da eficácia de proteção frente a LV e IV, mas ao apresentar estudos em protocolos validados, o produto poderá vir com a informação “protege contra a luz visível” e “protege contra os danos causados pelo infravermelho”.
Por fim, cabe ainda verificar, na escolha de um filtro solar, as informações relativas à resistência à água e/ou à transpiração, conforme os hábitos do consumidor.
A aceitabilidade cosmética, principalmente toque e aspecto visual, deve também ser considerada para uma melhor adesão ao uso.30
Considerações finaisCom a crescente conscientização sobre a importância do uso dos filtros solares para evitar queimaduras solares, câncer de pele, distúrbios de hiperpigmentação e o envelhecimento da pele, a demanda por formulações de filtros solares aumentou, criando uma oportunidade para os fabricantes de dermocosméticos desenvolverem produtos de qualidade, eficazes, seguros e esteticamente atraentes para atenderem a esses consumidores. A ciência da fotoproteção também evoluiu em conhecimento científico e tecnologias melhores.31,33. A fotoproteção tópica deve seguir parâmetros de qualidade rígidos, incluindo um sistema filtrante de amplo espectro e fotoestável, uma fórmula final que ofereça eficácia, segurança e que não afete o meio ambiente, e, por fim, uma textura que forme um filme homogêneo e estável na pele, com um sensorial que favoreça a adesão pelo paciente.
Os dermatologistas devem valorizar as campanhas de saúde, como o Dezembro Laranja – uma iniciativa brasileira da Sociedade Brasileira de Dermatologia de conscientização sobre câncer da pele, e orientar os pacientes sobre as medidas fotoprotetoras, incluindo a prescrição responsável e capacitada sobre a aplicação do filtro solar adequado.2
Suporte financeiroL’Oréal Brasil proveu fundos para a reunião do grupo de autores.
Contribuição dos autoresFlavia Alvim Sant Anna Addor: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; revisão crítica da literatura; revisão crítica do manuscrito.
Hélio Miot: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; revisão crítica da literatura; revisão crítica do manuscrito.
Carolina Reato Marçon: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; revisão crítica da literatura; revisão crítica do manuscrito.
Elimar Gomes: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; revisão crítica da literatura; revisão crítica do manuscrito.
Omar Lupi: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; revisão crítica da literatura; revisão crítica do manuscrito.
Carlos Baptista Barcaui: Elaboração e redação do manuscrito; revisão crítica da literatura; revisão crítica do manuscrito.
Conflito de interessesOs autores são consultores da L’Oreal Brasil e receberam honorários para discussão deste trabalho.
Como citar este artigo: Addor FA, Barcaui CB, Gomes EE, Lupi O, Marçon CR, Miot HA. Sunscreen lotions in the dermatological prescription: review of concepts and controversies. An Bras Dermatol. 2022;97:204–22.
Trabalho realizado na Universidade Estadual Paulista, Botucatu, SP, Brasil.