O penfigoide bolhoso (PB) é afecção bem conhecida, desencadeada por autoanticorpos dirigidos contra proteínas hemidesmossômicas envolvidas na aderência do queratinócito basal à membrana basal. Seu diagnóstico é estabelecido por bolha subepidérmica, com infiltrado rico em eosinófilos e identificação de anticorpos contra a zona da membrana basal (ZMB).1
Inúmeras variantes são reconhecidas além do quadro clássico com bolhas tensas disseminadas, como quadros prurigoides, eritrodérmicos, urticariformes e também simulando necrólise epidérmica tóxica (NET).1 A forma urticariforme é a mais frequente dentre as formas não bolhosas.2
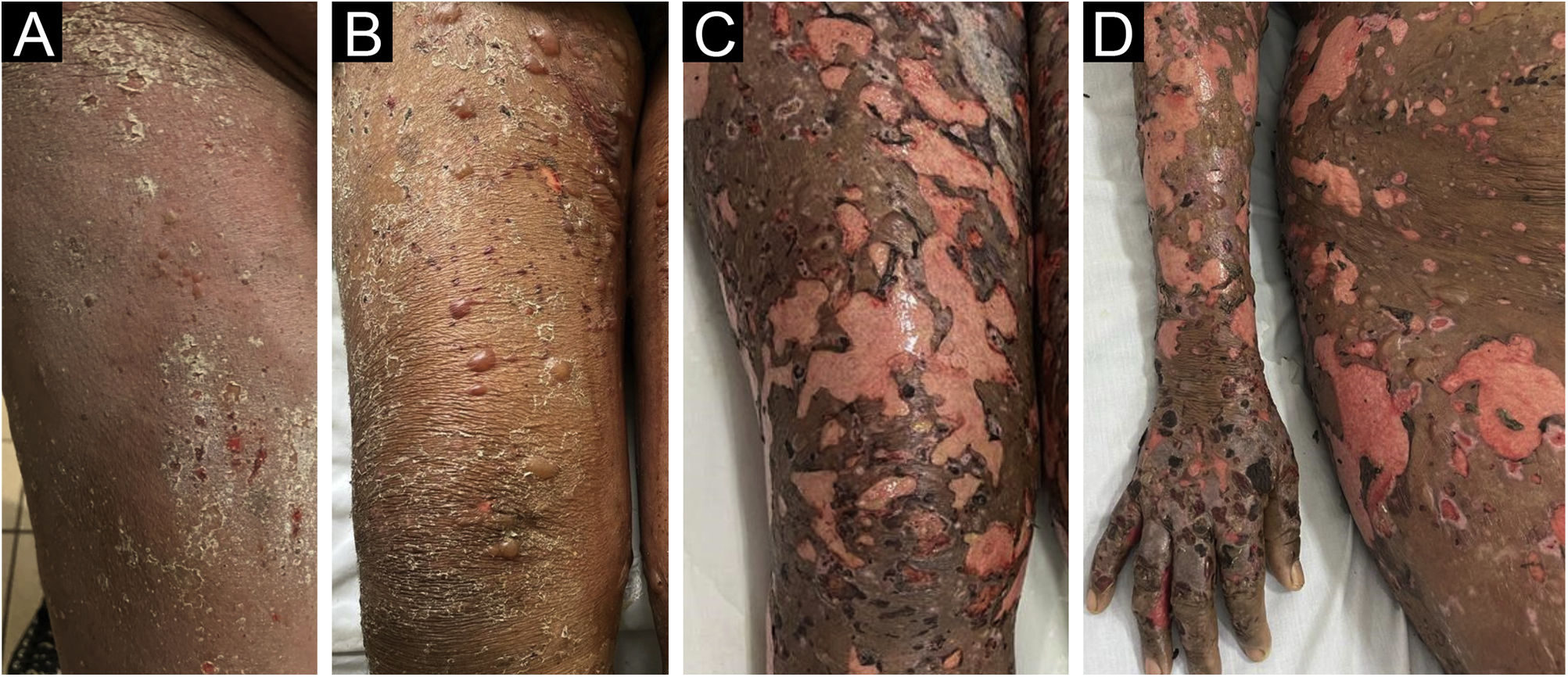
Examinamos paciente negra de 52 anos de idade, sem comorbidades, a qual uma semana após utilizar prednisona, ceftriaxona e pantoprazol para faringite, começou a apresentar eritema difuso com descamação por todo o tegumento (fig. 1A). Foi feita a hipótese clínica de farmacodermia. Dadas a disseminação e a intensidade do quadro, foi prescrita metilprednisolona 500mg, endovenoso (EV), durante cinco dias. Após o corticoide EV, foi mantida prednisona 60mg oral. Após a medicação EV, começaram a surgir pequenas bolhas (fig. 1B), sem acometimento mucoso com eosinofilia discreta. No décimo dia começou a haver desprendimento epidérmico, lembrando NET (figura 1C–D), com piora da eosinofilia (chegando a 3.700 eosinófilos/mm3).
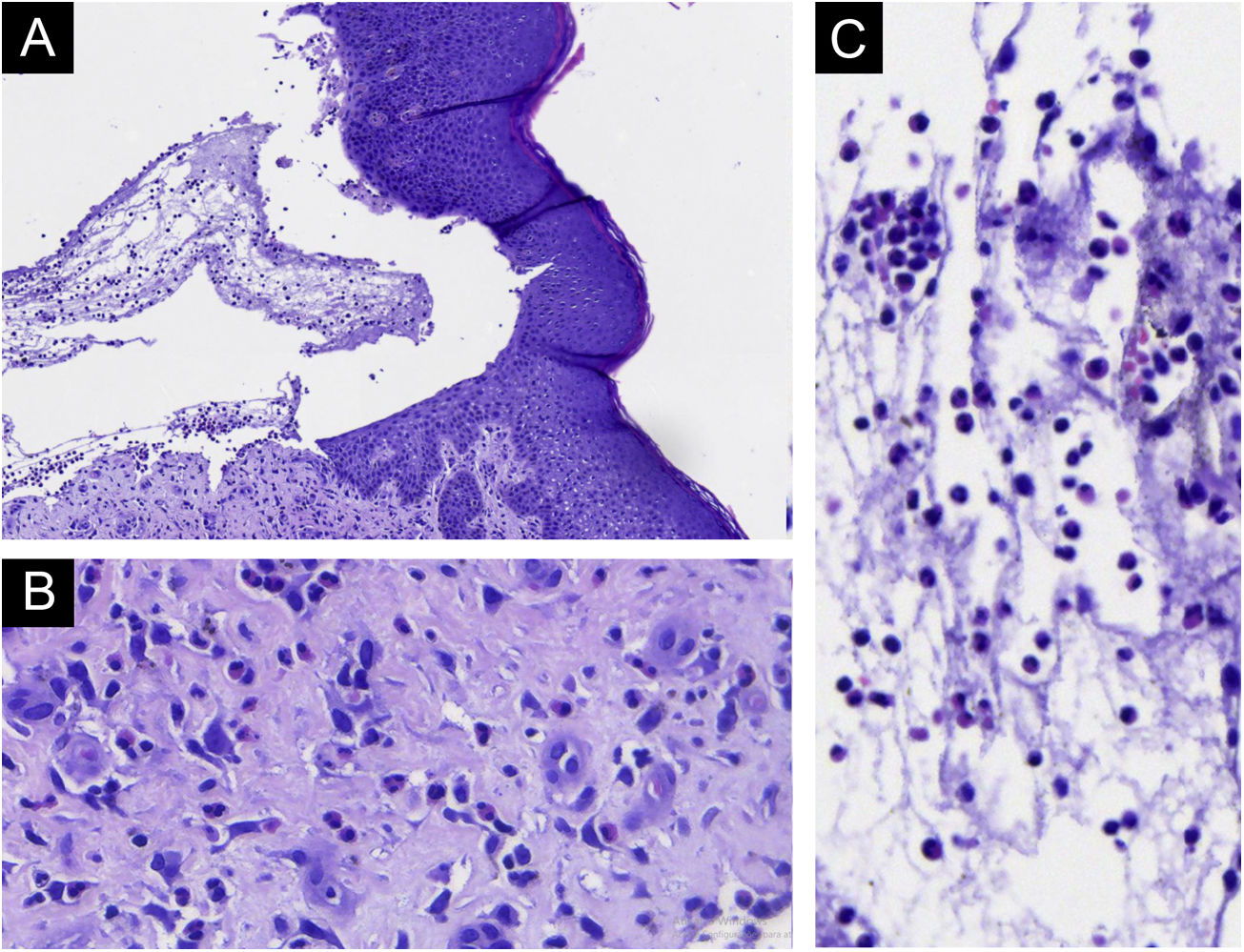
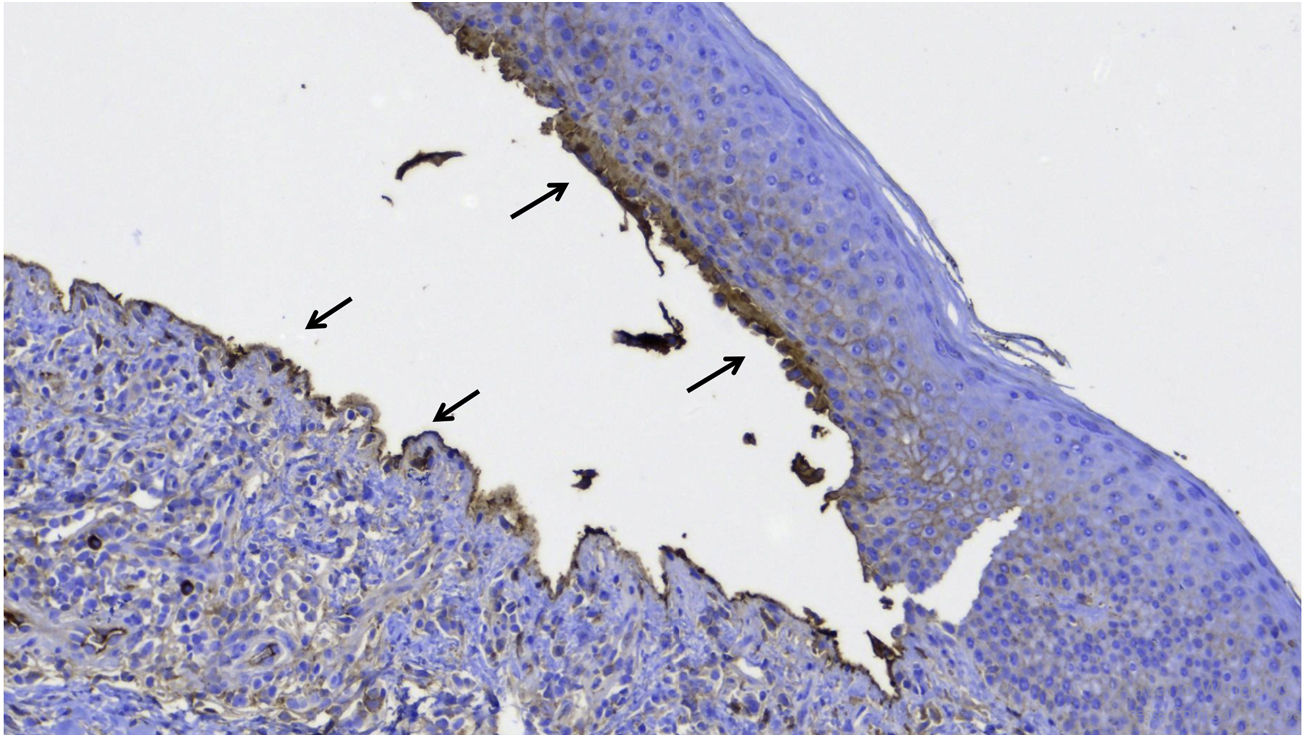
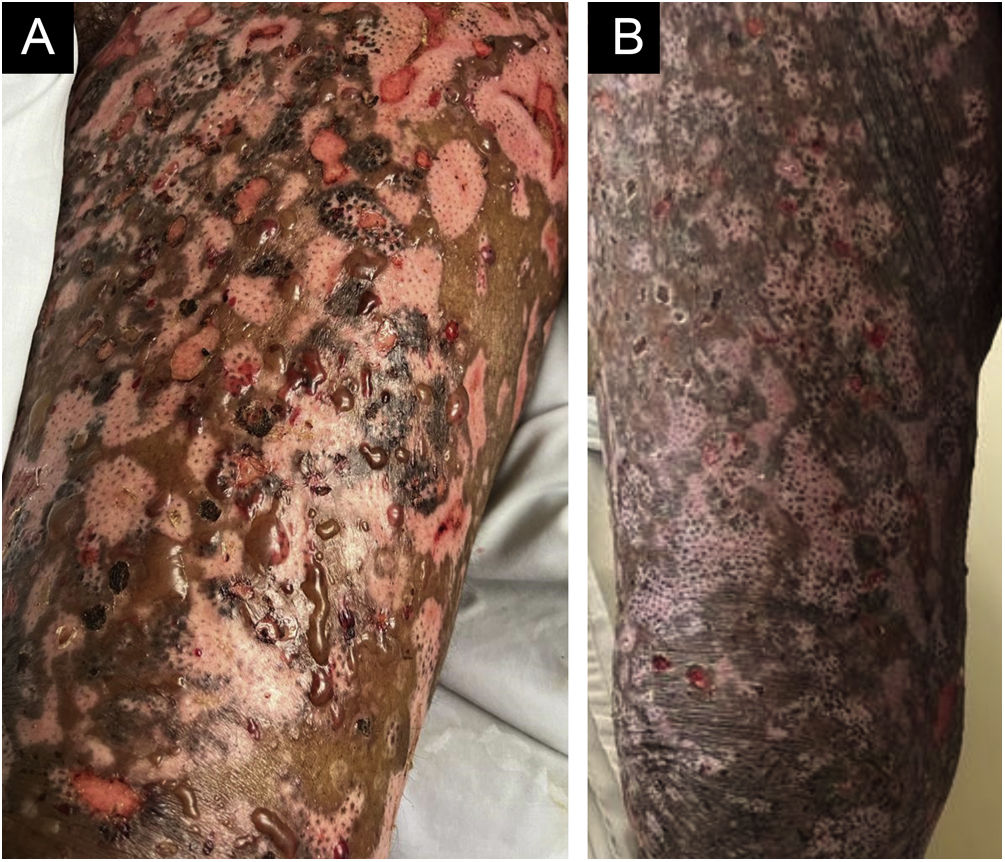
Como a paciente apresentasse febre, iniciou‐se ciprofloxacina EV e diminuiu‐se a prednisona para 40mg, o que levou ao aparecimento de algumas bolhas novas. Foi então biopsiada uma bolha, que mostrou clivagem subepidérmica, sem necrose epitelial e acentuado infiltrado eosinofílico na derme e no interior da bolha (fig. 2). A imuno‐histoquímica demonstrou depósito de IgG no assoalho e teto da bolha (fig. 3). A imunofluorescência indireta demonstrou positividade linear de IgG na ZMB. Nos dez dias seguintes, houve piora do desnudamento da pele. No vigésimo dia havia áreas de reepitelização, erosões das bolhas e bolhas novas concomitantemente (fig. 4A). Com a dose de 40mg, houve controle do quadro após quatro semanas (fig. 4B). A eosinofilia persistiu e a paciente relatava prurido acentuado, mesmo com as lesões sob controle.
A simulação de NET por PB é conhecida e rara,3,4 e o diagnóstico pode ser difícil na fase inicial da doença.5 Há também relato de caso desencadeado por imunoterapia para neoplasia sólida.6 É provável que a produção intensa de anticorpos contra as proteínas hemi‐desmossômicas leve ao desprendimento da epiderme, mas sem necrose epitelial como na NET. Outras doenças autoimunes que agridem a junção dermoepidérmica também podem simular NET.7
A eosinofilia periférica, como no caso descrito, ocorre em 50% dos casos8 de PB e a eosinofilia tecidual é critério para seu diagnóstico. Sua intensidade correlaciona com a gravidade do quadro.9
Este caso documenta variante rara de PB, bem como a dificuldade diagnóstica inicial.
Suporte financeiroNenhum.
Contribuição dos autoresHiram Almeida Jr.: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; revisão crítica do manuscrito.
Rodrigo Piltcher da Silva: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; revisão crítica do manuscrito.
Valéria Jorge: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; revisão crítica do manuscrito.
Como citar este artigo: de Almeida Jr. HL, Piltcher da Silva R, Jorge VM. Bullous pemphigoid mimicking toxic epidermal necrosis. An Bras Dermatol. 2025;100. https://doi.org/10.1016/j.abd.2024.03.009.
Trabalho realizado na Universidade Católica de Pelotas, Pelotas, RS, Brasil e Universidade Federal de Pelotas, Pelotas, RS, Brasil.