É marcante a disparidade entre o número de procedimentos estéticos realizados em todo o mundo e as complicações descritas na literatura. A dúvida quanto à subnotificação é razoável e deve ser considerada. O propósito deste trabalho é demonstrar a escassez de publicações científicas sobre complicações em procedimentos estéticos em comparação à abundância desses procedimentos realizados em todo o mundo. A partir desse conhecimento, demonstrar às autoridades responsáveis pela saúde a importância da notificação compulsória das complicações ocorridas nos procedimentos estéticos que exijam atendimento médico, para dispormos de dados que propiciem a prevenção. A limitação do conhecimento relativo às complicações foi demonstrada no levantamento de dados para a elaboração da tese “Mortes Relacionadas à Lipoaspiração no Brasil”, defendida em 2018 e publicada no periódico Surgical and Cosmetical Dermatology em 2020. A definição de complicação em procedimentos estéticos precisa ser objetiva para não apresentar interpretações distintas e subjetivas. A partir da notificação compulsória das complicações ocorridas em procedimentos estéticos, pretende‐se disponibilizar meios para que sejam conhecidas as suas causas e assim elaborar diretrizes para sua prevenção.
Entendemos a definição coerente e concreta de complicação em procedimento estético (CPE) como o dano físico causado ao ser humano proveniente de uma intervenção, realizada por médicos ou não médicos, que tenha como objetivo a modificação da aparência física deste e que requer atendimento médico ambulatorial e/ou hospitalar em decorrência dessa intervenção. Em resumo, é o dano físico causado por uma intervenção com objetivo de modificação da aparência que evolua com efeito adverso e que este requeira cuidado médico.
Por essa definição, CPE não se limita às intervenções que ocorram em consultórios, clínicas ou hospitais, mas também em ambientes licenciados pela Vigilância Sanitária que realizam procedimentos estéticos.
A morte em uma cirurgia plástica, a intoxicação exógena causada por substâncias utilizadas para modificar a haste capilar, a contaminação ou alergia após introdução de pigmento exógeno na derme por meio de agulhas ou a cegueira após a realização de preenchimento facial são exemplos de CPEs.
A disparidade entre o número de procedimentos realizados e as complicações reportadasUma busca realizada no Pubmed em dezembro do ano de 2021 utilizando as palavras complications AND aesthetic procedures, com intervalo de tempo limitado entre 2018 e 2021, gerou 3.685 estudos.1 Os últimos dados informados pela International Society of Aesthetic Plastic Surgery (ISAPS)2 quanto aos procedimentos realizados em 2018 e 2019 foram 48.248.678; desses, 23.266.374 em 2018 e 24.982.304 em 2019 – um aumento de 7,37%.
A relação entre os procedimentos realizados informados pela ISAPS e o número de complicações publicadas não parece refletir minimamente a realidade, pois sugere que em apenas 0,007% dos procedimentos ocorrem complicações ou efeitos adversos. Isso indica a existência de subrrelatorias, pois é natural a publicação apenas das complicações mais sérias, incomuns ou graves. E aqui está a origem de um dos problemas que se quer corrigir.
Além disso, é notável o aumento de profissionais médicos e não médicos que realizam procedimentos estéticos, o que torna passível de razoável dúvida quanto se conhece das complicações em procedimentos estéticos e sua provável realidade, o que pode prejudicar medidas preventivas efetivas contra essas complicações.
A identificação de complicações em procedimentos estéticosTomar ciência das complicações ocorridas em procedimentos estéticos não é informação de fácil acesso. Os dados ficam restritos aos prontuários médicos sob sigilo, publicados em estudos científicos ou são divulgados pela mídia (na maior parte das vezes, quando a evolução da complicação é fatal ou o paciente é figura pública). Em outros casos de complicação, a experiência sofrida fica velada com a individualidade do paciente. A vergonha, a contrariedade de familiares em relação à execução, o montante financeiro dispensado e os danos físicos e emocionais decorrentes do tratamento impedem que a reparação, consequente à complicação, seja reclamada.
A partir da divulgação dos dados da tese “Mortes relacionadas à Lipoaspiração no Brasil”,3,4 defendida na Escola Paulista de Medicina pelo Programa de Saúde Baseada em Evidências da Universidade Federal de São Paulo, elaborou‐se o Projeto de Lei (PL) 9602/2018 na Câmara dos Deputados. A proposta do projeto é que todas as complicações relacionadas a procedimentos estéticos sejam notificadas, de maneira compulsória, em todo território nacional. Após audiência pública com representantes do Conselho Federal de Medicina, da Sociedade Brasileira de Dermatologia e de Cirurgia Plástica e do Centro Cochrane do Brasil, por unanimidade o PL 9602/18 foi direcionado à Comissão de Seguridade Social e Família. Nessa Comissão, o voto favorável da Deputada Relatora foi aprovado, também por unanimidade. O mérito do PL 9602/18 está aprovado, segue agora para sua avaliação constitucional e, por fim, se aprovado, o Decreto da Lei.
Essa experiência vem ratificar a importância da união entre a academia científica e os Poderes Públicos para a consolidação de Leis que salvaguardem a população. O presente artigo busca demonstrar as atitudes realizadas tanto pela classe científica quanto pela política para reconhecer as complicações nos procedimentos estéticos.
O que se busca é o reconhecimento rápido das complicações nesse tipo de intervenção para, assim, formular um banco de dados eletrônico que determinará, com base nessas evidências, medidas efetivas de prevenção de complicações relacionados a procedimentos estéticos.
Números relevantes mostram que pode ocorrer uma subnotificação de complicações em procedimentos estéticos no mundo. Sem o conhecimento da realidade sobre as complicações dos referidos procedimentos, as ações tomadas para preveni‐las tornam‐se difíceis. A aprovação do PL e a lei sancionada tornarão o Brasil o primeiro país a ter esse tipo de ação já idealizada por outros pesquisadores ao concluírem seus estudos publicados.
Procedimentos estéticos: execução × complicaçãoOs números dos procedimentos estéticos impressionam (fig. 1). Segundo a ISAPS, em 2018 foram realizadas 1.862.506 mamoplastias, 1.732.620 lipoaspirações e 1.099.960 cirurgias das pálpebras, além de 6.097.516 aplicações de toxina botulínica e 3.729.833 preenchimentos com ácido hialurônico. Em 2019 houve um aumento médio de 7,4%, alcançando 1.795.551 mamoplastias, 1.704.786 lipoaspirações, 1.259.839 blefaroplastias, 6.271.488 aplicações de toxina botulínica e 4.315.859 preenchimentos com ácido hialurônico (tabela 1).
Número de procedimentos realizados nos EUA e Brasil em 2019
Fonte: ISAPS.2
Números de procedimentos estéticos2
| Mamoplastias | Lipoaspirações | Blefaroplastias | Toxina botulínica | Preenchimento ácido hialurônico | |
|---|---|---|---|---|---|
| 2018 | 1.862.506 | 1.732.620 | 1.099.960 | 6.097.516 | 3.729.833 |
| 2019 | 1.795.551 | 1.704.786 | 1.259.839 | 6.271.488 | 4.315.859 |
| Variação em relação à 2018 | –3,6% | –1,6% | +14.5% | +2,9% | + 15,7% |
No Brasil, essa mesma associação mostra que em 2019 foram realizados 2.565.675 procedimentos estéticos. Somos o segundo do mundo em quantidade de procedimento, ficando atrás apenas Estados Unidos, que totalizaram 3.982.749 procedimentos estéticos realizados naquele ano. Os números podem ser maiores do que essa estatística nos mostra, em razão de essas variáveis terem sido colhidas em uma associação organizada, porém restrita.2
Todos os procedimentos estéticos são passíveis de complicações. A classificação dos procedimentos estéticos é confusa e carece de definição científica. Muitos termos relacionados a esses procedimentos foram criados e levam a sensação de que são de baixo risco, pequena complexidade e isentos de efeitos adversos. Trata‐se de ilusão ao paciente e mesmo aos profissionais que os realizam sem a devida noção do perigo que esses procedimentos podem oferecer. Aqueles considerados “minimamente invasivos” não são isentos de complicações. Não podem ser banalizados, tampouco realizados a esmo, colocando em risco a saúde da população. Apesar de o pertuito de invasão ser mínimo, do curto tempo de recuperação, de não envolver anestesia geral e internação, esses procedimentos atingem planos profundos. A toxina botulínica, por exemplo, é aplicada no músculo e os preenchimentos podem ser depositados no plano supraperiostal.
Até mesmo artigos científicos usam o termo “minimamente invasivo”; no entanto, não o conceituam – apenas exemplificam certos procedimentos como toxina botulínica, preenchimento, microdermoabrasão, laser, radiofrequência e ultrassom.5–7
A intenção do PL não é proibir ou punir profissionais com diferentes formações ou treinamentos técnicos de realizarem procedimentos estéticos, masd reconhecer todas as complicações nesses procedimentos para que, com base nessas evidências irrefutáveis, seja possível traçar planos para a prevenção de complicações em cada uma delas. Trata‐se de um projeto preventivo.
A literatura nos mostra complicações após diferentes procedimentos estéticos: após realização de tatuagens, body piercing, alisamento capilar, aplicação de toxina botulínica, blefaroplastia, preenchimentos faciais e corporais, lipoaspirações, dentre outros.
Em revisão sistemática publicada em 2016, Dieckmann et al.8 identificaram 67 casos publicados entre 1984 e 2015 de complicações infecciosas bacterianas graves após a deposição intradérmica de pigmentos exógenos (tatuagem). Casos de endocardite bacteriana associada à tatuagem e piercing em jovens adultos de 15 a 30 anos, com e sem cardiopatia congênita, foram publicados por Armstrong et al.9 Esses autores ressaltam a importância do papel de um arquivo internacional de complicações relacionadas às artes corporais, o qual ofereceria documentação que poderia fornecer dados para instituição de medidas preventivas.
Miranda‐Vilela et al.10 destacam que o uso de produtos químicos nos cabelos pode ocasionar prurido, queimaduras e cicatrizes no couro cabeludo, e que deveria haver uma legislação mais rígida sobre esses produtos químicos. Akkaya et al.11 estudaram um caso de midríase unilateral e ptose palpebral após procedimento cosmético com toxina botulínica. Os autores relatam o caso de uma mulher de 36 anos que após três dias da aplicação evoluiu com a intercorrência.
Nos procedimentos estéticos que utilizam tecnologias, como certos tipos de laser não ablativos, Handley12 afirma que pouco foi publicado em relação às complicações com esses tratamentos e que é difícil obter dados sobre eventos adversos. Não obstante, cita hiperpigmentação e hipopigmentação transitórias; hipopigmentação permanente, cicatrizes, infecção, queimaduras de 1° e 2° graus, áreas de alopecia, foliculite, pseudofoliculite, estimulação do crescimento de pelos na periferia das áreas tratadas e acne temporária. Em relação aos procedimentos cirúrgicos, Lelli e Lisman13 realizaram revisão das principais complicações das blefaroplastias. Os autores relataram complicações após a primeira semana da cirurgia como abrasões da córnea e hemorragia retrobulbar, a qual pode levar à cegueira e mais tardiamente como estrabismo, exposição da córnea e epífora (perda ou alteração da drenagem normal das lágrimas pelas vias lacrimais), alterações na altura e contorno da pálpebra juntamente com assimetrias, cicatrizes e edema persistente.
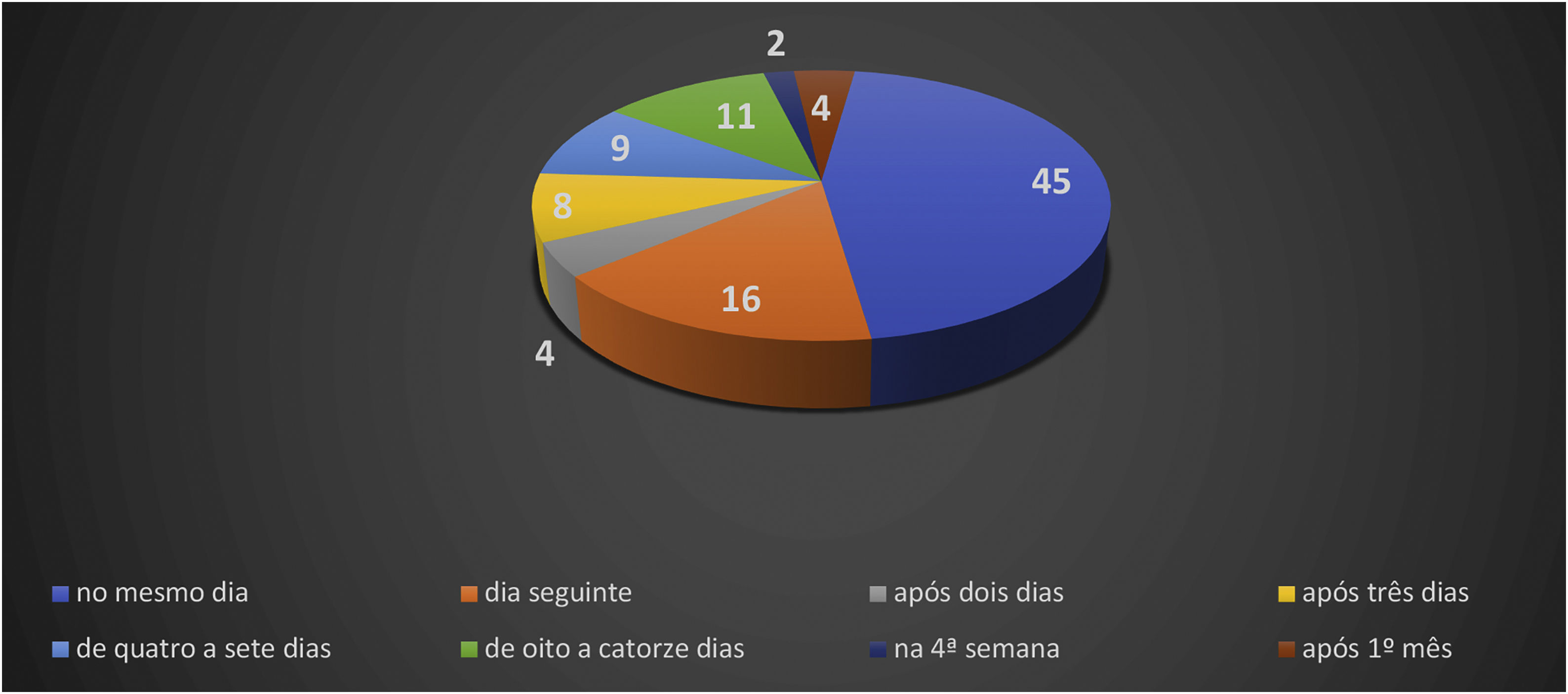
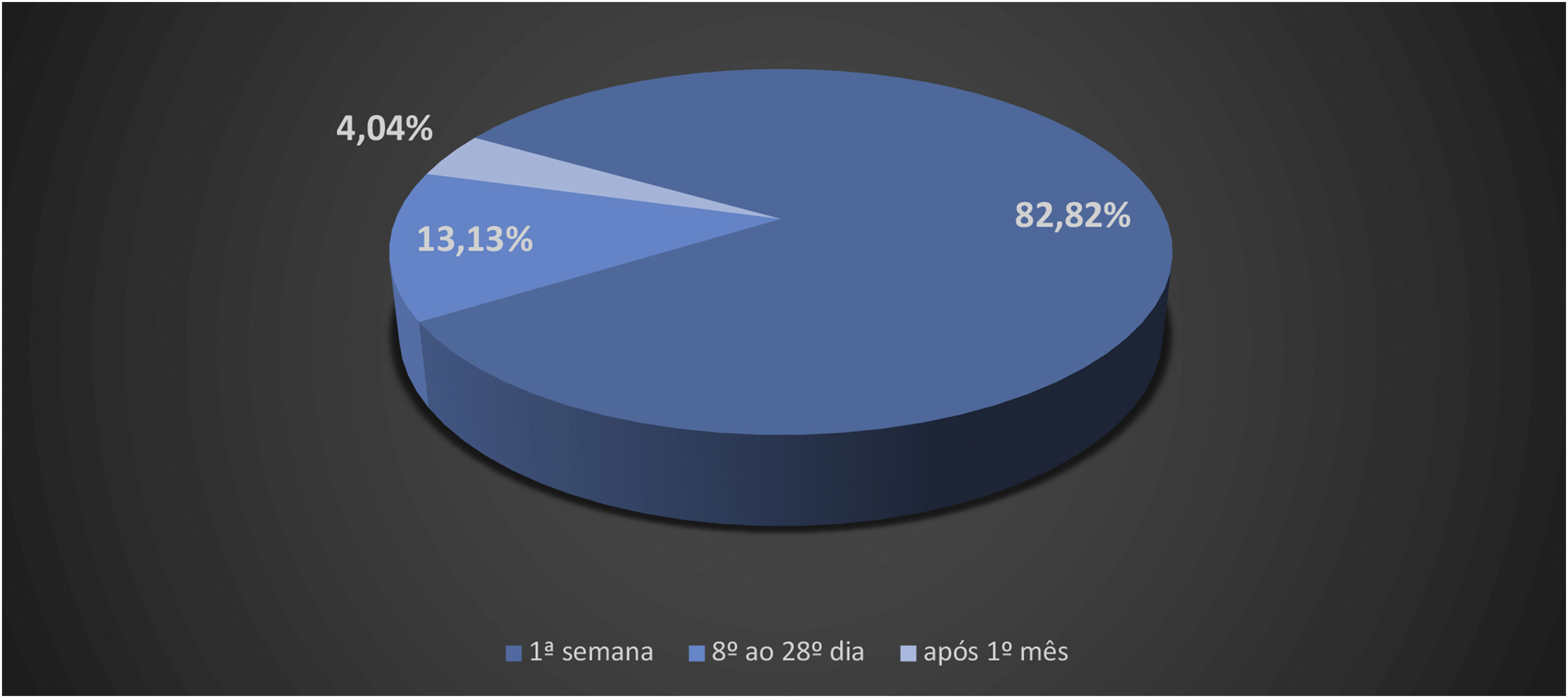
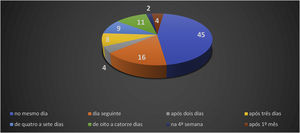
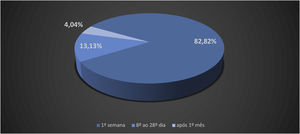
Oestreicher e Mehta14 relataram sobre as anormalidades secundárias às blefaroplastias inferiores e incluíram retração da pálpebra inferior (ectrópio), arredondamento do contorno da pálpebra inferior, arredondamento do ângulo do canto lateral e ectrópio. Moris et al.15 relataram no lift cervicofacial, sob uso de anestesia local, complicações como deiscência de cicatriz, necrose de pele, infecção, hipoestesias e queloide. Di Santis et al.4 relataram óbitos em lipoaspirações. Esse estudo foi realizado no Brasil com informações colhidas em divulgações da mídia escrita. Os autores referiram que o óbito ocorreu no dia da cirurgia (D0) em 45% dos casos. Quando considerada a morte entre o D0 e o final da primeira semana (D7), esse percentual elevou‐se para 82,82%; da 2ª semana ao 28° dia, 13,13%; e 4,04% após o primeiro mês (n=99; figs. 2 e 3).3,4
Número absoluto de casos de óbito no período de 1987 a 2015.3
Número relativo de casos de óbitos no período de 1987 a 2015.3
Foi possível identificar 97 instituições em que as cirurgias foram realizadas. Em 53,6% dos casos, elas ocorreram em hospitais; em 46,4%, em clínicas fora de hospitais. Associação de lipoaspiração com outros procedimentos ocorreu em 38,24% dos casos, enquanto 61,76% foram relatadas como lipoaspiração realizada de maneira isolada. Em relação às especialidades dos médicos envolvidos, os autores conseguiram detectá‐las em 86 casos. Desses, 66 médicos detinham especialidade registrada, 61 em cirurgia plástica, dois em cirurgia geral, dois em ortopedia, um em diagnóstico por imagem; 20 profissionais não tinham registrada nenhuma especialidade médica. Em 70,93% dos casos as cirurgias foram realizadas por médicos com possível treinamento específico para a realização de lipoaspiração; 13,64% dos médicos envolveram‐se em mais de uma cirurgia que resultou no óbito do paciente (tabela 2).3,4
Causas de óbito após lipoaspiração, no período de 1987 a 201515
| n | ||
|---|---|---|
| Sexo | Feminino: 98% | 102 |
| Idade | Entre 31 e 40 anos: 40% | 102 |
| Óbito no D0 (dia da cirurgia) | 45% | 99 |
| Óbito entre o D0 e D7 | 82,82 | 99 |
| Óbito após o D30 | 4,04 | 99 |
| Cirurgias em hospitais | 53,6% | 97 |
| Lipoaspiração isolada | 61,76% | 107 |
| Especialidade com maior número de óbitos | Cirurgia plástica | 86 |
| Número de casos em que o cirurgião assinou o atestado de óbito | 12,98% | 86 |
| Médico que se envolveram em mais de um óbito | 13,64% | 86 |
Das causas de óbito, o tromboembolismo ficou em primeiro lugar com 17,44%, seguido por perfuração (13,95%), infecção (9,3%), hemorragia (5,81%), embolia gordurosa (4,65%) e edema agudo de pulmão e complicações anestésicas, com 2,32% cada uma delas (n=86). Em 44,18% dos casos não foi possível determinar a causa do óbito.3,4
Grazer e de Jong16 enviaram correspondência aos médicos e as informações obtidas do questionário em relação às duas primeiras causas de óbito coincidiram com o trabalho de Di Santis et al.4 Por outro lado, Lehnhardt et al.17 observaram que as principais causas de óbito são a infecção (65%), a perfuração (13%), seguida por fenômenos tromboembólicos (8%), e a posição de morte indeterminada foi a última colocada.17 Esses autores, mesmo com o apoio de várias sociedades médicas e com o envio de 3.000 questionários, contabilizaram apenas 23 casos de óbitos.17
Cupello et al.18 salientaram que seus dados devem ser interpretados com cautela, em razão da metodologia empregada, que foi por meio de correspondência com muitas respostas ausentes. Observa‐se, assim, que a própria literatura é contraditória em relação ao motivo dos óbitos.4,16–18
A complicação pode ocorrer e, portanto, precisamos objetivar e saber em quantos casos houve fatalidade. É necessário diagnosticar rapidamente uma substância que cause complicações, antes de termos uma epidemia de casos por um produto ou tecnologia que cause danos. Técnicas cirúrgicas, por vezes consagradas, conhecidas e desejadas pelos pacientes, podem espoliar física e fisiologicamente um indivíduo previamente são e transformá‐lo em um indivíduo doente; portanto, deverão ser revistas. Precisamos agir em casos de médicos e de outros profissionais não médicos que realizam procedimentos cirúrgicos de alta complexidade e que erram de maneira contumaz.
Ações tomadas em relação ao temaDesde 1977 a literatura se preocupa com as CPE. O primeiro artigo publicado sobre o tema foi em uma abdominoplastia, procedimento muito popular na década de 1970.19
O Conselho Federal de Medicina estabeleceu parâmetros de segurança para a realização da lipoaspiração com a Resolução 1.711/2003.
A preocupação com esse tipo de desfecho ou com complicações é antiga. Na Câmara dos Deputados, por meio do Requerimento de Informações n° 1.046/1999, houve o questionamento ao Ministro da Saúde se havia dados disponíveis sobre o número de óbitos relacionados à lipoaspiração no Brasil.
A Lei 12.842/2013 (Lei do Ato Médico), que dispõe sobre o exercício da Medicina, recebeu veto quanto aos incisos I e II do §4° do artigo 4°. Esse artigo dispõe sobre as atividades privativas do médico, e o §4° sobre os procedimentos invasivos. A alegação dos vetos foi justificada pois os incisos foram caracterizados como sendo “(...) de maneira ampla e imprecisa” do que seriam procedimentos invasivos e que há um rol extenso de procedimentos a partir de uma perspectiva multiprofissional.
ArgumentaçãoO que constatamos nesses anos de estudo e pela literatura sobre CPE é que as complicações podem acontecer em decorrência de três fatores principais (excetuando‐se a resposta inerente do ser humano frente ao procedimento, como nas reações de hipersensibilidade ou reações autoinflamatórias), quais sejam: o produto ou tecnologia empregados; a técnica utilizada, muitas vezes consagradas e replicadas; o erro humano.
Nos Estados Unidos, a Flórida e o Alabama notificam as complicações que ocorrem em consultórios ou clínicas – não especificamente procedimentos estéticos, mas aqueles realizados fora de um ambiente hospitalar em que haja morte ou transferência para hospital.
Na Flórida, os dados são de domínio público; já no Alabama, não. Neste último estado, entre 2003 e 2009, das transferências para hospitais, 42% estavam associadas a procedimentos estéticos. Após a instituição da obrigatoriedade da notificação, não houve óbitos em cirurgias estéticas no Alabama.19,20
É crível pensar que, de algum modo, houve melhora em algum fator (técnica cirúrgica, prudência, avaliação prévia da saúde do paciente, monitoração do paciente) que culminou com a diminuição absoluta dos casos de óbito naquele estado americano.20
Na Flórida, dados disponibilizados pela Florida Agency for Health Care Administration mostraram que 63% das mortes notificadas estavam associadas aos procedimentos estéticos.20
A notificação deve ser eletrônica e acessível para que os médicos ou hospitais possam realizá‐la.
O aumento previsto dos procedimentos estéticos no Brasil chama a atenção de autoridades em saúde e das instituições médicas. É sabido que procedimentos estéticos como preenchimento, blefaroplastias, lipoaspiração, entre outros, estão sendo realizados por profissionais não médicos.
Conhecer as complicações, relacioná‐las com seus executores, se médicos ou não médicos, com as técnicas utilizadas, os produtos e tecnologias é fundamental para o conhecimento científico do que pode e não ser realizado por não médicos, do que pode ou não ser realizado em relação às técnicas cirúrgicas, mesmo as consagradas, e dos produtos ou tecnologias que causam complicações. Esse rápido diagnóstico, que será conquistado com a notificação compulsória, permitirá planejar a segurança utilizada e de quem se submete aos procedimentos estéticos.
ConclusãoA notificação compulsória de complicações em procedimentos estéticos permitirá a formação de um banco de dados que facilitará o entendimento das causas.
É importante ressaltar que não se trata de Lei que visa à punição, mas uma possibilidade de informação com fim científico específico: reconhecer as causas que levaram pessoas previamente sadias, que se submeteram a intervenções altamente eletivas, muitas vezes indivíduos jovens na fase ativa de suas vidas, a sofrerem complicações. Outrossim, reconhecer rapidamente produtos ou tecnologias de má qualidade, os quais podem pôr em risco a saúde da população.
Suporte financeiroFUNADERSP – Fundo de Apoio à Dermatologia do Estado de São Paulo.
Contribuição dos autoresÉrico Pampado Di Santis: Análise estatística; aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Samira Yarak: Análise estatística; Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Sérgio Henrique Hirata: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Marcos Roberto Martins: Concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Conflito de interessesNenhum.
O presente trabalho é fruto da Tese de Doutorado defendida na Pós‐Graduação de Saúde Baseada em Evidências da Universidade Federal de São Paulo, realizada com apoio do FUNADERSP ‐ Fundo de Apoio à Dermatologia do Estado de São Paulo ‐ Sebastião Sampaio.
Como citar este artigo: Di Santis EP, Yarak S, Martins MR, Hirata SH. Compulsory notification of injuries in aesthetic procedures. Impact on patient safety. An Bras Dermatol. 2022;97:491–7.
Trabalho realizado no Departamento de Dermatologia e Pós‐Graduação de Saúde Baseada em Evidências, Escola Paulista de Medicina, Universidade Federal de São Paulo e Universidade de Taubaté, Taubaté, SP, Brasil.