Prurigo nodular é dermatose pruriginosa crônica. A fototerapia com UVB de banda estreita (UVB‐NB) é considerada opção de tratamento eficaz e segura em pacientes com múltiplas comorbidades.
ObjetivoO objetivo do presente estudo foi avaliar a eficácia e a segurança da fototerapia com UVB‐NB no tratamento do prurigo nodular e comparar as taxas de resposta de acordo com a localização da lesão.
MétodosTrinta pacientes com prurigo nodular tratados com fototerapia com UVB‐NB foram incluídos no presente estudo. Os dados para este estudo foram obtidos retrospectivamente de fichas de seguimento de pacientes na unidade de fototerapia.
ResultadosA fototerapia com UVB‐NB levou a uma resposta completa (RC) em 24 (80%) dos pacientes, enquanto resposta parcial (RP) foi alcançada em seis (20%). Em relação às localizações do prurigo nodular, a taxa de RC foi estatisticamente maior naqueles com envolvimento difuso e central (p<0,05). Eritema e/ou prurido foram observados em quatro (13,3%) dos pacientes com prurigo nodular.
Limitações do estudoO presente estudo é limitado por seu desenho retrospectivo e de centro único.
ConclusõesA fototerapia UVB‐NB é opção de tratamento eficaz e segura para pacientes com prurigo nodular, especialmente apresentando múltiplas comorbidades e fazendo uso de vários medicamentos. Pacientes com envolvimento difuso e central podem responder melhor à fototerapia do que aqueles com envolvimento periférico.
Prurigo nodular é dermatose inflamatória crônica caracterizada por lesões nodulares hiperceratóticas intensamente pruriginosas. Esses nódulos tendem a ser distribuídos simetricamente nas superfícies extensoras das extremidades ou do tronco e raramente afetam as regiões palmares e a face. O prurido intenso experimentado pelos pacientes resulta em crostas, sangramento ou dor nas lesões nodulares. Embora a causa exata do prurigo nodular seja desconhecida, acredita‐se que a sensibilização neuronal resultante da desregulação neuroimune cause um ciclo repetitivo de prurido e escoriação. O prurido crônico no prurigo nodular diminui a qualidade de vida e pode estar associado a muitas condições comórbidas, incluindo distúrbios psiquiátricos, endócrinos, cardiovasculares e renais, bem como neoplasias malignas.1,2
O tratamento do prurigo nodular costuma ser desafiador. As condições comórbidas do paciente e os efeitos colaterais das terapias devem ser considerados para um tratamento individualizado. Agentes antipruriginosos tópicos, como corticosteroides, inibidores de calcineurina e terapias anestésicas, corticosteroides intralesionais ou terapias antipruriginosas sistêmicas, incluindo fototerapia ultravioleta (UV), gabapentinoides, antidepressivos, antagonistas opioides e imunossupressores são opções de tratamento recomendadas para prurigo nodular.1,3
A terapia UV demonstrou reduzir o prurido em muitas doenças dermatológicas ao interromper o ciclo prurido‐escoriações devido a seus efeitos anti‐inflamatórios e neuromoduladores.4 Entre as opções atuais de fototerapia, a fototerapia UVB de banda estreita (NB‐UVB, do inglês narrowband UVB) que emite comprimento de onda entre 310 e 315nm foi sugerida como tratamento bem tolerado e de primeira linha para pacientes com prurigo nodular que não respondem a tratamentos tópicos.3,5–7O objetivo do presente estudo foi avaliar a eficácia e a segurança da fototerapia com UVB‐NB no tratamento do prurigo nodular de acordo com a localização das lesões.
Materiais e métodosPacientesO presente estudo incluiu 30 pacientes com prurigo nodular tratados com UVB‐NB que foram monitorados na unidade de fototerapia entre 2011 e 2021. O protocolo do estudo foi aprovado pelo Comitê de Ética institucional. Os dados da fototerapia foram avaliados retrospectivamente a partir das fichas de monitoramento dos pacientes. Pacientes que tiveram diagnóstico clínico e/ou comprovado por biopsia de prurigo nodular foram incluídos.
Antes da fototerapia, os pacientes foram avaliados para neoplasias malignas cutâneas e uso de medicamentos fotossensibilizantes. Para cada paciente, dados demográficos e clínicos, incluindo idade, gênero, comorbidades, tratamentos anteriores, duração da doença, localização das lesões e tipo de pele de acordo com a classificação de Fitzpatrick foram documentados. O período de washout necessário antes da fototerapia foi de duas a quatro semanas para tratamentos tópicos e/ou sistêmicos. As comorbidades dos pacientes foram classificadas como doenças psiquiátricas, doenças endócrino‐metabólicas (diabetes mellitus, doença renal crônica, doenças da tireoide e paratireoide), doenças cardiovasculares (hipertensão, doença coronariana, doença cardíaca congestiva) e neoplasias malignas. Variáveis relacionadas à fototerapia como número de sessões, período de seguimento em fototerapia, primeira dose máxima de fototerapia, dose cumulativa, resposta à fototerapia e taxas de recorrência foram incluídas.
Distribuição das lesõesA localização das lesões foi classificada como central, periférica ou difusa antes da fototerapia. As lesões limitadas às extremidades foram classificadas como periféricas, o envolvimento do tronco foi classificado como central e o envolvimento do tronco e das extremidades foi classificado como envolvimento difuso. O número médio de sessões e as doses cumulativas médias também foram registrados de acordo com a localização das lesões.
Protocolo da fototerapiaO tratamento com UVB‐NB foi aplicado com o aparelho UV modelo Daavlin Spectra 305/350 aos pacientes incluídos no presente estudo. A fototerapia com UVB‐NB foi primeiramente iniciada com 70% da dose mínima de eritema e o tratamento continuou com aumentos de dose de 10% a 20% em cada sessão subsequente. Enquanto a dose de fototerapia continuou com um aumento de 10% em pacientes que desenvolveram eritema mínimo, a dose não foi aumentada em pacientes que desenvolveram eritema moderado. A fototerapia foi descontinuada em pacientes que desenvolveram eritema acentuado e/ou edema. Após o eritema acentuado diminuir, a dose de fototerapia começou com 50% da última dose e continuou com incrementos de 10%. A terapia com UVB‐NB foi administrada três vezes por semana e continuou duas ou uma vez por semana quando os pacientes apresentaram resposta clínica em visitas mensais. Cremes emolientes foram usados em todos os pacientes desde a primeira sessão de fototerapia. Os pacientes foram acompanhados por 12 meses após a interrupção do tratamento para detectar o desenvolvimento de qualquer recorrência.
Avaliação da eficácia do tratamentoA resposta ao tratamento foi avaliada em pacientes que receberam fototerapia com UVB‐NB por pelo menos três meses. Em visitas clínicas mensais após o início da fototerapia, os pacientes foram avaliados subjetivamente para verificar se a intensidade do prurido havia diminuído, e a regressão das lesões foi avaliada pelo clínico. De acordo com a distribuição das lesões; pacientes com mais de 90% de eliminação das lesões foram considerados como resposta completa (RC) e aqueles com entre 50% e 90% foram considerados como resposta parcial (RP).8 A idade dos pacientes (< 65 anos vs. ≥ 65 anos), duração da doença (< 2 anos vs. ≥ 2 anos), distribuição das lesões, tratamentos anteriores, comorbidades, número médio de sessões, doses cumulativas e taxas de recorrência foram comparados em pacientes que tiveram RC e RP. Recorrência foi definida como aumento no número de nódulos após terem diminuído ou desaparecido completamente em um período de seguimento de 1 ano.
Análise estatísticaEstatísticas descritivas para variáveis contínuas foram mostradas como média±desvio padrão ou mediana (mínimo–máximo), e variáveis categóricas foram mostradas como o número de casos (%). A análise de normalidade dos dados numéricos foi calculada pelo teste de Kolmogorov‐Smirnov e foi determinado que os dados não apresentavam distribuição normal. Os valores medianos (mínimo–máximo) dos dados foram fornecidos com o teste Qui‐quadrado e o teste U de Mann‐Whitney foi utilizado para avaliações estatísticas; p<0,05 foi aceito como significância estatística. As análises de dados foram realizadas com o software SPSS Statistics Pack versão 25.0 (IBM, Armonk, NY).
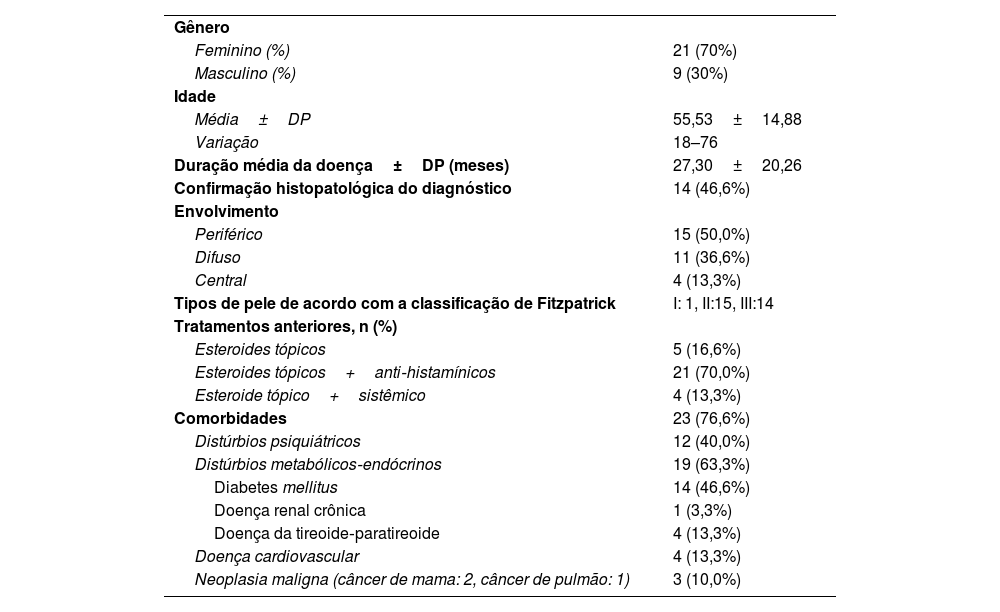
ResultadosCaracterísticas demográficas, clínicas e de tratamento do prurigo nodularUm total de 30 pacientes com diagnóstico de prurigo nodular tratados com UVB‐NB foi incluído no presente estudo. Vinte e um (70%) dos pacientes eram do gênero feminino e nove (30%) eram do gênero masculino. A idade média dos pacientes foi de 55,53±14,88 (variação: 18–76) anos. Nove (30%) pacientes tinham 65 anos ou mais. A duração média da doença foi de 27,30±20,26 meses. O diagnóstico de prurigo nodular foi confirmado com exame histopatológico em 14 (46,6%) pacientes. A avaliação da localização das lesões mostrou envolvimento periférico em 15 (50,0%) pacientes, envolvimento difuso em 11 (36,6%) e envolvimento central em quatro (13,3%) pacientes. Antes da fototerapia, esteroides tópicos e anti‐histamínicos foram administrados em 21 (70,0%) pacientes, esteroides tópicos em cinco (16,6%) pacientes e esteroides tópicos e sistêmicos em quatro (13,3%). Oito (26,6%) pacientes tinham diátese atópica ou predisposição atópica. Dois (6,6%) pacientes tinham psoríase vulgar concomitante. Nenhuma doença infecciosa concomitante foi detectada. Doença concomitante foi documentada em 24 casos (80%). Diabetes mellitus tipo 2 e transtornos psiquiátricos foram as comorbidades mais comuns detectadas em 14 (46,6%) e 12 (40,0%) pacientes, respectivamente. Dos pacientes com doenças psiquiátricas, nove (75%) foram diagnosticados com transtorno de ansiedade e três (25%) com transtorno depressivo (tabela 1).
Características demográficas e clínicas de pacientes com prurigo nodular
| Gênero | |
| Feminino (%) | 21 (70%) |
| Masculino (%) | 9 (30%) |
| Idade | |
| Média±DP | 55,53±14,88 |
| Variação | 18–76 |
| Duração média da doença±DP (meses) | 27,30±20,26 |
| Confirmação histopatológica do diagnóstico | 14 (46,6%) |
| Envolvimento | |
| Periférico | 15 (50,0%) |
| Difuso | 11 (36,6%) |
| Central | 4 (13,3%) |
| Tipos de pele de acordo com a classificação de Fitzpatrick | I: 1, II:15, III:14 |
| Tratamentos anteriores, n (%) | |
| Esteroides tópicos | 5 (16,6%) |
| Esteroides tópicos+anti‐histamínicos | 21 (70,0%) |
| Esteroide tópico+sistêmico | 4 (13,3%) |
| Comorbidades | 23 (76,6%) |
| Distúrbios psiquiátricos | 12 (40,0%) |
| Distúrbios metabólicos‐endócrinos | 19 (63,3%) |
| Diabetes mellitus | 14 (46,6%) |
| Doença renal crônica | 1 (3,3%) |
| Doença da tireoide‐paratireoide | 4 (13,3%) |
| Doença cardiovascular | 4 (13,3%) |
| Neoplasia maligna (câncer de mama: 2, câncer de pulmão: 1) | 3 (10,0%) |
DP, desvio‐padrão.
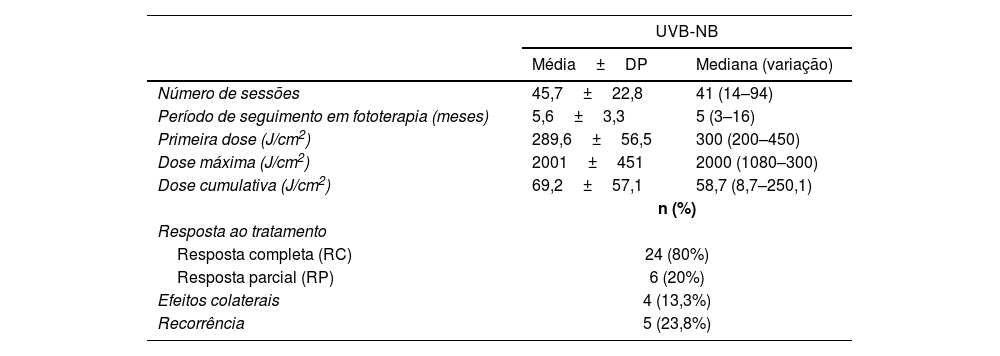
O período de seguimento em fototerapia foi de 5,6±3,3 meses (variação: 3–16). O número médio de sessões foi de 45,7±22,8 (variação: 14–94), com dose cumulativa média de 2001±451J/cm2 (variação: 8,7–250,1J/cm2). A RC foi alcançada em 24 (80%) pacientes, enquanto a RP foi alcançada em seis (20%) pacientes. Eritema e/ou prurido foram observados em quatro (13,3%) pacientes como efeito colateral mais comum durante a fototerapia. Nenhum dos pacientes interrompeu o tratamento em virtude de efeitos colaterais. Corticosteroides tópicos e emolientes foram usados para o eritema e/ou prurido. Dados de seguimento estavam disponíveis para 21 pacientes e recorrência foi observada em cinco (23,8%) deles durante o seguimento de um ano (tabela 2).
Dados fototerapêuticos de pacientes com prurigo nodular
| UVB‐NB | ||
|---|---|---|
| Média±DP | Mediana (variação) | |
| Número de sessões | 45,7±22,8 | 41 (14–94) |
| Período de seguimento em fototerapia (meses) | 5,6±3,3 | 5 (3–16) |
| Primeira dose (J/cm2) | 289,6±56,5 | 300 (200–450) |
| Dose máxima (J/cm2) | 2001±451 | 2000 (1080–300) |
| Dose cumulativa (J/cm2) | 69,2±57,1 | 58,7 (8,7–250,1) |
| n (%) | ||
| Resposta ao tratamento | ||
| Resposta completa (RC) | 24 (80%) | |
| Resposta parcial (RP) | 6 (20%) | |
| Efeitos colaterais | 4 (13,3%) | |
| Recorrência | 5 (23,8%) | |
DP, desvio padrão.
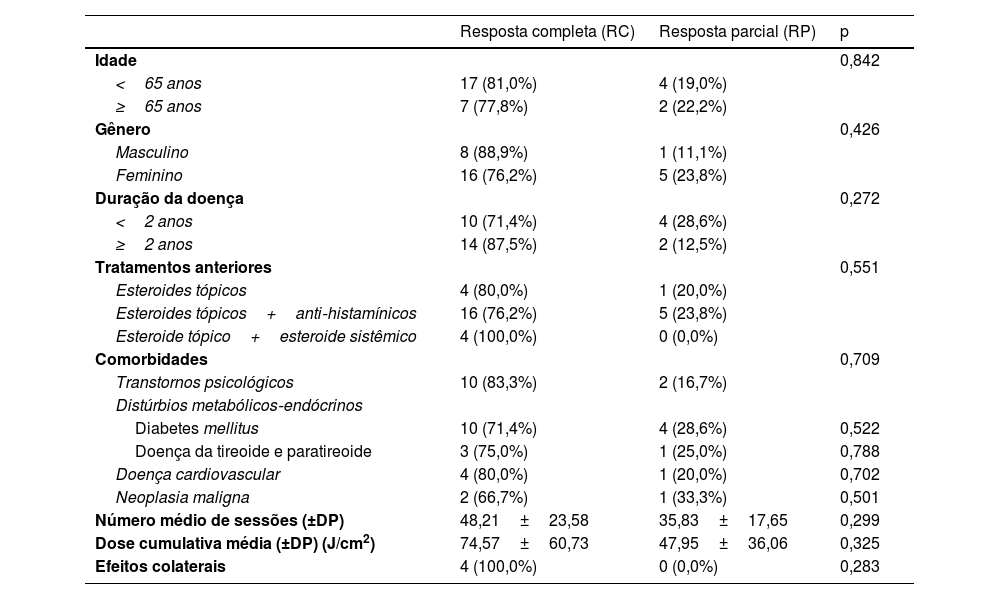
Na avaliação da resposta à fototerapia de acordo com as características sociodemográficas e clínicas, nenhuma diferença estatisticamente significante foi encontrada entre as taxas de RC e RP em termos de pacientes geriátricos, gênero, duração da doença, tratamentos anteriores, comorbidades, número médio de sessões, dose cumulativa média e efeitos colaterais (tabela 3).
Características clínicas e do tratamento de pacientes com prurigo nodular de acordo com a resposta à fototerapia
| Resposta completa (RC) | Resposta parcial (RP) | p | |
|---|---|---|---|
| Idade | 0,842 | ||
| <65 anos | 17 (81,0%) | 4 (19,0%) | |
| ≥65 anos | 7 (77,8%) | 2 (22,2%) | |
| Gênero | 0,426 | ||
| Masculino | 8 (88,9%) | 1 (11,1%) | |
| Feminino | 16 (76,2%) | 5 (23,8%) | |
| Duração da doença | 0,272 | ||
| <2 anos | 10 (71,4%) | 4 (28,6%) | |
| ≥2 anos | 14 (87,5%) | 2 (12,5%) | |
| Tratamentos anteriores | 0,551 | ||
| Esteroides tópicos | 4 (80,0%) | 1 (20,0%) | |
| Esteroides tópicos+anti‐histamínicos | 16 (76,2%) | 5 (23,8%) | |
| Esteroide tópico+esteroide sistêmico | 4 (100,0%) | 0 (0,0%) | |
| Comorbidades | 0,709 | ||
| Transtornos psicológicos | 10 (83,3%) | 2 (16,7%) | |
| Distúrbios metabólicos‐endócrinos | |||
| Diabetes mellitus | 10 (71,4%) | 4 (28,6%) | 0,522 |
| Doença da tireoide e paratireoide | 3 (75,0%) | 1 (25,0%) | 0,788 |
| Doença cardiovascular | 4 (80,0%) | 1 (20,0%) | 0,702 |
| Neoplasia maligna | 2 (66,7%) | 1 (33,3%) | 0,501 |
| Número médio de sessões (±DP) | 48,21±23,58 | 35,83±17,65 | 0,299 |
| Dose cumulativa média (±DP) (J/cm2) | 74,57±60,73 | 47,95±36,06 | 0,325 |
| Efeitos colaterais | 4 (100,0%) | 0 (0,0%) | 0,283 |
DP, desvio padrão.
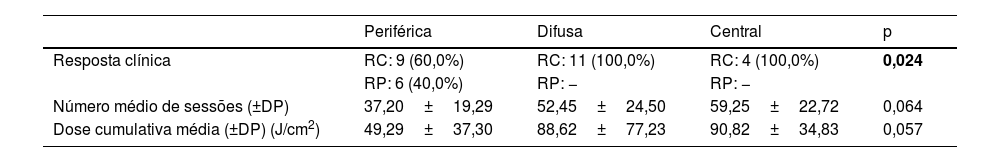
Pacientes com envolvimento difuso e central apresentaram taxas de RC estatisticamente maiores do que pacientes com envolvimento periférico (p<0,05). O número médio de sessões e a dose cumulativa média de pacientes com envolvimento difuso e central foram maiores do que aqueles de pacientes com envolvimento periférico; entretanto, essa diferença não foi estatisticamente significante (tabela 4).
Dados fototerapêuticos dos pacientes de acordo com a localização das lesões
| Periférica | Difusa | Central | p | |
|---|---|---|---|---|
| Resposta clínica | RC: 9 (60,0%) | RC: 11 (100,0%) | RC: 4 (100,0%) | 0,024 |
| RP: 6 (40,0%) | RP: − | RP: − | ||
| Número médio de sessões (±DP) | 37,20±19,29 | 52,45±24,50 | 59,25±22,72 | 0,064 |
| Dose cumulativa média (±DP) (J/cm2) | 49,29±37,30 | 88,62±77,23 | 90,82±34,83 | 0,057 |
DP, desvio padrão.
Prurigo nodular é doença crônica caracterizada pela presença de múltiplos nódulos hiperceratóticos pruriginosos simetricamente distribuídos principalmente nas extremidades e no tronco.2 Um padrão de reação cutânea causado por um ciclo vicioso de prurido crônico seguido de escoriação recorrente está envolvido na patogênese do prurigo nodular.3,9,10 Geralmente afeta adultos de meia‐idade na quinta e sexta décadas de vida e parece mostrar ligeira predominância pelo gênero feminino.2 No presente estudo, as características epidemiológicas dos pacientes em termos de idade e gênero foram semelhantes às dos estudos relatados na literatura.11,12
Embora as dermatoses crônicas causem diminuição na qualidade de vida e predisposição a comorbidades psiquiátricas, elas também desempenham papel na etiopatogenia dessas doenças. Foi demonstrado que morbidade psiquiátrica significante, como ansiedade e transtornos depressivos, são comuns em pacientes com prurigo nodular.2,13,14 Um estudo recente revelou que 44% dos pacientes com prurigo nodular tinham pelo menos uma comorbidade psiquiátrica, particularmente transtornos de humor e ansiedade.13 Embora alguns antidepressivos sejam recomendados em virtude dos potenciais efeitos antipruriginosos no tratamento do prurigo nodular,3 no estudo de Jørgensen et al., eles relataram que o uso de ansiolíticos e antidepressivos foi significantemente maior em pacientes com prurigo nodular em comparação com controles pareados por idade e gênero.15 Além disso, Arrieta et al. relataram que as comorbidades mais comumente associadas foram distúrbios psicológicos, detectados em 72% dos pacientes com prurigo nodular.5 No presente estudo, 12 (40,0%) pacientes com prurigo nodular tinham comorbidade psiquiátrica concomitante e o transtorno mais comum foi o transtorno de ansiedade.
Embora o prurigo nodular seja mais comumente associado a dermatoses inflamatórias, como dermatite atópica, vários distúrbios metabólicos e endócrinos também podem acompanhar a doença.2 Pacientes com prurigo nodular apresentam risco aumentado de diabetes, doença renal crônica e condições cardiovasculares.11 Postula‐se que a disfunção endócrina e metabólica afete mais da metade dos pacientes com prurigo nodular.16,17 Prurido grave e cicatrização prejudicada de lesões em virtude de distúrbio metabólico subjacente podem desempenhar papel no desenvolvimento do prurigo nodular.2,18 Um estudo de Winhoven et al. relatou que diabetes mellitus e doenças da tireoide foram as comorbidades metabólicas associadas mais comuns em pacientes com prurigo nodular.17 Da mesma maneira, diabetes mellitus tipo 2 e doenças da tireoide foram as comorbidades metabólicas‐endócrinas mais comuns observadas nos pacientes do presente estudo. Boozalis et al. documentaram que o prurigo nodular estava associado a condições cardiovasculares, como hipertensão, doença cardíaca isquêmica e insuficiência cardíaca congestiva, e isso foi estatisticamente significante. Os autores sugeriram que o prurido crônico é comum no diabetes mellitus e na insuficiência renal crônica; portanto, a observação de prurido também pode aumentar indiretamente na hipertensão, que frequentemente acompanha essas doenças.11
A fototerapia com UV tem sido usada há muito tempo como terapia direcionada à pele sendo bem tolerada para o tratamento de muitas condições dermatológicas inflamatórias pruriginosas, incluindo psoríase, dermatite atópica, líquen plano, pitiríase liquenoide e linfoma cutâneo de células T.19 Embora esteja bem documentado que a fototerapia é eficaz na redução do prurido nessas condições, o mecanismo de ação não é completamente compreendido.20,21 É sugerido que a fototerapia diminui o prurido suprimindo o sistema imunológico, reduzindo a inflamação da pele e também afetando diretamente a sinalização neural.20 Em geral, várias modalidades de fototerapia UV compreendendo ultravioleta A (UVA), psoraleno mais UVA (PUVA), ultravioleta B de banda larga (UVB‐BB) e UVB‐NB são as opções preferidas para prurigo nodular.10 Está bem documentado que os linfócitos T, especialmente através da interleucina (IL)‐31, os mastócitos e os eosinófilos desempenham papel na desregulação imunológica da doença.3 A IL‐31 é citocina derivada de linfócitos T que estimula diretamente os neurônios sensoriais para a geração de prurido.22 Em um estudo que comparou biópsias de pele de pacientes com prurigo nodular e pele saudável, altos níveis de IL‐31 foram detectados na pele de pacientes com prurigo.23 A sensibilização neural ao prurido e a inflamação neurogênica também contribuem para a patogênese do prurigo nodular. O fator de crescimento neural (NGF, do inglês nerve growth factor), e o peptídeo relacionado ao gene da calcitonina (CGRP, do inglês calcitonin gene related peptide) são os principais neuropeptídeos regulados positivamente na pele com prurido. Acredita‐se que a fototerapia atue reduzindo o número de fibras nervosas epidérmicas e dérmicas e diminuindo a expressão de neuropeptídeos na pele.19,20,24 Foi demonstrado que a radiação UVB reduz os níveis de NGF, CGRP dérmico e também os níveis de IL‐31 em decorrência de seu efeito imunossupressor.25,26 Além disso, o efeito antipruriginoso do tratamento com UVB é atribuído à inibição da liberação de grânulos pelos mastócitos.8
Vários estudos documentaram resultados variáveis de resposta clínica após fototerapia com UVB‐NB para tratamento de prurigo nodular isoladamente ou em combinação com tratamentos sistêmicos. No entanto, as publicações sobre fototerapia UVB‐NB em prurigo nodular consistem principalmente em séries de casos ou ensaios não randomizados com tamanhos de amostra pequenos. Além disso, o protocolo de fototerapia e a avaliação da resposta à fototerapia diferem entre os estudos na literatura.5–7,27,28 No presente estudo, o tratamento com UVB‐NB induziu RC em 24 (80%) de 30 pacientes com prurigo nodular com dose cumulativa média de 74,5J/cm2 após número médio de 48,2 sessões. RP foi alcançada em seis (20%) de 30 pacientes com dose cumulativa média de 47,9J/cm2 após média de 35,8 sessões. Fernandiz et al. relataram quatro pacientes com prurigo nodular que foram tratados com terapia combinada sequencial com UVB‐NB e talidomida, e todos obtiveram remissão completa com dose cumulativa média de 40,5J/cm2 após 32 sessões com fototerapia UVB‐NB.7 O estudo de Carrascosa et al. avaliou 15 pacientes com prurigo nodular tratados com 22 ciclos de fototerapia UVB‐NB e mais de 80% de regressão foi obtida em cinco (67%) pacientes com dose cumulativa média de 26,2J/cm2.27 Tamagawa‐Mineoka et al. avaliaram a resposta ao tratamento com fototerapia UVB‐NB uma vez por semana em dez pacientes com prurigo nodular. A duração média do prurigo nodular foi de 5,6 anos e todos os pacientes tiveram melhora notável com dose cumulativa média de 23,8J/cm2 após 24,3 sessões.6 Arrieta et al. utilizaram UVB‐NB em 34 pacientes com prurigo nodular que tinham histórico de cinco anos de doença. Nesse estudo, após três meses de fototerapia, regressão de mais de 75% das lesões foi observada em 54,5% dos pacientes.5 No presente estudo, um número maior de sessões e doses cumulativas foi administrado em comparação com a literatura, mas não houve diferenças estatisticamente significantes entre as taxas de RC e RP. Embora a duração da doença nos pacientes do presente estudo tenha sido menor em comparação com estudos na literatura,5,6 mais de 90% de resposta clínica foi alcançada em 80% dos pacientes com maior número de sessões e doses cumulativas de fototerapia UVB‐NB.
Não há estudo comparando as taxas de resposta da fototerapia de acordo com a localização das lesões de prurigo nodular. É bem conhecido que a fototerapia tem sido eficaz no controle do prurido em pacientes com lesões generalizadas, bem como em pacientes com múltiplas comorbidades.20,29,30 O prurigo nodular generalizado é extremamente difícil de tratar e aplicar tratamentos tópicos em áreas disseminadas do corpo pode ser desafiador. Em casos generalizados, a fototerapia UVB‐NB estimula a adesão do paciente à terapia com seu baixo perfil de efeitos colaterais.31 No presente estudo, pacientes com envolvimento difuso e central apresentaram maiores taxas de RC do que aqueles com envolvimento periférico. Embora não tenha sido estatisticamente significante, maior número médio de sessões e maiores doses cumulativas foram aplicadas em pacientes com envolvimento difuso e central. Portanto, aumentar tanto o número de sessões quanto as doses cumulativas de fototerapia UVB‐NB, que tem baixo risco de efeitos colaterais, pode ajudar na obtenção de maiores taxas de resposta completa em pacientes com envolvimento difuso ou central em comparação àqueles com envolvimento acral.
No presente estudo, os efeitos colaterais mais comuns durante a fototerapia foram eritema e/ou prurido, com frequência semelhante à dos estudos anteriores na literatura,5,6 e não foram observados efeitos colaterais graves o suficiente para interromper o tratamento.
As limitações do presente estudo incluem o fato de ter um desenho retrospectivo de centro único. Neste estudo, as comorbidades ou condições relacionadas que acompanham o prurigo nodular refletem apenas a população turca. Além disso, entre as opções de fototerapia, apenas a terapia UVB‐NB foi avaliada no tratamento do prurigo nodular.
ConclusãoO prurigo nodular está associado a várias comorbidades, como diabetes mellitus e transtornos psiquiátricos. O tratamento com fototerapia UVB‐NB é opção eficaz e segura quando não há resposta satisfatória ao tratamento tópico em pacientes com prurigo nodular com comorbidades e em uso de múltiplos medicamentos. Pacientes com envolvimento difuso e central podem atingir taxas de RC mais altas do que os pacientes com envolvimento periférico. Estudos mais amplos e prospectivos são necessários para investigar a eficácia e a segurança da fototerapia UVB‐NB no tratamento do prurigo nodular.
Suporte financeiroNenhum.
Contribuição dos autoresEsra Agaoglu: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Hilal Kaya Erdogan: Aprovação da versão final do manuscrito; revisão crítica da literatura; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito; elaboração e redação do manuscrito; concepção e planejamento do estudo.
Ersoy Acer: Aprovação da versão final do manuscrito; revisão crítica da literatura; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito.
Zeynep Nurhan Saracoglu: Aprovação da versão final do manuscrito; revisão crítica da literatura; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Agaoglu E, Erdogan HK, Acer E, Saracoglu ZN. Efficacy and safety of narrowband ultraviolet B phototherapy for prurigo nodularis: a tertiary center experience. An Bras Dermatol. 2025;100. https://doi.org/10.1016/j.abd.2024.02.007
Trabalho realizado no Departamento de Dermatologia, Faculdade de Medicina, Eskisehir Osmangazi University, Eskisehir, Turquia.