Embora a associação de múltiplas doenças autoimunes já tenha sido amplamente descrita, não foram encontrados relatos da associação entre vitiligo, cirrose biliar primária e síndrome de Sjögren nas bases de dados Scielo e PubMed. É apresentado o caso de uma paciente do sexo feminino que recebeu diagnóstico de cirrose biliar primária e síndrome de Sjögren aos 54 anos. Aos 58, passou a apresentar vitiligo restrito à face, associado a importante prejuízo na autoestima e na qualidade de vida. Apresentava fator antinúcleo negativo no início do quadro, que se tornou positivo após iniciar fototerapia. De modo geral, a ocorrência de múltiplas doenças autoimunes no mesmo paciente é conhecida como “mosaico da autoimunidade”. Contudo, mecanismos específicos parecem interligar a cirrose biliar primária e a síndrome de Sjögren, como a epitelite generalizada mediada por PDC‐E2.
Vitiligo é uma doença crônica, autoimune, caracterizada pelo aparecimento de máculas hipocrômicas e acrômicas na pele e nas mucosas em razão do desaparecimento dos melanócitos na área afetada.1 A cirrose biliar primária (CBP), por sua vez, é uma desordem hepática crônica, de caráter autoimune, caracterizada pela destruição progressiva das células epiteliais que revestem os ductos biliares intra‐hepáticos, com evolução progressiva para fibrose e cirrose.2 A síndrome de Sjögren (SS) é uma condição autoimune, crônica, que afeta glândulas exócrinas, especialmente lacrimais e salivares, cujas principais manifestações clínicas são xerostomia e xeroftalmia. A forma primária da doença tem predileção pelo sexo feminino em uma proporção de 9:1 e atinge cerca de 0,5% da população, prevalência semelhante à do lúpus eritematoso sistêmico e à da esclerose sistêmica.3 É fato conhecido que a ocorrência de uma doença autoimune eleva o risco do desenvolvimento de outras doenças autoimunes no mesmo paciente, fenômeno explorado em relatos e séries de casos previamente publicados; contudo, até o presente, não foi publicado o registro da associação entre vitiligo comum, CBP e SS em um mesmo paciente.4
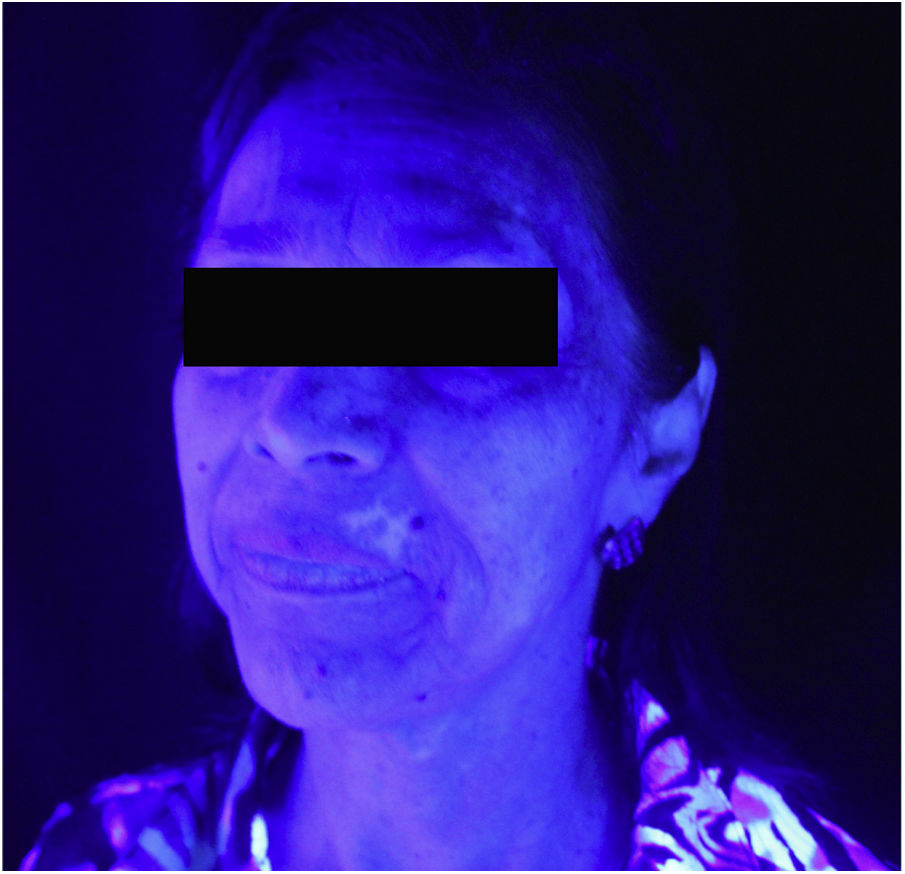
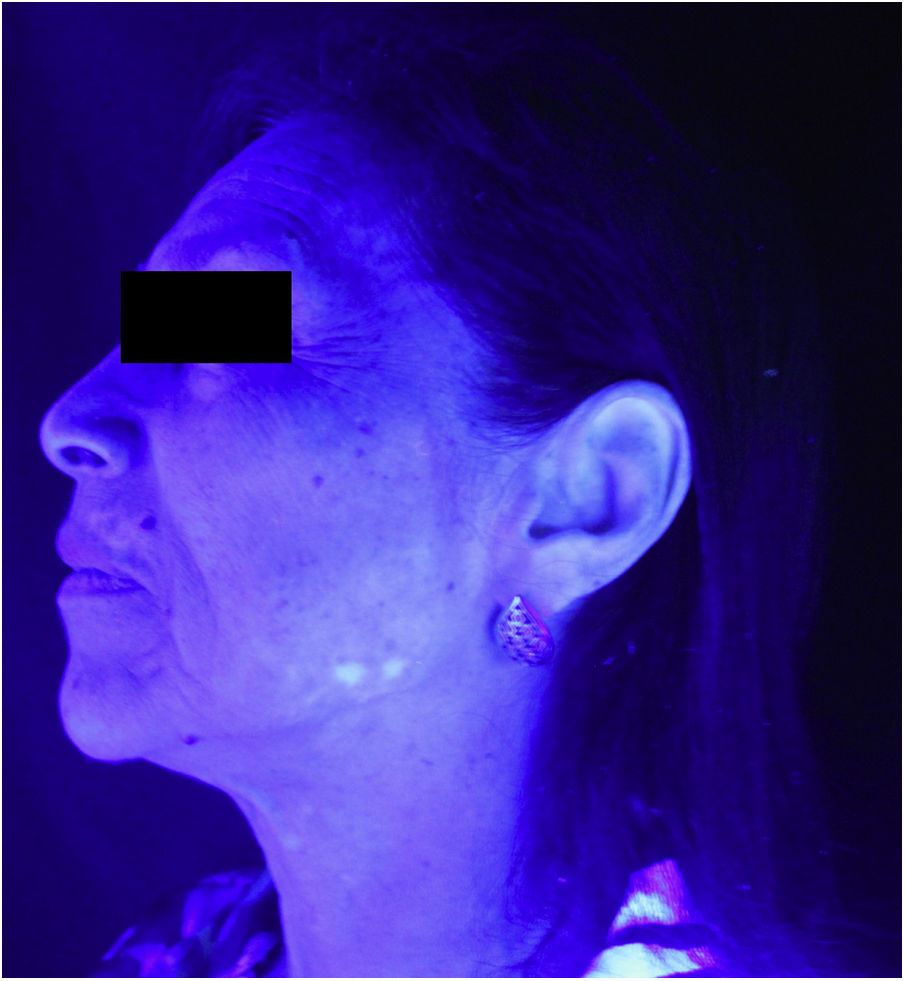
Relato do casoPaciente do sexo feminino recebeu os diagnósticos de CBP e de SS aos 54 anos. Iniciou tratamento com ácido ursodesoxicólico, deflazacorte, hidroxicloroquina e pilocarpina e atingiu controle satisfatório das doenças. Posteriormente, aos 58 anos, passou a apresentar lesões hipocrômicas e, algum tempo depois, lesões acrômicas, características de vitiligo, restritas à área da face (figs. 1 e 2), associadas a importante prejuízo na autoestima e na qualidade de vida. Apresentava história familiar positiva para vitiligo em parente de terceiro grau. À primeira avaliação, apresentou fator antinúcleo (FAN) não reagente e anemia ferropriva crônica, com necessidade de hemotransfusão. Para o vitiligo, foi indicado tratamento tópico com tacrolimo e fototerapia com UVB de banda estreita, que estabilizou a progressão da doença, sem surgimento de novas lesões na face ou em outras áreas do tegumento. Depois do início da fototerapia, exames laboratoriais demonstraram FAN reagente de padrão misto ‐ pontilhado grosso e reticulado a 1:320 e pontilhado fino a 1:640 ‐ sem outras alterações.
DiscussãoDoenças autoimunes são condições crônicas que decorrem da perda da tolerância imunológica a antígenos próprios. A origem dos mecanismos da autoimunidade permanece parcialmente conhecida e uma combinação de fatores genéticos, imunológicos, ambientais e hormonais é vinculada ao seu desenvolvimento. Doenças autoimunes podem ser classificadas em “órgão‐específicas” (p.ex., miastenia gravis, doença de Graves, polimiosite) ou multissistêmicas (p.ex., lúpus eritematoso sistêmico, artrite reumatoide e esclerose sistêmica).2
O vitiligo é uma doença cutânea de caráter crônico e autoimune que, embora ocorra de forma esporádica, sabidamente apresenta certo grau de hereditariedade. Estudos já demonstraram o envolvimento de diferentes genes na sua patogênese; contudo, até o presente não se tem notícia de um marcador validado, sérico ou tecidual, associado à sua ocorrência. Relatos e séries de casos associaram o vitiligo a outras moléstias autoimunes e foram encontrados genes em comum com o lúpus eritematoso sistêmico e a tireoidite de Hashimoto.1
A CBP é considerada um protótipo de doença autoimune em razão do característico autoanticorpo antimitocondrial, da apresentação clínica homogênea e da especificidade dos achados anatomopatológicos. Deficiências genéticas e mecanismos de regulação imune participam da patogênese da doença, que resulta em dano exclusivo às células dos ductos biliares de pequeno e médio calibre; com o tempo, consequente e progressivamente, instala‐se um estado de colangite autoimune crônica.4,5
Em 2012, Efe et al. realizaram um estudo multicêntrico com 71 pacientes portadores de CBP sobreposta a hepatite autoimune (HAI) com o objetivo de analisar a associação dessas duas doenças com outras doenças autoimunes. Os dados mostraram que 76,1% dos pacientes tinham FAN positivo e 74,6% eram portadores do anticorpo antimitocondrial, enquanto 52,1% apresentavam ambos os marcadores. Em 31 pacientes (43,6%), foram identificadas 14 comorbidades autoimunes extra‐hepáticas, com predominância das afecções da tireoide, presentes em 13 participantes da pesquisa. Outros achados incluíram SS em seis participantes (8,4%), além de psoríase, doença celíaca e artrite reumatoide em três pacientes cada (4,2%). A ocorrência do vitiligo foi identificada em dois integrantes (2,8%), mesma proporção do lúpus eritematoso sistêmico.2
A ocorrência concomitante de múltiplas doenças autoimunes em um mesmo paciente chama a atenção para a presença de mecanismos em comum. O conceito de “mosaico da autoimunidade” foi proposto para descrever essa condição e já foi demonstrado em relatos e séries de casos como a mencionada anteriormente, embora os mecanismos imunológicos e genéticos específicos ainda não tenham sido completamente elucidados.2
Pacientes com doenças hepáticas autoimunes como CBP e HAI também podem apresentar outras condições autoimunes “órgão‐específicas” ou multissistêmicas e, na supracitada população, a SS foi a mais frequente comorbidade autoimune multissistêmica.2 Dois estudos previamente publicados analisaram 34 portadores de SS que apresentavam concomitante elevação de enzimas hepáticas, entre os quais foi feito o diagnóstico de CBP e HAI em 15 e nove pacientes, respectivamente.6,7
Uma porção significativa de pacientes com CBP sofre da chamada síndrome seca e, entre eles, alguns apresentam a SS clássica. Tanto a CBP quanto a SS são caracterizadas por inflamação e destruição imunomediada do tecido epitelial e o antígeno‐alvo PDC‐E2 foi identificado tanto no epitélio de ductos biliares quanto no de glândulas salivares, o que demonstra fortemente a associação entre ambas as condições.2,5 Além disso, o achado de que as glândulas salivares e lacrimais, assim como o epitélio das vias urinárias, também podem estar lesados na CBP, levou ao surgimento da hipótese de que a CBP, assim como a SS, possa ser considerada uma epitelite generalizada.8 Até o presente, não existem evidências de que o vitiligo apresente o mesmo mecanismo fisiopatológico.
Por fim, torna‐se ainda mais clara a relação entre as comorbidades apresentadas pela paciente e seu mecanismo fisiopatológico subjacente, com a tríplice associação justificada pelo mosaico da autoimunidade, bem como a ocorrência de epitelite.
Suporte financeiroNenhum.
Contribuição dos autoresLara Silveira Abdo Aguiar: Elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Caio César Silva de Castro: Concepção e planejamento do estudo; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura.
Conflitos de interesseNenhum.
Como citar este artigo: Abdo‐Aguiar LS, Castro CCS. Association between three autoimmune diseases: vitiligo, primary biliary cirrhosis and Sjögren's syndrome. An Bras Dermatol. 2019;94:710–2.
Trabalho realizado no Hospital Santa Casa de Misericórdia de Curitiba, Curitiba, PR, Brasil.