Neste artigo são abordados resumidamente vários temas relacionados à cavidade oral, desde variações anatômicas, que ao serem reconhecidas evitam investigações desnecessárias, como doenças de acometimento exclusivamente oral e doenças mucocutâneas, bem como manifestações orais de doenças sistêmicas. Um exame clínico completo compreende o exame da boca, e sua abordagem rotineira tem facilitado a prática clínica, encurtando o caminho para o diagnóstico, mostrando‐se importante recurso na abordagem de nossos pacientes ambulatoriais ou hospitalares. O objetivo deste artigo é estimular o exame da cavidade oral como ferramenta útil na prática médica, auxiliando no reconhecimento de suas afecções.
As doenças bucais são importante problema de saúde pública e têm alta prevalência.1 Elas acometem todas as faixas etárias e podem ter caráter crônico e progressivo, ocasionando grande impacto negativo na qualidade de vida.2
A cavidade oral deve ser avaliada como um todo; é importante que o examinador padronize sua própria rotina. O exame da boca compreende o vestíbulo (parte entre as mucosas labiais e os dentes), a parte interna da região bucinadora, o palato, o dorso da língua, o assoalho da boca, que ao ser examinado torna possível observar também a parte ventral da língua e a orofaringe. Todas essas regiões devem ser visualizadas e palpadas, bem como os linfonodos parotídeos, bucais, sublinguais, submentonianos, cervicais superficiais e profundos.3
As variantes anatômicas da boca são extremamente comuns e motivo frequente de consulta clínica, e serão aqui também abordadas. Algumas delas estão presentes em mais de 80% da população1 e requerem apenas orientação aos pacientes. Reconhecer seus aspectos clínicos é fundamental para evitar tratamentos ou investigações desnecessárias.
Por outro lado, alterações orais podem sugerir doenças mucocutâneas ou sistêmicas e devem compor o raciocínio clínico, podendo ser um atalho na investigação ao serem reconhecidas.
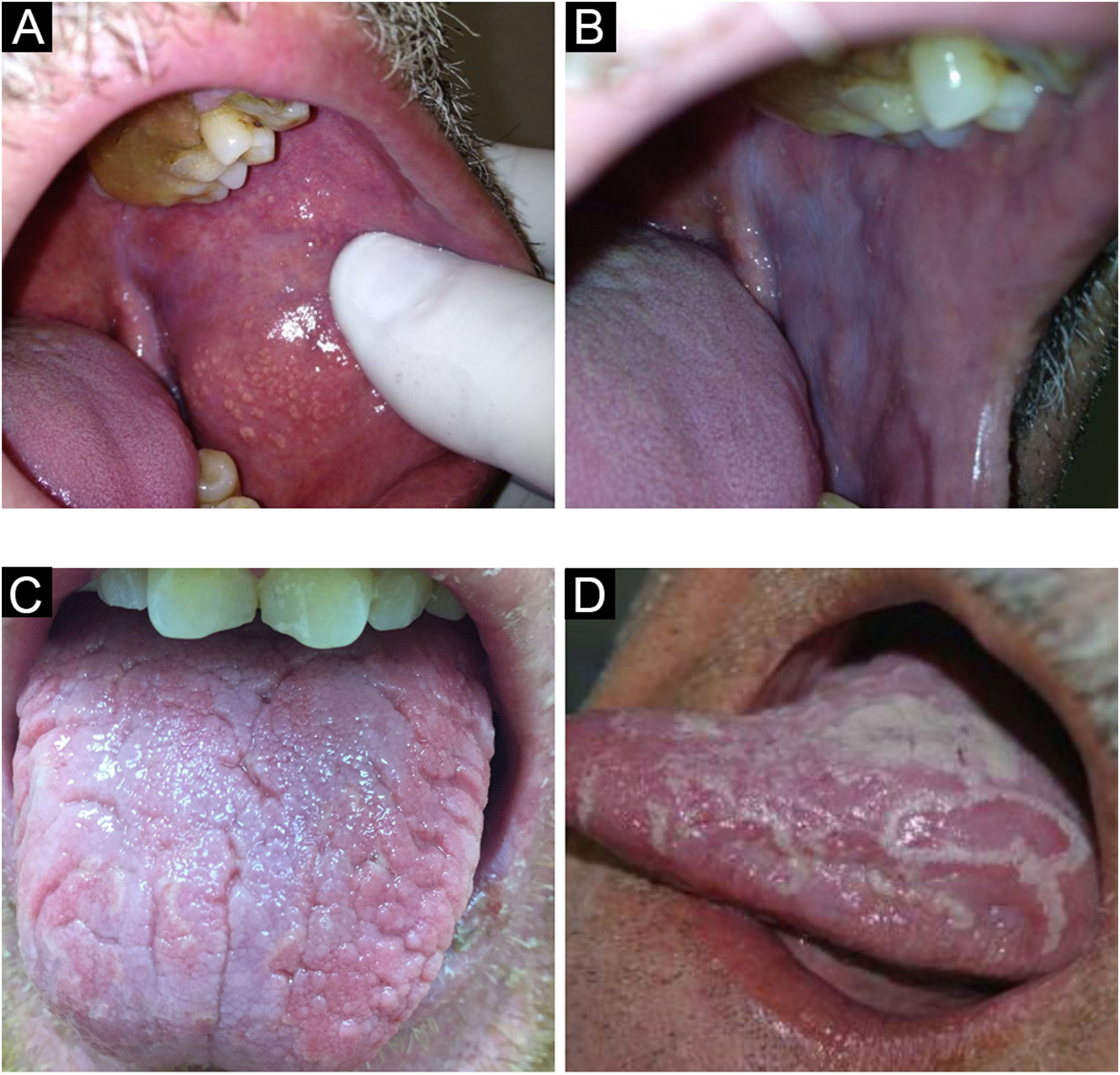
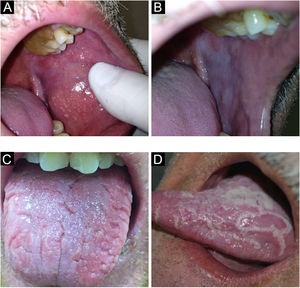
Variantes anatômicasGrânulos de FordyceVariante anatômica extremamente comum. Trata‐se de glândulas sebáceas ectópicas que ocorrem na semimucosa labial e na mucosa oral. Surge geralmente na idade adulta.4
Apresenta‐se como granulações amareladas, redondas ou poligonais, justapostas ou isoladas, geralmente em grande quantidade (fig. 1A). É comum um verdadeiro clareamento da semimucosa labial superior, região mais acometida, às custas de grande número de glândulas sebáceas agrupadas, o que leva pacientes a buscar atendimento por preocupação com a saúde ou por motivos estéticos.5
A histopatologia assemelha‐se à das glândulas sebáceas encontradas na pele.4
LeucoedemaÉ condição da mucosa oral encontrada frequentemente em indivíduos de pele negra, embora não seja exclusiva dessa população. O leucoedema é variação anatômica da cavidade oral (fig. 1B) e acomete principalmente a região jugal, que adquire aparência branco‐acinzentada, de aspecto leitoso e opalescente. Mais raramente, acomete as laterais da língua. Uma manobra que facilita o diagnóstico é a observação do desaparecimento da lesão ao distender a mucosa jugal, retornando a ser visualizada quando se deixa de exercer a manobra.4,6
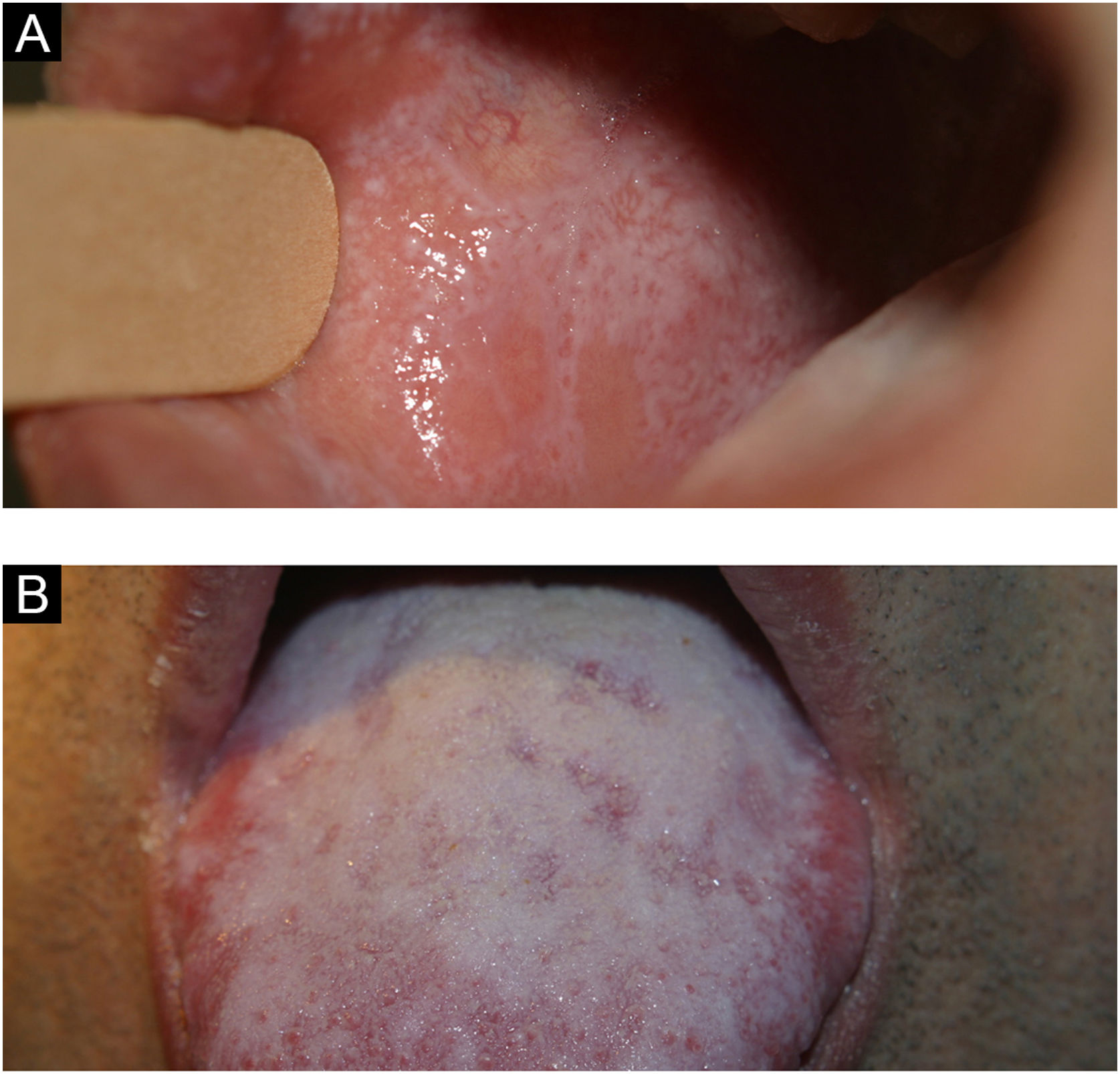
Língua fissuradaVariante anatômica comum, caracterizada por número variado de sulcos que acometem o dorso da língua com profundidade variável (fig. 1C). Alguns indivíduos apresentam apenas uma fissura central mais longa. Pode ser observada tanto em crianças quanto em adultos, com prevalência aumentada com a idade. É sinal clássico, porém o menos importante, da síndrome de Melkersson‐Rosenthal.7 Além disso, existe forte relação entre a língua fissurada e a língua geográfica, com vários indivíduos portando ambas as condições.4 O paciente deve ser aconselhado a escovar a língua durante a higiene bucal.4,7
Língua geográfica (Erythema migrans, mucosite geográfica)A língua geográfica caracteriza‐se por áreas despapiladas com carácter migratório, modificando seu desenho diariamente (fig. 1D). Por vezes, essas áreas despapiladas apresentam bordas mais queratinizadas que o restante da língua, com histologia semelhante à psoríase. Esse achado histológico das bordas de algumas lesões faz com que alguns autores atribuam etiologia psoriásica (doença caracterizada por placas fixas e espessadas/hiperceratóticas) a uma doença migratória e atrófica. Como único sintoma, pode ocorrer sensibilidade a cítricos ou alimentos condimentados nas áreas despapiladas em alguns indivíduos. Afecção de etiologia desconhecida, afeta entre 1% e 3% dos indivíduos. Pode acometer outras áreas da mucosa oral, como mucosa jugal, palato, mucosas labiais e porção ventral da língua.4
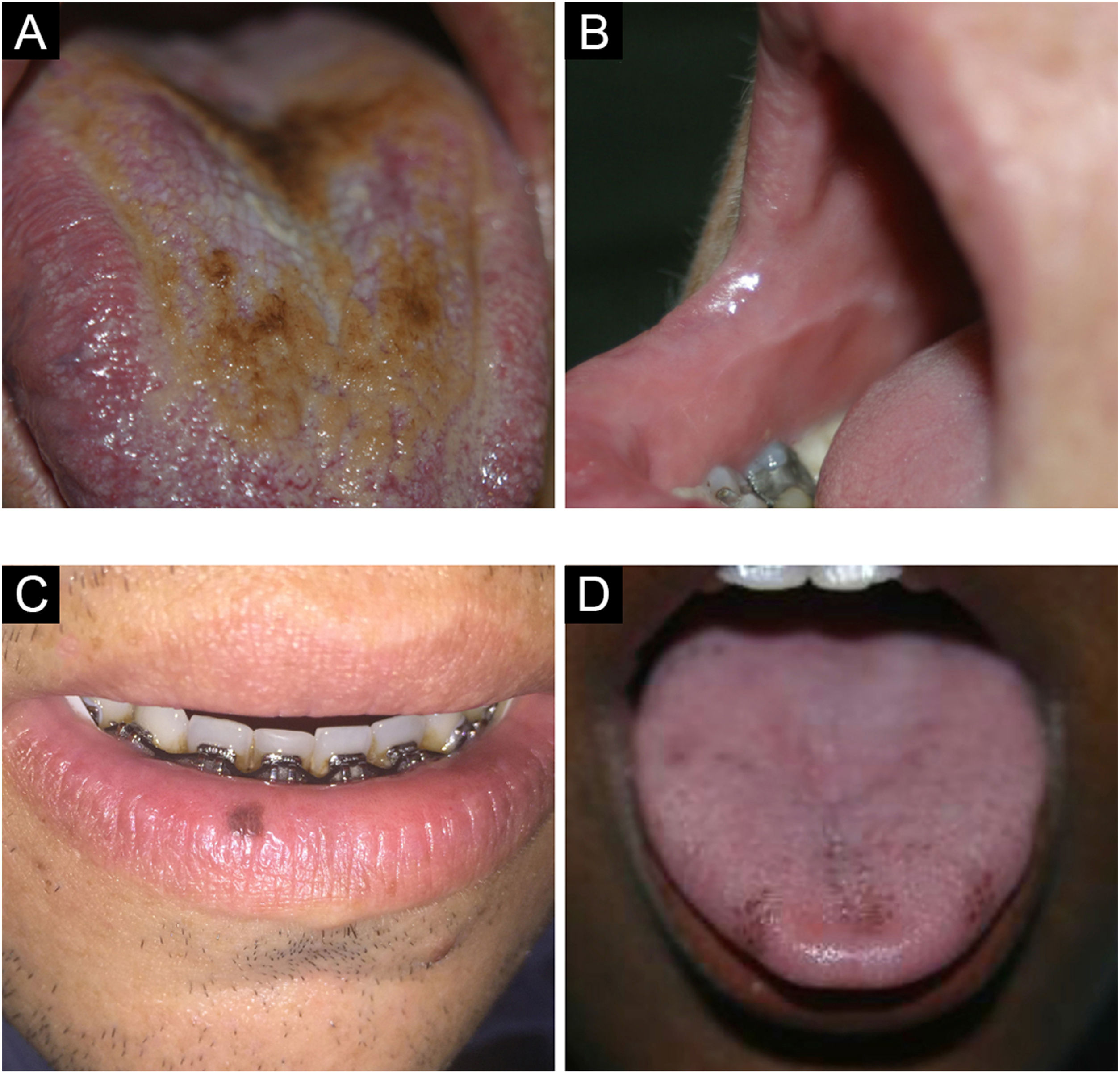
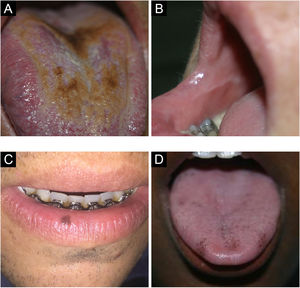
Língua saburrosa/língua nigra pilosaOcorre pelo acúmulo de queratina nas papilas filiformes no dorso da língua, que se tornam mais alongadas conferindo aspecto piloso (fig. 2A). Mais frequente em fumantes, pessoas de pobre higiene oral, pacientes debilitados e indivíduos com história de radioterapia de cabeça e pescoço. Representa aumento na produção de queratina ou diminuição em sua descamação normal. Quando não há projeções pilosas, denomina‐se língua saburrosa. Pode ter coloração amarelada, marrom ou negra pela presença de bactérias produtoras de pigmento.8,9
Linha alba/linha oclusalA linha alba é uma alteração na mucosa jugal associada a trauma por pressão ou sucção entre as superfícies vestibulares e os dentes, na região oclusal (fig. 2B). Clinicamente, percebe‐se uma linha branca, geralmente bilateral, elevada, variando sua proeminência.4 A biopsia desse tipo de lesão mostra hiperortoceratose cobrindo uma mucosa normal. Quando ocorre a mesma linha elevada com coloração normal, não branca, chamamos de linha oclusal.4,7
Mácula melanótica oralA mácula melanótica oral costuma ser única, bem delimitada, de tons acastanhados ou negros (fig. 2C). Ocorre principalmente na semimucosa labial inferior, quando pode ser chamada também de mácula melanótica labial. Alguns autores questionam a exposição solar como fator causal. Pode acometer também mucosa bucal, gengiva e palato. É mais frequente em mulheres, sem predileção por idade. Histologicamente, caracteriza‐se por produção aumentada de melanina com melanócitos morfologicamente normais da camada basal.10,11
Pigmentação fisiológicaA pigmentação fisiológica é caracterizada por áreas circunscritas, únicas ou múltiplas, de hiperpigmentação na mucosa oral, geralmente em pessoas com fototipos altos, acometendo principalmente gengiva, mucosa jugal e palato (fig. 2D). Deve ser diferenciada principalmente da pigmentação por fármacos, como a minociclina que causa descoloração azul acinzentada por depósito de metabólitos da substância.4
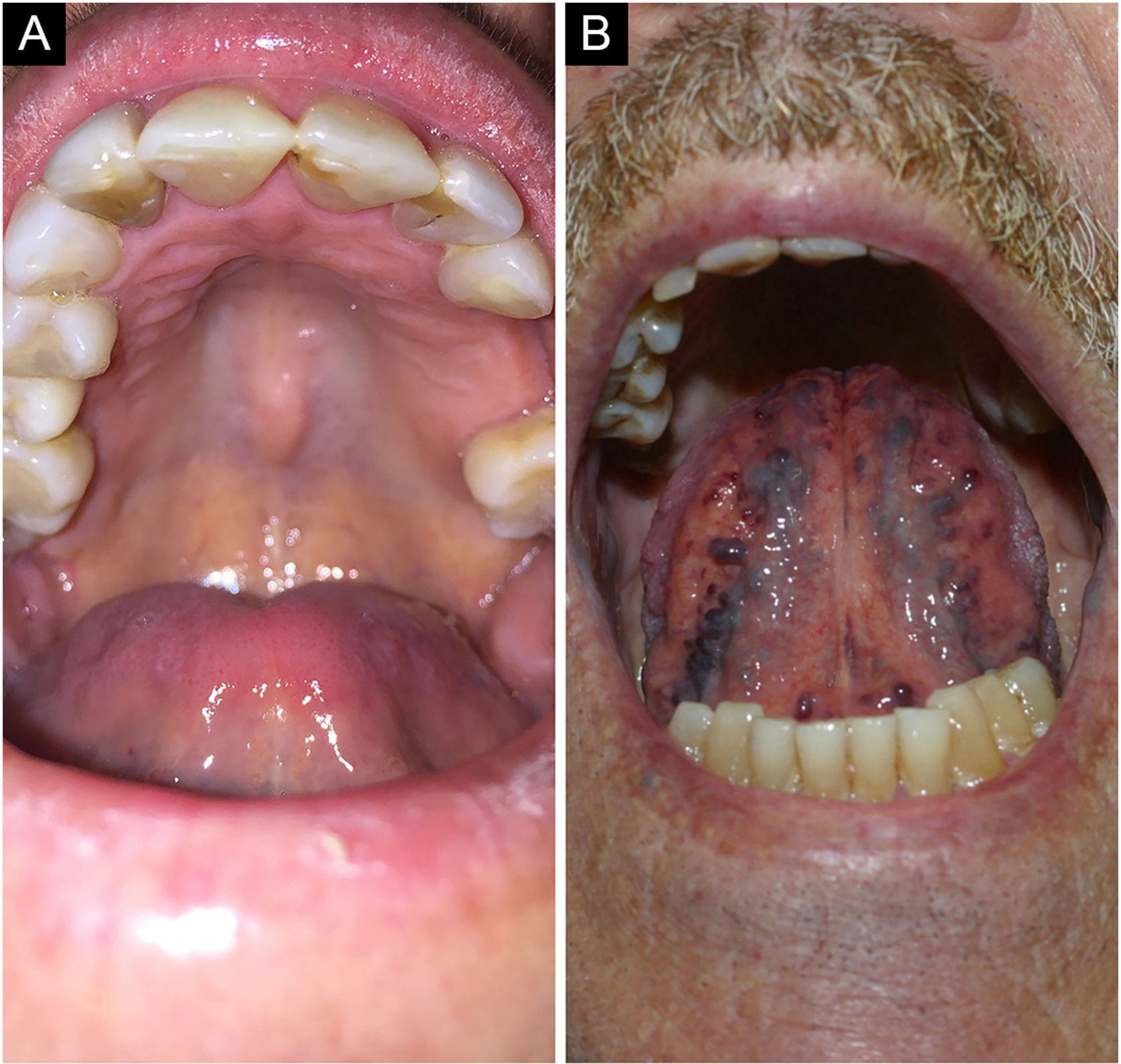
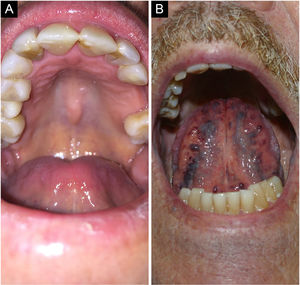
Tórus palatino e mandibularO tórus palatino é uma exostose comum que acontece no teto da cavidade bucal. Manifesta‐se como massa óssea elevada recoberta por mucosa normal disposta ao longo da sutura na linha média do palato duro, podendo apresentar aspecto plano, nodular ou lobular (fig. 3A). Em geral, são formações pequenas, menores que 2cm, assintomáticas. A inspeção e palpação das lesões são suficientes para caracterizá‐la.4
O torus mandibular é exostose comum que se apresenta como protuberância óssea ao longo da mandíbula, acima da linha milo‐hióidea, na região dos pré‐molares. O envolvimento bilateral acontece em 90% dos casos e geralmente consiste em nódulos únicos, podendo ser múltiplos. Sua prevalência é inferior à do torus palatino.4 A maioria é diagnosticada clinicamente.4
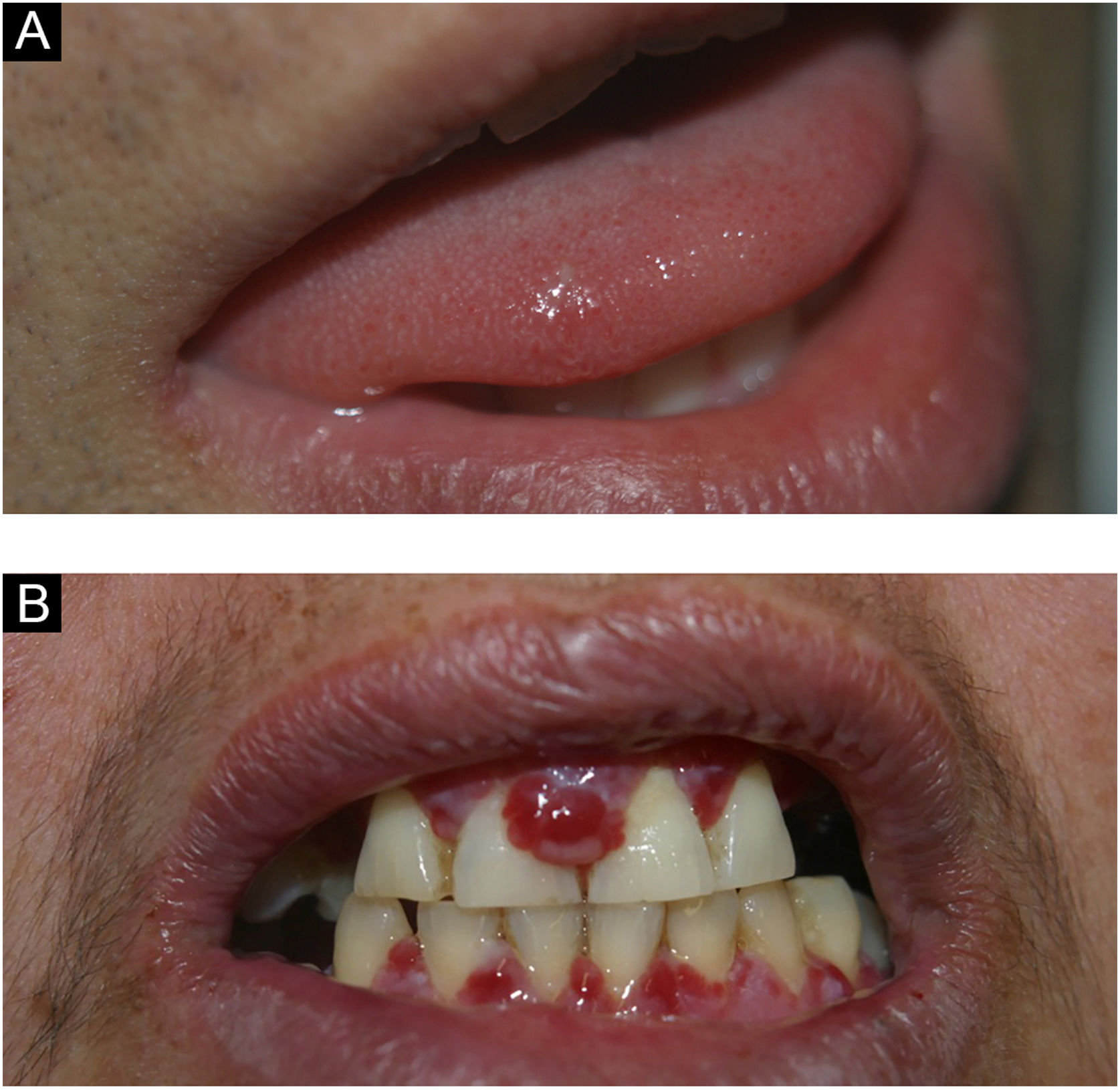
Varizes linguaisVarizes são veias anormalmente dilatadas e tortuosas (fig. 3B). São muito comuns em idosos e raras em crianças, sugerindo que tal condição seja uma degeneração relacionada à idade em virtude da perda de tecido conectivo que dá suporte aos vasos. Estima‐se ocorrer em 2/3da população com mais de 60 anos. Não está associada a doenças sistêmicas. Classicamente, apresentam‐se como múltiplas elevações azuladas ou arroxeadas, mais comumente na região ventral da língua.4
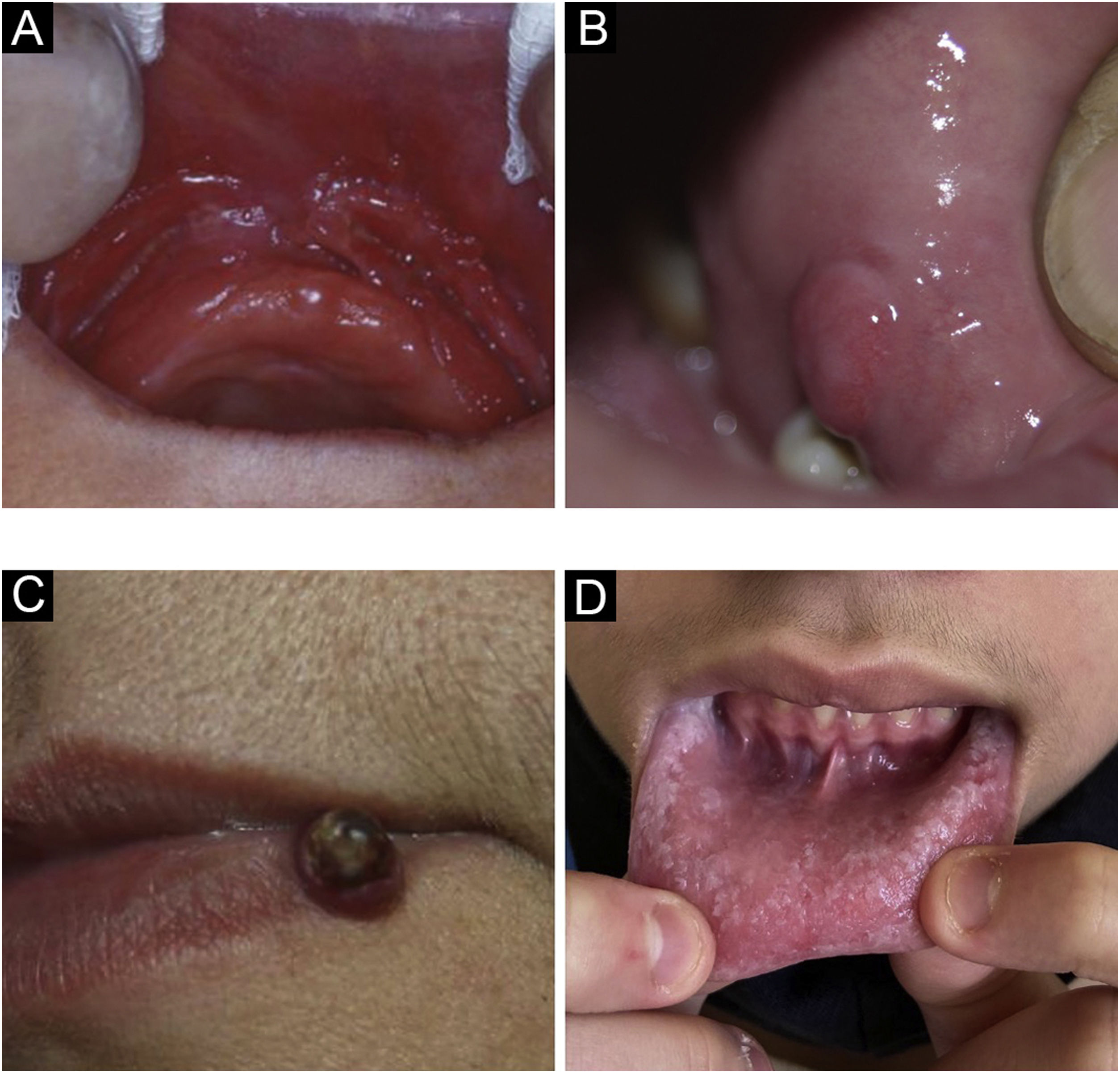
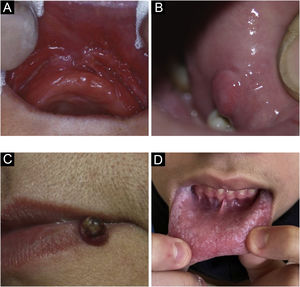
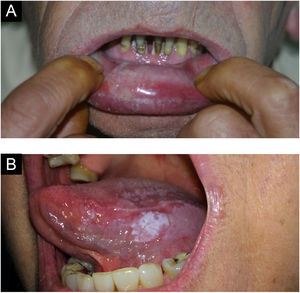
Lesões traumáticasEpulis fissuratum/epúlide fissuradoLesão hiperplásica que se forma justaposta e paralela ao encaixe das próteses, em um lado ou ambos os lados, com fissura central correspondendo ao encaixe da prótese (fig. 4A). O tecido redundante é usualmente firme, podendo ser fibroso. Algumas lesões podem ser semelhantes a granuloma piogênico. Pode ocorrer na maxila ou mandíbula. Histologicamente, ocorre hiperplasia do tecido conjuntivo fibroso.4
Fibroma de irritação ou traumáticoO fibroma gengival é uma hiperplasia reativa de tecido conjuntivo fibroso em resposta a trauma ou irritação. É uma afecção comum, produzindo na maioria das vezes lesões sésseis, e eventualmente pedunculadas. A localização mais frequente é na linha de mordedura, podendo ocorrer em qualquer área da mucosa oral. As lesões têm superfície lisa de cor semelhante à mucosa ao seu redor (fig. 4B). Alguns podem se tornar hipocrômicos por queratinização em virtude do trauma repetido. As lesões são assintomáticas e geralmente menores que 1,5cm. Histologicamente, são uma massa de tecido conjuntivo fibroso recoberta por epitélio escamoso estratificado.4
Granuloma piogênicoO granuloma piogênico é lesão proliferativa que ocorre após mínimo trauma. Consiste em crescimento tumoral de natureza não neoplásica, causado por reação exagerada de tecido de granulação e vascular, com tendência a sangramento (fig. 4C). É o tumor oral mais frequente em crianças e jovens. Além disso, gestantes classicamente desenvolvem a doença. A região gengival é a mais frequente, porém outras áreas podem ser acometidas, como lábios ou língua. Por vezes, pode ser confundido com hiperplasia gengival.7
Leucoceratose irritativa/friccionalCausa mais frequente de lesão branca (ou leucoplasiforme) oral. Representa o espessamento e a consequente queratinização da mucosa por trauma repetido, o equivalente a uma calosidade. Clinicamente, percebem‐se lesões bilaterais na mucosa jugal, mas também na borda lateral da língua e até mesmo nos lábios. Identificam‐se áreas brancas e espessas, algumas vezes intercaladas com eritema, erosões e púrpura. Eventualmente, o paciente descreve que manipula a lesão. Devemos estar atentos para irregularidades dos dentes ou da arcada dentária, uso de órteses ou próteses como possíveis agentes de lesões, tanto crônicas quanto agudas.4
Morsicatio buccarumMorsicatio buccarum é o termo é utilizado para designar mordedura repetitiva causando queratinização irregular da mucosa jugal, que se torna branca, com aspecto retalhado (fig. 4D). É um tipo específico de leucoceratose friccional. Pode ser uni ou, mais frequentemente, bilateral. Quadro semelhante pode ocorrer nas laterais da língua ou mucosa labial. Está associado com ansiedade ou estresse. Histologicamente, apresenta‐se com queratinização irregular, à semelhança de seu aspecto clínico.4
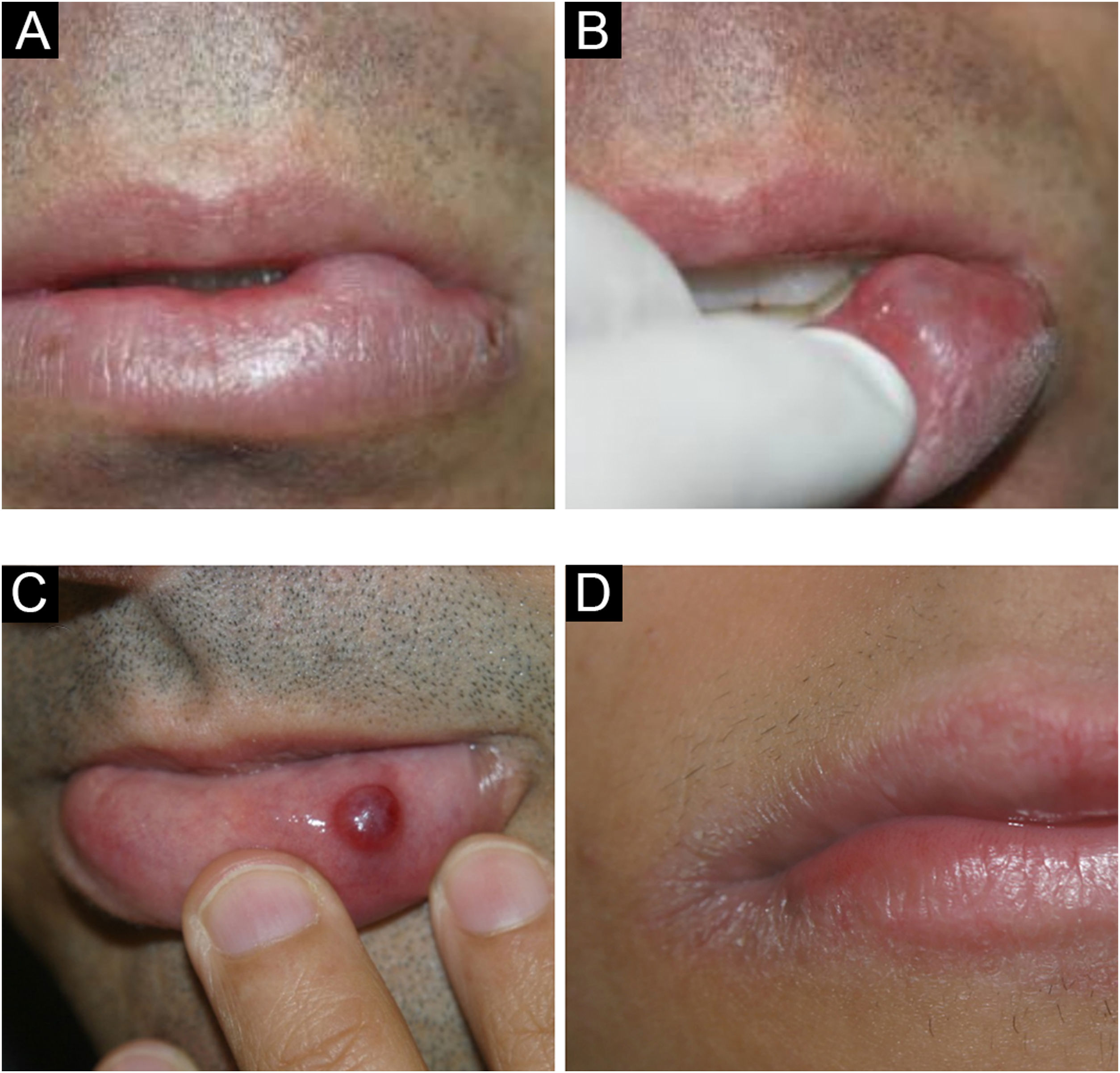
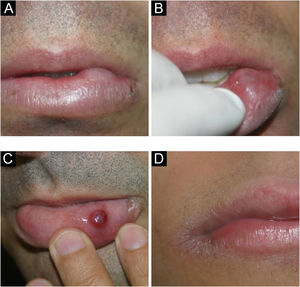
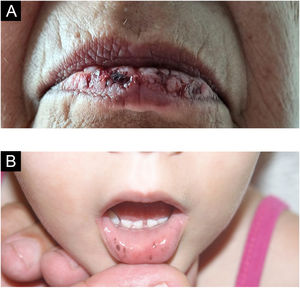
Mucocele e rânulaLesão comum da mucosa oral, resultado da ruptura do ducto das glândulas salivares menores e consequente derramamento de muco nos tecidos adjacentes.4 A maioria ocorre na mucosa labial inferior por mordedura (fig. 5A–C). Diferente do cisto de glândula salivar, a mucocele não apresenta epitélio de revestimento e, portanto, não é um cisto verdadeiro.12–14
A mucina extravasada abaixo da superfície mucosa por vezes confere um tom azul translúcido. Não é raro ter conteúdo hemorrágico. Por outro lado, lesões muito superficiais apresentam aspecto vesicular. Os patologistas devem estar cientes dessa lesão e não confundir histologicamente com desordens vesicobolhosas, em especial o penfigoide de membranas e mucosas.12,13
Rânulas são mucoceles que ocorrem no assoalho da boca envolvendo as glândulas salivares maiores (sublingual, e raramente a submandibular). Clinicamente, percebe‐se uma massa translúcida, também podendo ser azulada, relativamente grande no assoalho da boca, lembrando uma “barriga de sapo”, por isso o nome rânula.15
Queilite esfoliativaDescamação persistente das semimucosas labiais e/ou a própria pele dos lábios, causada pelo hábito de lamber os lábios, recebe também o nome de lip licking (fig. 5D). Há predominância em jovens com menos de 30 anos. As lesões iniciam com ressecamento e evoluem com eritema e descamação e fissuras, podendo ficar cobertas por crosta hiperceratótica amarelada ou hemorrágica, o que pode levar à hiperpigmentação da parte cutânea dos lábios.4
InfecciosasCandidíaseInfecção fúngica mais comum da cavidade oral, cujo principal agente etiológico é Candida albicans. Vale lembrar que esse organismo pode ser componente da microflora oral normal, presente em até 50% das pessoas na ausência de doença. Acomete principalmente indivíduos debilitados, imunocomprometidos. O uso de corticoides sistêmicos ou inalatórios são causa comum.4
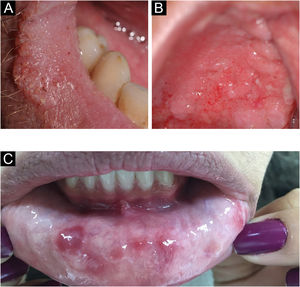
Apresenta‐se sob diferentes formas: pseudomembranosa (as pseudomembranas geralmente podem ser removidas com gaze, deixando a superfície eritematosa, erosada ou ulcerada), eritematosa, crônica multifocal (atrofia centro papilar da língua e envolvimento de outras áreas), atrófica crônica ou estomatite dentária (nas áreas de suporte de prótese dentária removível), queilite angular (acúmulo de saliva favorecendo a infecção) e mucocutânea (rara, associada a um grupo de desordens imunológicas – fig. 6A). A glossite romboidal mediana ou atrofia papilar central (área eritematosa, bem delimitada, na linha média posterior da língua) é afecção controversa que já foi considerada como defeito no desenvolvimento; é provavelmente causada por Candida, havendo melhora nem sempre total quando tratada como candidíase. A presença de disfagia deve levar à suspeição de candidíase esofagiana.4
HanseníaseLesões orais são incomuns nas formas tuberculoide e borderline, ocorrendo com maior frequência na Virchowiana. Os locais resfriados pela passagem de ar são os mais acometidos, com preferência pelo palato. Apresenta‐se inicialmente como pápulas firmes, sésseis, de coloração amarelo‐avermelhado que evoluem com ulceração e necrose, podendo ocorrer perda completa da úvula e destruição óssea por infiltração local. O acometimento dos lábios pode gerar macroqueilia, e o envolvimento do maxilar nas crianças pode afetar o desenvolvimento dentário.4,16
Herpes simplesA forma sintomática da primoinfecção herpética manifesta‐se como gengivoestomatite e costuma acometer crianças. Sintomas sistêmicos como febre, náusea e irritabilidade estão presentes. Caracteriza‐se por vesículas que rapidamente coalescem, formando várias pequenas lesões eritematosas que evoluem com ulceração central coberta por fibrina (fig. 6B).4
As recorrências ocorrem por reativação viral e costumam estar associadas a fatores como estresse físico ou emocional, radiação ultravioleta, trauma local, gestação e eventos que diminuem a imunidade. Acontecem nos locais da inoculação primária ou em áreas adjacentes; é mais frequentes no vermelhão dos lábios. Em pacientes imunossuprimidos, as recorrências costumam ser mais extensas e persistentes, podendo formar grandes áreas de erosão ou ulceração, algumas vezes recobertas por crosta necrótica.4
Em pacientes imunossuprimidos com lesões ulceradas ou necróticas periorificiais, quer sejam orais, nasais, genitais ou anais, sugerimos considerar sempre a hipótese de herpes simples em virtude de sua alta prevalência nessas populações, fazendo com que seu diagnóstico seja muito provável nesses indivíduos.4
Herpes zósterUma fase prodrômica dolorosa ocorre em praticamente 90% dos casos, em queimação e/ou parestésica; eventualmente, o pródromo se manifesta como dor dentária. As lesões orais do herpes‐zóster (HZ) ocorrem quando há o envolvimento do nervo trigêmeo, estendendo‐se sem ultrapassar a linha média, frequentemente em conjunto com o acometimento ipsilateral da pele (fig. 6C). São lesões vesiculosas que evoluem para ulceradas/aftoides, podendo coalescer.17
Uma possível complicação na infecção por HZ no nervo trigêmeo ou facial maxilar é o desenvolvimento de paralisia craniana e periférica, como a síndrome de Ramsay‐Hunt, na qual o paciente desenvolve paralisia de Bell, vesículas dentro do ouvido externo e perda de sensibilidade nos dois terços anteriores da língua.18
Hiperplasia epitelial focalA hiperplasia epitelial focal, também chamada de doença de Heck, foi descrita em nativos americanos e Inuit. A doença é também observada em grupos indígenas da América do Sul e Central.19 A causa envolve os vírus HPV 13 e 32, associada à predisposição genética. Não foi observada associação com lesões malignas.20
Apresenta‐se como lesões papulosas que assumem aspecto de pedra de calçamento intraoral, geralmente assintomáticas, de superfície lisa. O diagnóstico envolve o reconhecimento clínico das lesões associado à análise histopatológica. Técnicas de biologia molecular podem ser empregadas a fim de averiguar a presença do vírus HPV.20
HistoplasmoseA maioria das lesões orais ocorre na forma disseminada da doença e pode afetar qualquer área da cavidade oral.21 As lesões orais normalmente ocorrem como múltiplas úlceras dolorosas e crescimentos verrucosos, úlceras profundas rodeadas por bordas infiltrativas com áreas eritematosas ou brancas com superfícies irregulares, como lesões nodulares endurecidas e irregulares acompanhadas por linfadenopatia local, mimetizando outras doenças infecciosas ou tumores malignos. Os locais comumente envolvidos na cavidade oral são a língua, o palato, a mucosa oral, as gengivas e a faringe.
O diagnóstico diferencial deve incluir células escamosas, carcinoma, neoplasias hematológicas, tuberculose, outras infecções fúngicas profundas, lesões orais observadas com doença de Crohn, sialometaplasia necrotizante do palato e úlceras traumáticas crônicas.21,22
Leishmaniose mucocutâneaO envolvimento da mucosa é relativamente raro e resulta da disseminação hematogênica ou linfática dos amastigotas da pele para a mucosa nasal, orofaríngea, laríngea ou traqueal.23
Quando acomete a mucosa oral, a doença se torna destrutiva ou ulcerovegetante e granulomatosa, acompanhada de granulações grosseiras e sulcos profundos normalmente associadas à sintomatologia dolorosa, com dificuldade de deglutição, sialorreia, odor fétido e sangramento. Na cavidade bucal, os locais mais afetados por essas lesões são os lábios, o palato duro, o palato mole e a úvula, enquanto as lesões alveolares, língua, amígdalas e região retromolar são raras e estão associadas principalmente com casos de imunossupressão.24
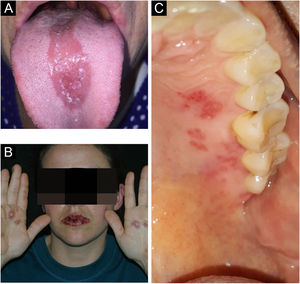
ParacoccidioidomicoseA manifestação oral da paracoccidioidomicose é extremamente importante para o diagnóstico da doença, e é a principal área anatômica para sua confirmação por biopsia.25 A disseminação para mucosa oral e nasal geralmente ocorre após o comprometimento pulmonar inicial.26 As mucosas oral, faríngea e laríngea estão envolvidas em até 70% dos pacientes adultos.27 Em geral, as lesões se apresentam como hiperplasia granulomatosa e eritematosa, intercalada por manchas hemorrágicas, denominadas estomatite moriforme (fig. 7A e B), seguida de ulceração. Gengiva e palato são os locais mais afetados.28
SífilisAssim como na pele, a sífilis na mucosa oral também exibe enorme variedade de apresentações nos diferentes estágios da doença, e é um desafio diagnóstico na prática clínica.7
A sífilis primária manifesta seu cancro como úlcera única, profunda, de base eritematosa, arroxeada ou acastanhada com bordas irregulares e elevadas, geralmente acompanhando linfadenopatia cervical (fig. 7C). Na maior parte dos casos, a lesão aparece nos lábios – nos homens, principalmente no lábio superior, e nas mulheres, no lábio inferior – e mais raramente na língua. Diagnósticos diferenciais importantes nessa fase incluem úlceras traumáticas e carcinoma de células escamosas.29
Na sífilis secundária destacam‐se as sifílides maculares, que se manifestam como pequenas lesões avermelhada no palato duro, as placas mucosas que são úlceras superficiais da mucosa, ricas em treponema, cobertas por exsudato esbranquiçado, e o condiloma plano, cuja manifestação é semelhante à da pele.29
Na sífilis terciária, na mucosa oral assim como no restante do corpo, a lesão mais comum é a goma, de aspecto endurecido, nodular, que posteriormente se ulcera, capaz de produzir grande destruição tecidual.29
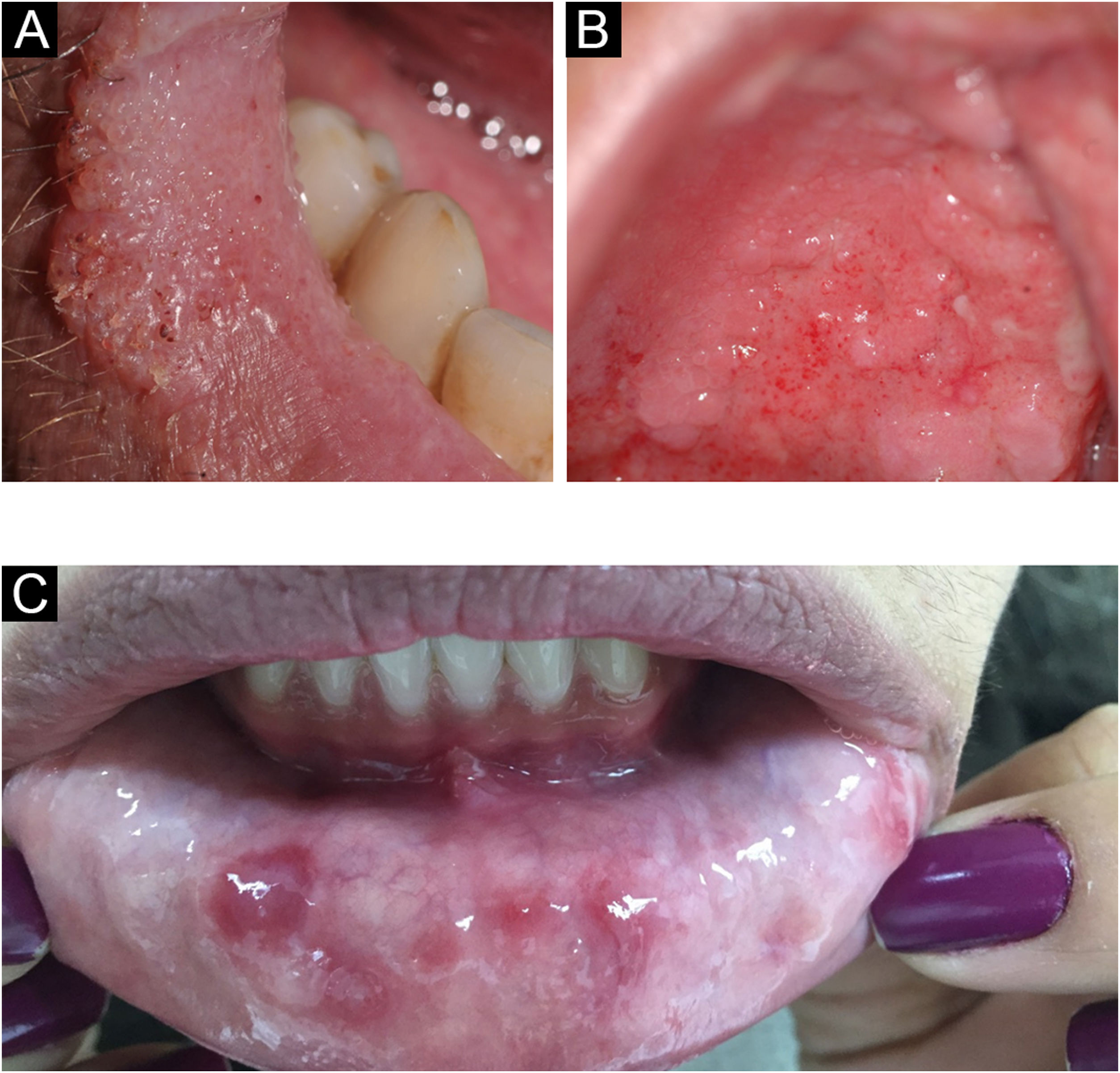
Verruga viralAs verrugas pertencem a um grupo extenso (> 100) de vírus DNA, os papilomavírus ou HPVs. Alguns subtipos são frequentemente encontrados na cavidade oral ou genital, como o HPV‐6, 11, 16 e 18. Clinicamente, apresentam pápulas elevadas brancas ou róseas, eventualmente filiformes, no palato, gengiva, língua e mucosa labial. Pode ocorrer progressão para carcinoma verrucoso, denominado também papilomatose oral florida. O diagnóstico de HPV pode ser confirmado histologicamente e é caracterizado por papilomatose, paraceratose, hiperceratose e coilocitose.4
Inflamatórias/miscelâneaAftas orais recorrentesA estomatite aftosa recorrente é a afecção mais comum da mucosa oral, caracterizada pelo surgimento de lesões ulcerativas em qualquer região da mucosa jugal, podendo variar em tamanho, quantidade e distribuição. Tem etiologia desconhecida; as lesões podem ser também desencadeadas por mordedura e seus portadores relatam surgimento ou agravamento relacionados ao estado emocional. As lesões associadas à doença são divididas em três grupos: estomatite aftosa recorrente menor (minor), estomatite aftosa recorrente maior (major) e aftas herpetiformes.30,31
A forma minor é a afta comum. São circulares ou ovaladas rasas e geralmente medem até 5mm de diâmetro. Apresentam pseudomembrana branco‐acinzentado, rodeada por halo eritematoso. Acontece na mucosa labial, jugal e assoalho da boca. Desaparece sem deixar cicatriz, geralmente entre 7 e 10 dias. Em estudo populacional brasileiro, no qual participou um dos autores, a prevalência de aftas recorrentes em indivíduos do sexo masculino de 18 anos na cidade de Pelotas (RS) foi maior que 20%.32
A forma major é mais rara, conhecida como “úlceras de Sutton”. Geralmente aparece depois da puberdade. São lesões maiores, com mais de 1cm, muito dolorosas, que duram de 20 a 30 dias e podem deixar cicatriz.4
A terceira variante é a herpetiforme. É forma rara, caracterizada por múltiplas lesões menores, variando de 1 a 3mm de diâmetro. As lesões podem confluir formando placas maiores. Podem acometer qualquer região da cavidade oral.4
Algumas doenças apresentam lesões aftoides entre suas manifestações, como a doença de Behçet, neutropenia cíclica e a síndrome PFAPA (síndrome de febre periódica, estomatite aftosa, faringite e adenite).4
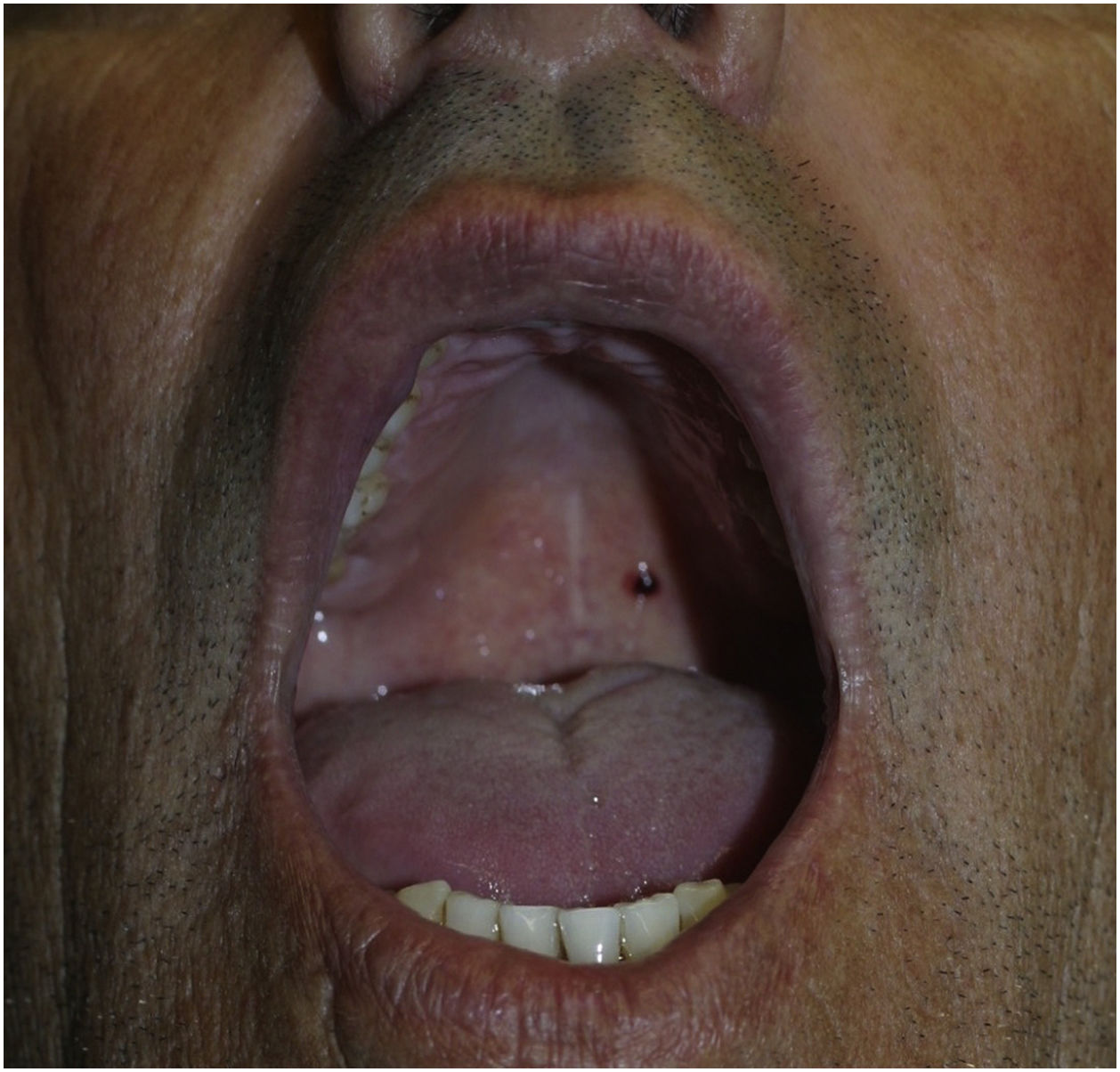
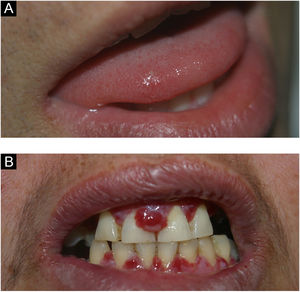
Angina bolhosa hemorrágicaA angina bolhosa hemorrágica é doença subepitelial incomum, benigna, que consiste no aparecimento de bolha hemorrágica geralmente no palato, podendo medir 2cm ou mais, que logo se rompe (fig. 8). Pacientes podem ser surpreendidos por hemorragia oral durante o sono, em virtude da ruptura da bolha. Alguns indivíduos relatam trauma com alimento, ou queimadura por alimento quente, mas muitos não referem nenhum trauma. Após a ruptura, a lesão cicatriza em poucos dias sem deixar cicatriz.33,34 O uso de corticoides inalatórios é fator de risco importante para essa afecção.35
Estomatite urêmicaA estomatite urêmica é desordem rara, relacionada a complicações graves de doenças renais. Pode se manifestar sob quatro formas distintas: ulcerativa (a mais comum e que se mostra como lesão ulcerada e eritematosa na mucosa), hemorrágica (sangramentos, principalmente na gengiva), hiperceratótica (a menos comum, ocorrendo em quadros de insuficiência renal de longa data) e eritemato‐pultácea (formação de pseudomembranas, geralmente em pacientes com doença renal controlada).36,37 Pode simular leucoplasia oral pilosa.
O diagnóstico é estabelecido principalmente com base em história clínica, exame oral e laboratoriais complementares. Os achados histopatológicos são inespecíficos.36,37
Granulomatose orofacial e síndrome de Melkersson RosenthalA granulomatose orofacial é doença inflamatória incomum que afeta os tecidos moles. A região labial é a mais acometida. O edema é infiltrado e persistente, e pode ocorrer fibrose desfigurante dos lábios e da face.38,39 O envolvimento apenas labial é chamado queilite granulomatosa (de Miescher). Deve‐se avaliar a possibilidade de doença de Crohn e sarcoidose. A síndrome de Melkersson‐Rosenthal ocorre quando queilite granulomatosa se associa a paralisia facial e língua fissurada.40
Histopatologicamente, há granulomas subepiteliais não caseosos, com hiperplasia epitelial, agregação perivascular de linfócitos e infiltrado inflamatório.
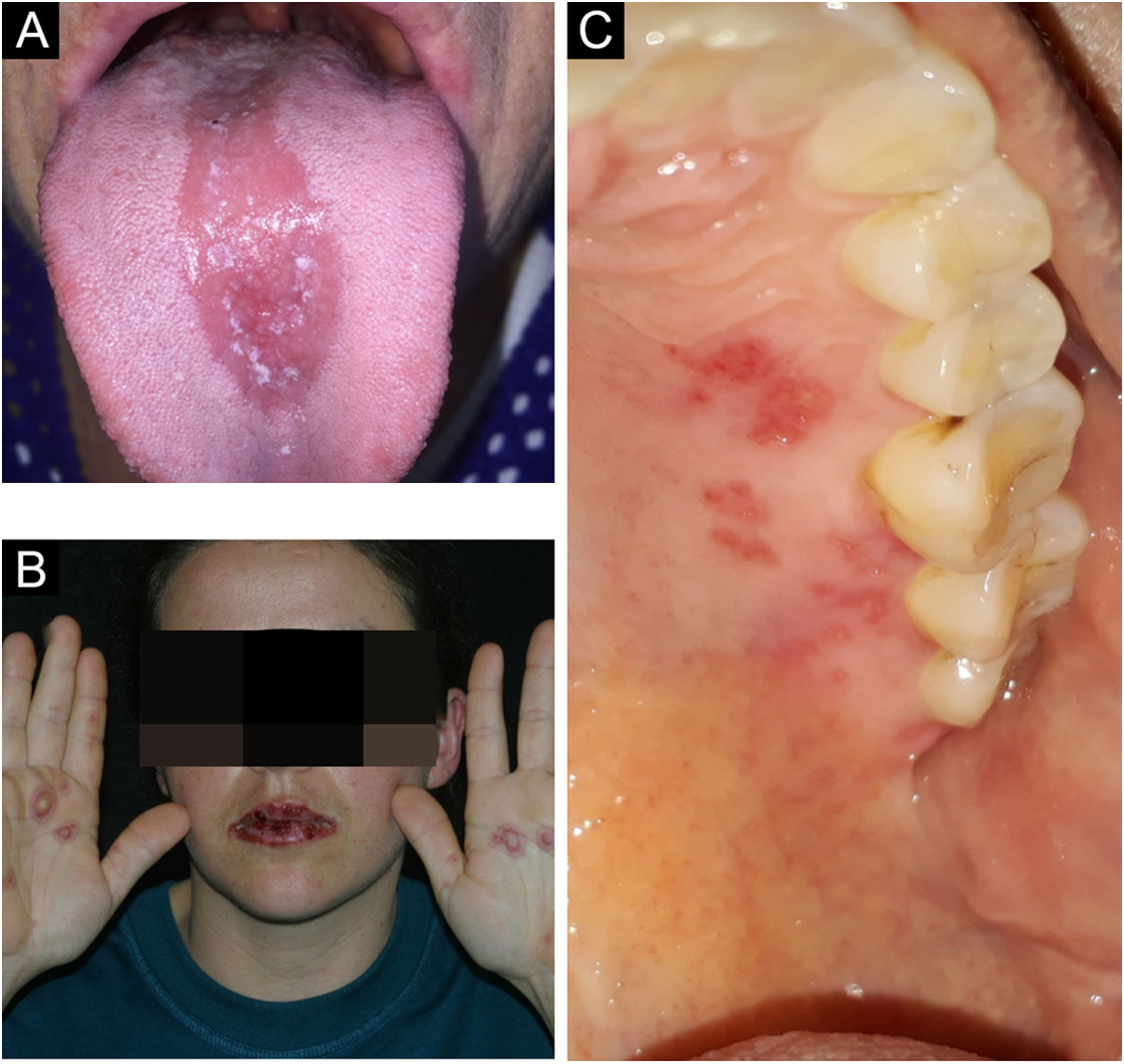
Líquen planoÉ doença inflamatória crônica, que afeta a pele e as mucosas. Muitos pacientes apresentam apenas líquen plano oral. É mais comum em mulheres, e sua prevalência aumenta com a idade. Pode manifestar‐se em pacientes portadores de hepatite C. Tem caráter autoimune e, embora extremamente raro, há relato de transformação maligna.4
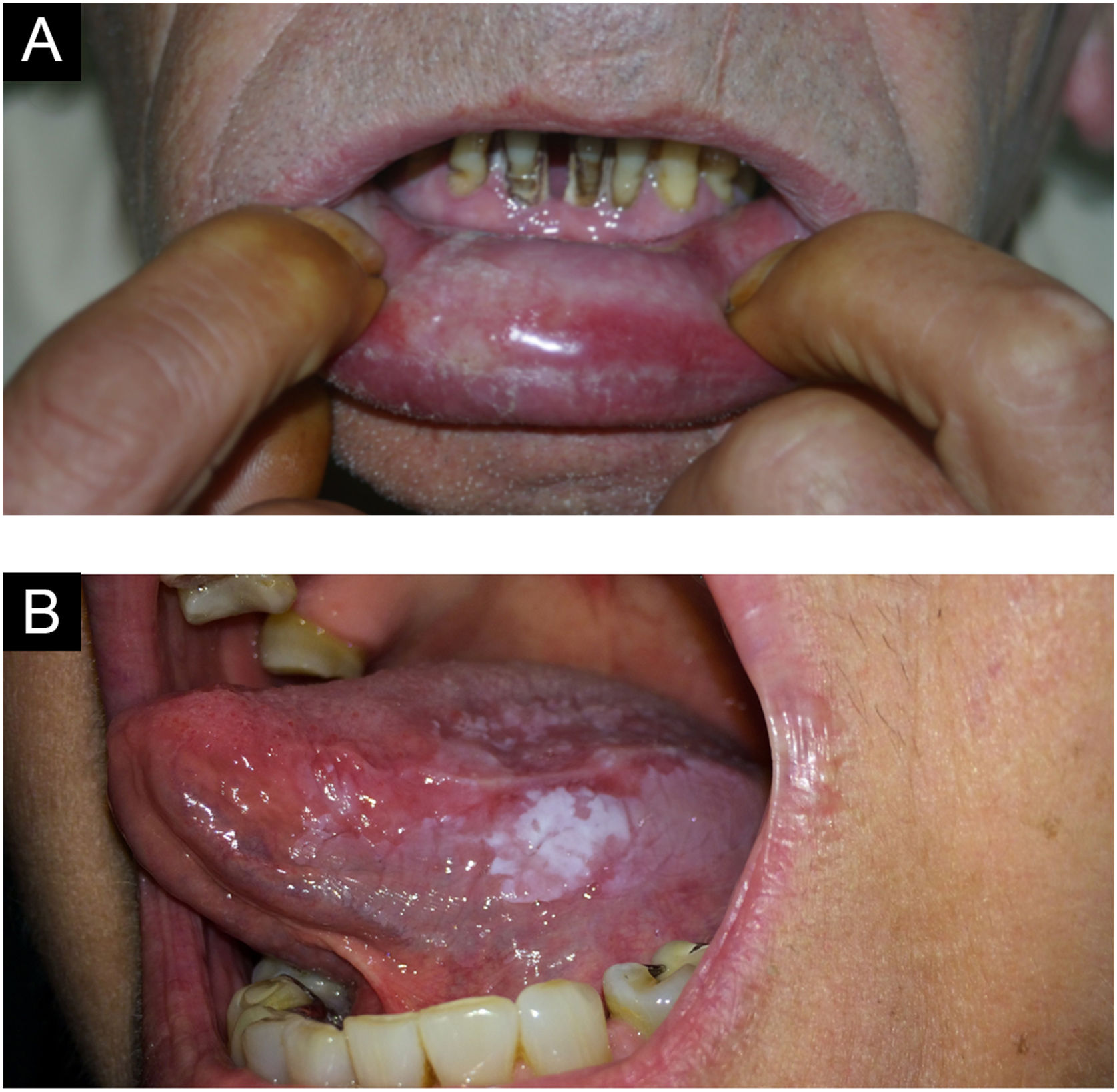
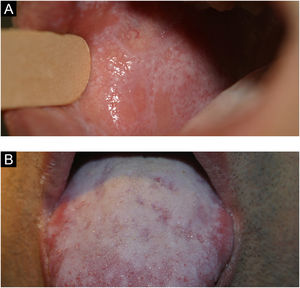
As lesões costumam ser assintomáticas. Apresentam‐se como áreas reticulares de estrias brancas finas com aspecto rendilhado ou como lesões em placas brancas, de tamanhos variados; o dorso da língua é um dos locais mais acometidos (fig. 9A e B). Pode acometer o rebordo alveolar, a gengiva e o palato. Algumas formas de líquen plano podem causar desconforto e dor nos pacientes, a exemplo das formas erosivas.4
Um aspecto clínico importante que também ocorre no pênfigo vulgar e no penfigoide cicatricial é a gengivite esfoliativa. O estudo anatomopatológico é útil para excluir outras condições como lúpus eritematoso, principalmente na forma cutânea, leucoplasia e doenças bolhosas.4
Papilite lingual transitóriaPapilite lingual transitória ou papilite lingual eruptiva são os termos usados para descrever a hiperplasia inflamatória de uma ou várias papilas fungiformes presentes na língua. O quadro é agudo e transitório. Seu diagnóstico é clínico, e a biopsia não se faz necessária. Manifesta‐se com elevações papulares eritematosas ou esbranquiçadas, dolorosas ou não, de cerca de 1mm na língua, que geralmente desaparecem dentro de algumas horas ou dias (fig. 10A). Variante ceratótica pode ocorrer, mais persistente. A patogênese é desconhecida; alguns pacientes relatam seu surgimento com estresse.41,42
A papilite lingual transitória é afecção extremamente comum, porém ainda pouco conhecida. Provavelmente seus portadores a confundem com aftas, outra afecção comum que geralmente não leva a procurar por atendimento médico. Além disso, tem caráter transitório semelhante a aftas orais; é provavelmente despercebida pelos profissionais da saúde, e por consequência, raramente documentada.43 No sul dos Estados Unidos, é conhecida pelo nome popular de “lie bumps”, ou brotamentos da mentira.
Queilite angularA queilite angular é uma reação inflamatória que apresenta eritema e maceração dos ângulos da boca. Pode haver fissuras, geralmente dolorosas, crostas, escamas e até mesmo ulcerações.
Como fatores predisponentes dessa condição, evidenciam‐se idade avançada e dentição deficiente, aspectos que podem levar à queda das comissuras bucais, favorecendo a queilite angular. Candidíase oral e infecções bacterianas secundárias são frequentemente observadas associadas à queilite angular.7,44
Aspecto macerado erosivo e/ou associado a pseudomembranas é sugestivo de candidíase sobreposta. Crostas melicéricas sugerem infecção estreptocócica.44
A sífilis secundária pode se manifestar com aspecto semelhante à queilite angular, devendo ser lembrada no diagnóstico diferencial.
Sialometaplasia necrotizanteÉ reação inflamatória incomum, de causa desconhecida, localmente destrutiva, geralmente das glândulas salivares menores, que pode simular carcinoma de células escamosas ou mucoepidermoide, tanto clínica quanto histologicamente.45
As lesões se caracterizam por edema não ulcerado acompanhado de parestesia ou dor. Após duas ou três semanas, a área afetada simplesmente se desprende deixando uma úlcera crateriforme. Nessa fase, a dor desaparece. Os pacientes relatam que parte do palato simplesmente caiu. Ocorre mais comumente nas glândulas salivares menores localizadas no palato duro. A cicatrização se dá em cinco a seis semanas.45
Síndrome da boca ardente (estomatodínia)A síndrome da boca ardente é caracterizada pela sensação crônica de queimação em mucosa oral clinicamente saudável. Muito frequentemente acomete o 1/3 anterior da língua (glossodínia ou glossopirose), afetando também lábios, gengivas e outras partes da cavidade oral.46
Esse transtorno é provavelmente psiquiátrico (cancerofobia chega a ser relatada como 20% dos portadores), quer seja por transtorno obsessivo, alucinatório/psicótico (os mais frequentes) ou paranoide. Muito frequentes e curiosas são as manifestações que acompanham esse transtorno, como sensação de saliva espessa, sensação de edema gengival ou labial, sensação de espuma na boca, parestesias e um sem‐número de relatos desconexos – ou melhor, de percepções de alterações que não são vistas pelo examinador.47 Alteração do paladar eventualmente é referida, e muito raramente a perda do paladar. O grau de sofrimento dos pacientes costuma ser importante; em alguns, chega a ser desesperador. Existem relatos de associação com vulvodínia ou escrotodínia.48
Reações a fármacos/alergiasEstomatite por canelaOcorre por dermatite de contato oral por produtos com canela. A apresentação clínica da estomatite por canela varia e inclui erosões semelhantes a lesões liquenoides, manchas semelhantes à leucoplasia, eritema gengival, esfoliação e aparência da mucosa semelhante a leucoedema. Os pacientes geralmente se queixam de dor leve, prurido e sensação de queimação.49
Hiperplasia gengivalOs fármacos são causa comum de crescimento anormal dos tecidos gengivais.50 A ciclosporina, a fenitoína e a nifedipina têm forte associação com essa manifestação, chegando a aproximadamente 50% de prevalência relacionada com uso da fenitoína.51 O aumento tecidual se origina nas papilas interdentais e se espalha pelas superfícies dos dentes (fig. 10B). Na ausência de inflamação, a gengiva tem coloração e textura normais. Áreas friáveis com aspecto de granuloma piogênico podem estar presentes. Outras causas de hiperplasia gengival são a gestação e, mais raramente, a adolescência.4
Osteonecrose em maxilares induzida por bisfosfonatosA osteonecrose induzida por bisfosfonatos se caracteriza por uma área de exposição óssea na maxila ou na mandíbula. Na maior parte das vezes, percebe‐se exposição óssea necrótica, variando de alguns milímetros a áreas maiores, podendo ser assintomática. Sintomas relatados são dor óssea e alteração na mobilidade dental. A osteonecrose é mais comum na mandíbula em relação à maxila, envolvendo principalmente áreas com mucosa menos espessa. As alterações radiológicas podem ser identificadas radiologicamente.52
Doenças bolhosasPenfigoide das membranas mucosasA gengivite descamativa é típica, caracterizada por descolamento, eritema e erosão da gengiva, mas também podemos encontrar lesões ulceradas e erosadas no palato. Acomete geralmente mulheres em torno da sexta década de vida. As conjuntivas bulbar e palpebral são frequentemente acometidas, causa de morbidade que pode levar à cegueira.53
Pênfigo vulgarOs pênfigos são um grupo de doenças autoimunes bolhosas em que existe perda da adesão entre as células. Ocorrem autoanticorpos contra a desmogleínas 1 e 3 (anti‐Dsg1 e anti‐Dsg3).54
O envolvimento da pele pode ser localizado ou generalizado. A maioria dos pacientes desenvolve bolhas flácidas, que se rompem ao mínimo trauma, deixando áreas erosadas que sangram facilmente, sobre uma pele normal ou eritematosa. A cavidade oral é a mucosa mais frequentemente acometida e na maioria das vezes o local inicial da doença;54 a mucosa bucal e palatina são os locais mais afetados.7 As erosões podem ser os únicos achados clínicos orais, pois as bolhas rompem com facilidade (fig. 11A).7
Pode ocorrer gengivite descamativa. Outras mucosas podem estar envolvidas, incluindo a conjuntiva, mucosa nasal, faringe, laringe, esôfago, vagina, pênis e ânus.7
Depósitos intercelulares de IgG e C3 são vistos na imunofluorescência direta da pele ou mucosa. A detecção de autoanticorpos IgG anti‐Dsg1 (PV mucocutâneo) e anti‐Dsg3 (PV mucoso) por ELISA ocorre em mais de 90% dos pacientes.7
Pênfigo paraneoplásicoEm geral, apresentam‐se como afecção de difícil controle, havendo melhora com o tratamento da neoplasia associada. O envolvimento oral é o mais comum.55 A língua está caracteristicamente acometida, mas a mucosa nasofaríngea também pode ser afetada.56 A mucosite crônica, erosiva, progressiva e dolorosa costuma ocorrer, podendo ser causa de desnutrição por dificuldade de ingestão dos alimentos.57
GenodermatosesDoença de Cowden ou síndrome dos hamartomas múltiplosApresenta quadro clínico cutâneo variável, desde pequenas pápulas na face e gengivas até tumores cutâneos isolados. Quase todos os pacientes têm lesões cutâneas, surgindo normalmente durante a segunda década de vida. É causada por mutação no gene PTEN fosfatase. Múltiplos triquilemomas faciais, múltiplas pápulas orais e hiperceratoses palmoplantares formam a tríade na qual dois desses achados fazem o diagnóstico. É associada a neoplasias benignas e malignas de mamas, ovários e tireoides.4,7
Nevo branco esponjosoCondição autossômica dominante rara, caracterizada pela presença de placas brancas, rugosas e difusas na mucosa oral, com predileção de localização pela mucosa jugal, seguida pela superfície ventral da língua. Acomete mais mulheres e apresenta tamanho e distribuição bastante variados. Localizações extraorais como vagina, reto, esôfago e membrana mucosa nasal também podem ser sítios dessa manifestação. Os achados histológicos são característicos, mas não patognomônicos. A história familiar induz ao diagnóstico definitivo.58
Doença de FabryDoença de Fabry, doença de Anderson‐Fabry ou angioceratoma corporal difuso é doença recessiva ligada ao X de esfingolipidose causada por deficiência da hidrolase lisossomal, ou alfa‐galactosidase A. A doença leva a acúmulo de glicolipídios nos lisossomas. Os angioceratomas são o sinal cutâneo mais comum, embora não seja específico.59 Telangiectasias são relatadas como o segundo sintoma cutâneo mais comum e são encontradas na face, lábios, mucosa oral e áreas fotoexpostas.60 Com manifestações desde a infância, caracteriza‐se por hipoidrose, parestesias, dor neuropática acral, com alterações renais, oculares, gastrintestinais, cardíacas e predisposição a acidente vascular encefálico.
Paquioníquia congênitaGenodermatose autossômica dominante caracterizada por calosidades palmoplantares exuberantes, principalmente plantares, e distrofias ungueais deformantes desde o nascimento ou período neonatal. Mutações nos genes que codificam a queratina são responsáveis por essa doença.
As lesões plantares são caracteristicamente dolorosas com a deambulação, provavelmente pela formação de bolhas sob as áreas hiperceratóticas. Placas brancas espessas são vistas principalmente nas laterais da língua e ocorrem em pacientes com a mutação da queratina 6a (KTR6A). Pode haver envolvimento mucoso na laringe, levando alguns pacientes a terem rouquidão e dispneia.4
Síndrome de Peutz‐JeghersA síndrome de Peutz‐Jeghers é uma doença hereditária rara, autossômica dominante, causada por mutações no gene supressor de tumor STK11 (também conhecido como LKB1). É caracterizada por pigmentações periorais e mucocutâneas, polipose gastrintestinal e risco aumentado de câncer na vida adulta.61
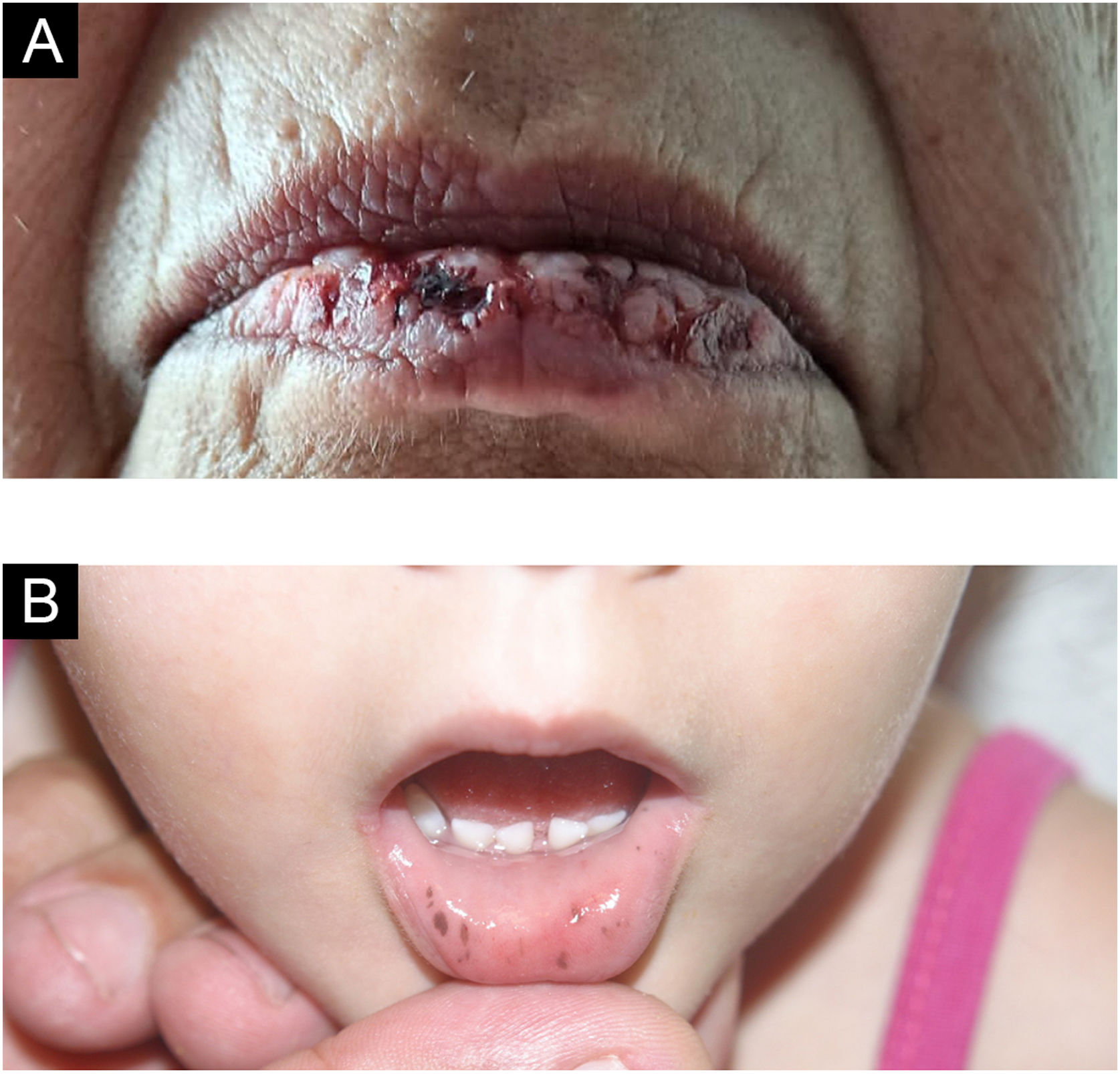
As pigmentações são vistas em cerca de 95% dos pacientes e servem como sinal clínico precoce, antes de qualquer sintoma gastrintestinal. As lesões são planas, azul‐acinzentadas e variam de tamanho entre 1 e 5mm; são vistas principalmente na região perioral, semimucosas labiais e intraoral (fig. 11B). Lesões pigmentadas palmoplantares, perianais e perigenitais também podem ocorrer. Em geral, são mais escuras e agrupadas do que as efélides. As lesões palmoplantares estão presentes em 50% dos pacientes.1,4
A síndrome de Peutz‐Jeghers se diferencia da síndrome de Laugier‐Hutzinger por esta não apresentar polipose intestinal ou neoplasias associadas.62,63
Telangiectasia hereditária hemorrágicaTrata‐se de rara displasia fibrovascular sistêmica, também conhecida como síndrome de Rendu‐Osler‐Weber, que tem como característica um defeito na formação da parede dos vasos sanguíneos, tornando‐os mais suscetíveis a traumatismos ou rupturas espontâneas. O sintoma mais comum é a epistaxe frequente, apresentada por cerca de 80% dos pacientes. Na superfície mucocutânea, percebem‐se telangiectasias maculares que ocorrem na face, lábios, orelhas, nariz, língua, mãos, tronco e pés. Outros sintomas sistêmicos, pulmonares, encefálicos e do trato gastrintestinal podem estar presentes.64
Diagnostica‐se a síndrome com preenchimento de no mínimo três destes critérios: telangiectasias em face, mãos e cavidade oral, epistaxe frequente, malformações arteriovenosas com comprometimento visceral e histórico familiar.65
NeoplásicasCarcinoma epidermoideO carcinoma epidermoide representa mais de 90% de todas as neoplasias malignas intraorais, com risco aumentado em idade mais avançada, especialmente em homens. A causa do carcinoma epidermoide é multifatorial, tendo componentes intrínsecos e extrínsecos. A etiopatogenia do carcinoma epidermoide intraoral é um pouco diferente de quando a neoplasia ocorre no vermelhão do lábio. A neoplasia intraoral sofre forte influência do tabagismo, consumo de álcool e sífilis, enquanto no caso do carcinoma de vermelhão do lábio, a exposição solar tem papel importante, assim como na pele. Vários carcinomas epidermoides intraorais são documentados em associação ou precedidos por uma lesão potencialmente maligna, principalmente a leucoplasia. Além disso, sabe‐se que a proporção de tabagistas com carcinomas intraorais é entre 2‐3 vezes maior do que na população em geral. Quando em combinação com o álcool, o uso de ambas as substâncias traz risco relativo de 15% ou mais para usuários crônicos.4,7
No início, a sensibilidade dolorosa é mínima, o que faz com que os pacientes muitas vezes demorem a buscar atendimento. O carcinoma epidermoide oral tem apresentação clínica variada, incluindo as seguintes: exofítica (aumento de volume, aspecto vegetante, papilífero, verrucoso), endofítica (erosiva, ulcerada), leucoplásica, eritroplásica ou leucoeritroplásica.4
Os exemplos leuco e eritroplásicos representam fases iniciais, em que ainda não houve ulceração ou aumento de volume. Já uma lesão exofítica é irregular, geralmente endurecida, variando desde coloração normal até o vermelho ou branco, dependendo da vascularização e quantidade de queratina do tumor. O padrão endofítico, por sua vez, tem área central deprimida, irregular, ulcerada, com borda “em rolete” de mucosa normal, vermelha ou branca. De todos os carcinomas intraorais, as lesões do assoalho bucal são as mais prováveis de surgir a partir de leucoplasia ou eritroplasia preexistente. Em pacientes com carcinoma intraoral, o envolvimento de linfonodos cervicais é evidente no momento do diagnóstico em 30% dos casos e oculto em 10% a 40% dos casos.4,7
Carcinoma verrucoso (papilomatose oral florida)O carcinoma verrucoso é uma variante de baixo grau do carcinoma epidermoide oral que acomete tipicamente indivíduos acima dos 55 anos com o hábito de mascar rapé e tabaco.4
A lesão surge como uma placa espessa, difusa bem delimitada, indolor, que começa a apresentar projeções papilares ou verrucosas na superfície (fig. 12A). As lesões são brancas, mas podem parecer eritematosas ou róseas de acordo com a quantidade de queratina no tecido.
Sem tratamento, a neoplasia acaba destruindo osso, cartilagem, músculo, glândulas salivares e estruturas adjacentes. Os linfonodos desses pacientes geralmente apresentam aumento por um processo inflamatório local e não por metástases linfonodais.4
O diagnóstico do carcinoma verrucoso requer biópsia incisional adequada, uma vez que não há displasia epitelial importante para confirmação histológica. Exuberância clínica e histologia aparentando benignidade são a regra.4
Eritroplasia/leucoeritroplasiaA eritroplasia oral é uma lesão incomum. Apresenta displasia significante precocemente, correspondendo a um carcinoma epidermoide “in situ”, e por vezes invasivo. Ocorre principalmente em idosos, sendo mais frequente no palato mole, no assoalho da boca e na mucosa jugal. Apresenta aparência lisa e aveludada, bem delimitada, mas diversas outras características morfológicas podem ser observadas, com padrões irregulares, vermelhos ou granulares.
Quando há concomitância de leucoplasia e eritroplasia, podemos chamar de leucoeritroplasia, em uma mesma lesão devemos fazer a biópsia na área eritematosa por ter o maior potencial maligno.4
LeucoplasiaLesão branca bem delimitada com superfície lisa ou aveludada, podendo assumir aspecto verrucoso e infiltrado. Pode acometer qualquer região da cavidade oral; mucosa jugal, lábio inferior e língua são as áreas mais acometidas. Quando ocorre na semimucosa do lábio inferior, é diagnóstico diferencial da queilite actínica.
Leucoplasia corresponde a um termo clínico sem correlação com alterações histopatológicas, que podem variar desde um aspecto inflamatório a características displásicas (fig. 12B). É lesão com potencial cancerizável, muitas vezes associada ao tabagismo, acometendo mais adultos do sexo masculino. O diagnóstico diferencial, além da queilite actínica, inclui principalmente leucoceratose friccional, líquen plano e carcinoma epidermoide.
Recomenda‐se realização de biopsia nos casos em que leucoceratose friccional típica não seja evidente.4
MelanomaO melanoma é neoplasia maligna de origem melanocítica. De acordo com o National Câncer Database Report on Cutaneous and Noncutaneous Melanoma, 91,2% dos melanomas surgem na pele, enquanto o melanoma de mucosa ocorre em cerca de 1,3% dos casos, representando 0,26% de todos os cânceres intraorais. Além disso, pelo menos um em cada três pacientes com melanoma oral tem história pessoal prévia de melanoma cutâneo. Esse tipo de melanoma, apesar de raro, é mais agressivo do que seu correspondente cutâneo.4,7
O melanoma lentiginoso oral se apresenta geralmente nodular ao diagnóstico, mas as lesões iniciais podem ser planas, de cor marrom e negra, com bordas irregulares. Depois disso, a mácula se estende lateralmente e um aumento de volume exofítico, lobulado, desenvolve‐se na fase de crescimento vertical. Aproximadamente 80% dos melanomas orais são encontrados no palato duro ou alvéolo maxilar. Além disso, cerca de 10% dos melanomas orais são amelanóticos, podendo causar dificuldade diagnóstica; é indicado o uso de imuno‐histoquímica.4,7
Queilite actínicaA queilite actínica é condição potencialmente maligna do vermelhão do lábio inferior, resultante da exposição crônica à radiação UV, com etiopatogenia semelhante à da ceratose actínica da pele, apresentando também o risco de evoluir para carcinoma epidermoide, especialmente em tabagistas e imunossuprimidos. Essa afecção geralmente ocorre em indivíduos com mais de 45 anos, com clara predileção pelo sexo masculino (proporção homem‐mulher de 10:1).4
A lesão tem evolução lenta, passando muitas vezes despercebida pelo paciente. Os achados clínicos iniciais geralmente incluem atrofia (áreas lisas, manchadas e pálidas), ressecamento e fissuras no vermelhão do lábio inferior. Com a progressão do quadro, áreas ásperas e descamativas costumam surgir. Essas áreas podem se espessar, formando lesões leucoplásicas.4
Muitas dessas alterações são irreversíveis, mas cuidados referentes a fotoproteção devem ser encorajados. Áreas de leucoplasia, espessamento, ulceração ou endurecimento devem ser biopsiadas com o propósito de excluir carcinoma.
ConclusõesQueixas orais são frequentemente encontradas na prática clínica. Devemos nos familiarizar com os problemas bucais mais comuns, bem como reconhecer as variantes anatômicas da cavidade oral. Além disso, doenças sistêmicas variadas podem ser suscitadas a partir de suas manifestações mucosas. Este artigo nos mostra a abrangência do que podemos encontrar na cavidade oral, área de fácil acesso para avaliação clínica ou coleta para exame histológico. O exame da boca complementa o exame clínico, e recomendamos torná‐lo um hábito.
Suporte financeiroNenhum.
Contribuição dos autoresPaulo Ricardo Martins Souza: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica dos casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Leticia Dupont: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica dos casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Gabriela Mosena: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica dos casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Manuela Dantas: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica dos casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Lucas Bulcão: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica dos casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Conflito de interessesNenhum.