Papulose linfomatoide (PL) é condição cutânea papulonodular crônica, autolimitada e geralmente recidivante. Apesar de pertencer ao grupo das malignidades e disordens linfoproliferativas cutâneas CD30 positivas, a maioria dos casos segue um curso benigno; entretanto, os pacientes apresentam risco aumentado de desenvolver outras malignidades hematológicas. De acordo com a atualização de 2018da classificação da OMS‐EORTC para linfomas cutâneos primários, histologicamente, seis subtipos diferentes são diferenciados: PL tipo A–E e a variante rara incluindo a presença de rearranjo DUSP22‐IRF4.1 O PL tipo E com pápulas e placas, desenvolvendo‐se em lesões necróticas semelhantes a escaras, é responsável por menos de 5% dos casos de PL, histologicamente caracterizados por células T CD30+pleomórficas, angiodestrutivas e angioinvasivas.2,3
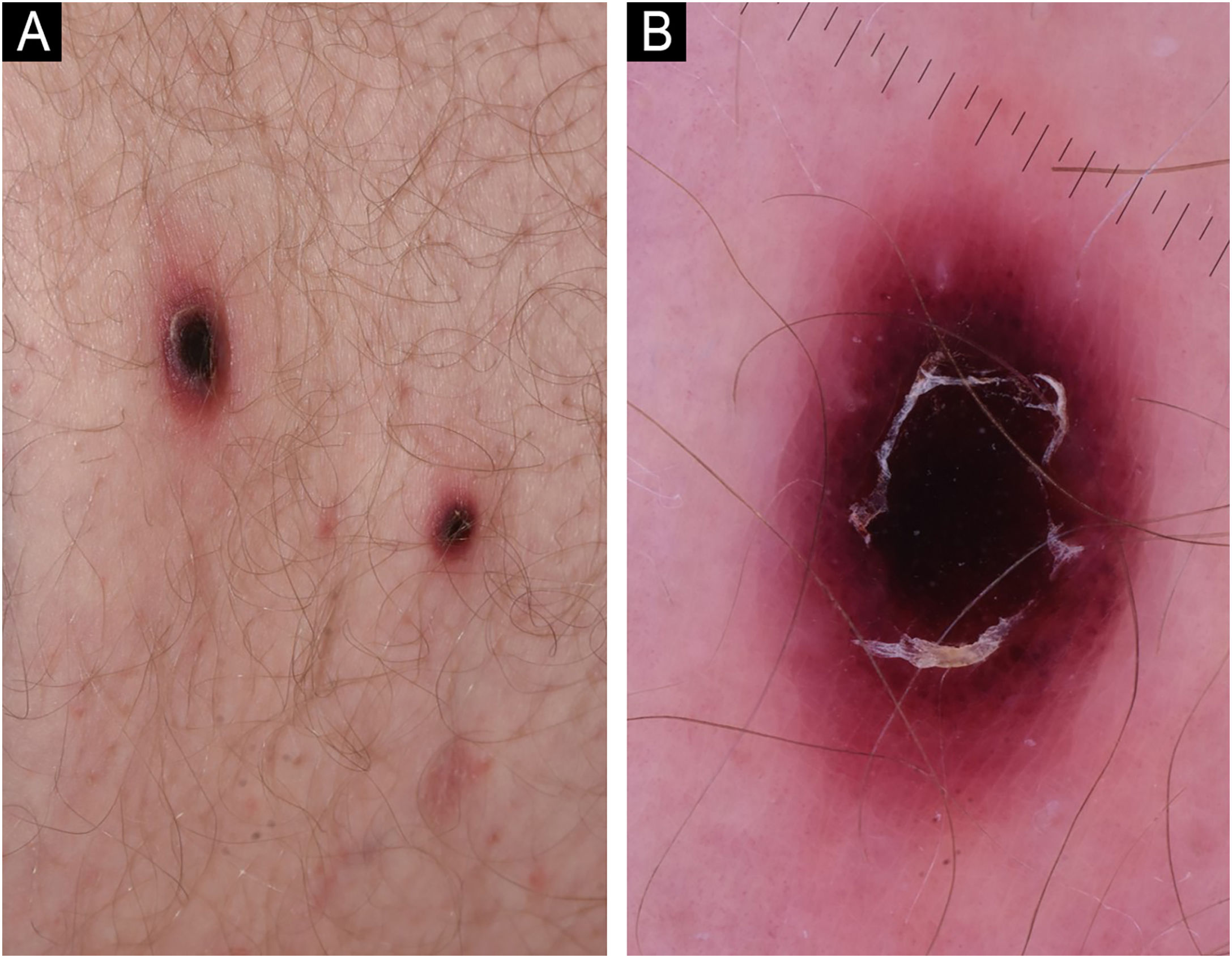
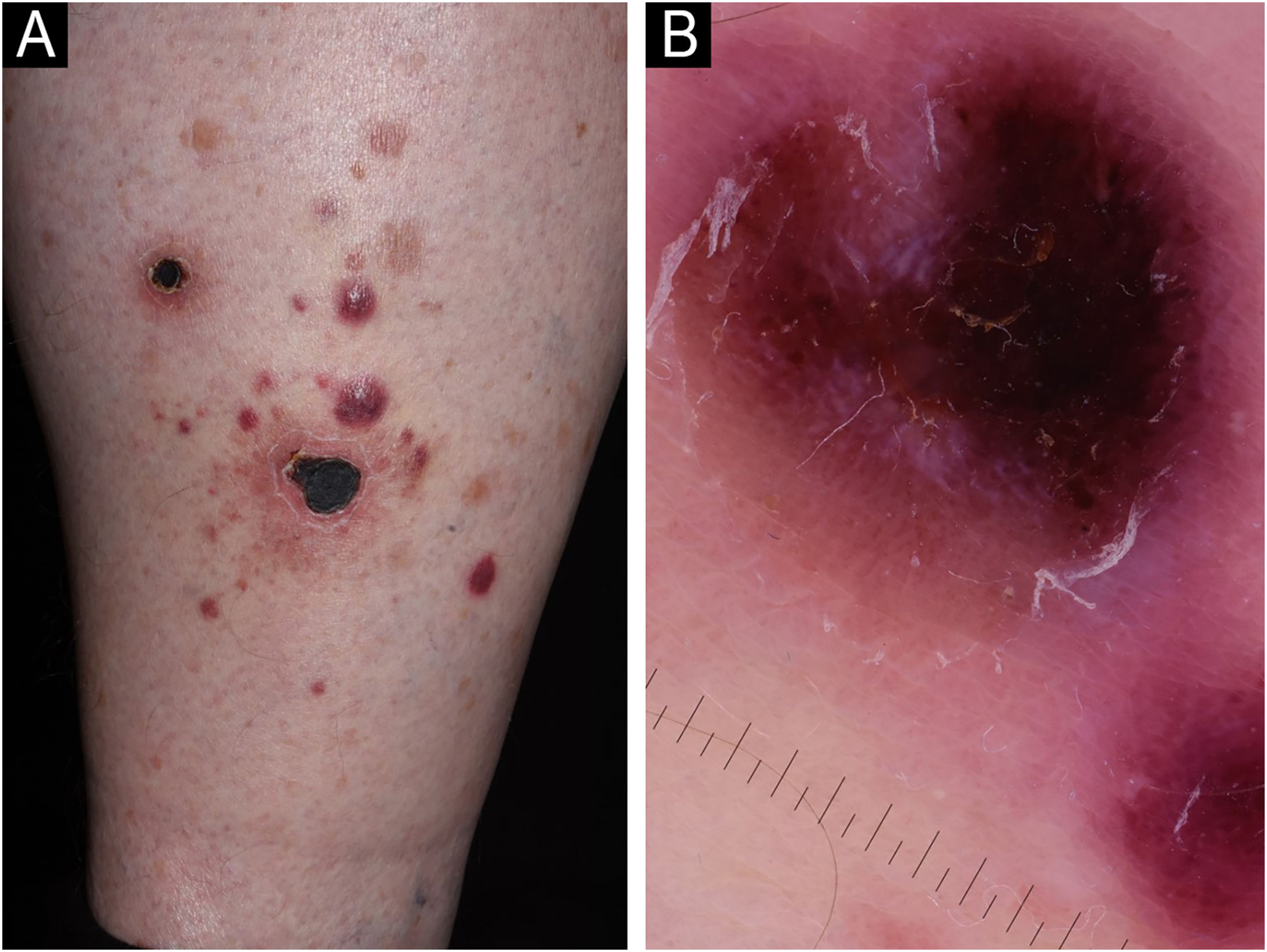
Paciente masculino, de 71 anos, com histórico extenso de câncer de pele não melanoma foi encaminhado para a clínica, apresentando lesões papulonodulares eritematosas, progredindo para lesões ulceradas e necróticas simetricamente nas extremidades inferiores (fig. 1). À medida que os primeiros sintomas apareceram, a terapia com levofloxacina foi administrada, com pouco ou nenhum resultado. A localização e a aparência das lesões cutâneas tornaram o diagnóstico diferencial desafiador; vasculite necrotizante, ectima gangrenoso e malignidades hematológicas eram as condições mais prováveis. A investigação do histórico do paciente descartou novos medicamentos e infecções anteriores aos sintomas. Os resultados dos exames laboratoriais foram normais; o nível de crioglobulina não foi detectável. O painel imunológico não mostrou anormalidades; a sorologia viral foi positiva para CMV e EBV IgG. Não foram encontradas anomalias patológicas na radiografia do tórax e na ultrassonografia do abdome. O produto da biopsia mostrou ulceração epidérmica e infiltrado linfocítico atípico angiodestrutivo de células médias a grandes na derme sem extensão para a gordura subcutânea. Figuras mitóticas não eram infrequentes. Além da deposição de fibrina, trombose foi detectada em alguns dos vasos afetados. As células tumorais foram extensivamente imunorreativas para CD3 e CD30, mas não apresentaram marcação positiva para CD20. As células neoplásicas também expressaram CD8, CD4, CD56, TIA‐1 e Mum‐1 (fig. 2). O rearranjo do gene TCR‐g monoclonal foi detectado por PCR. O principal diagnóstico diferencial histológico de um infiltrado linfoide cutâneo angiocêntrico/angiodestrutivo inclui PL tipo E, linfoma extranodal de células NK/T tipo nasal, linfoma tipo hidroa vaciniforme, granulomatose linfomatoide e linfoma cutâneo de células T gama/delta. Para descartar efetivamente malignidades hematológicas sistêmicas, citometria de fluxo e esfregaço de sangue periférico foram realizados. Leucócitos e hemácias não apresentaram anormalidades, e a razão CD4/CD8 dos linfócitos estava diminuída (0,8). Exames físicos mostraram progressão rápida; as lesões papulonodulares tornaram‐se extensivamente ulceradas, deixando como resultado lesões necróticas de cicatrização lenta (fig. 3). As regiões da parte superior do corpo não foram afetadas, nem foram encontrados linfonodos aumentados. O paciente não relatou sintomas B. Em virtude da rápida progressão, 25mg de acitretina foram administrados; antisséptico local e corticosteroide tópico de alta potência foram usados. Após três meses de desenvolvimento contínuo de novos nódulos e úlceras necróticas persistentes, o paciente relatou cada vez menos lesões novas, cujas úlceras estavam gradualmente cicatrizando. Seguimento regular mostrou regressão de todas as lesões de pele em seis meses; eventos adversos não foram relatados com acitretina, e os exames laboratoriais frequentes mostraram resultados normais. Até o momento da publicação, o paciente foi monitorado regularmente por quatro anos e não mostrou nenhum sinal de recorrência.
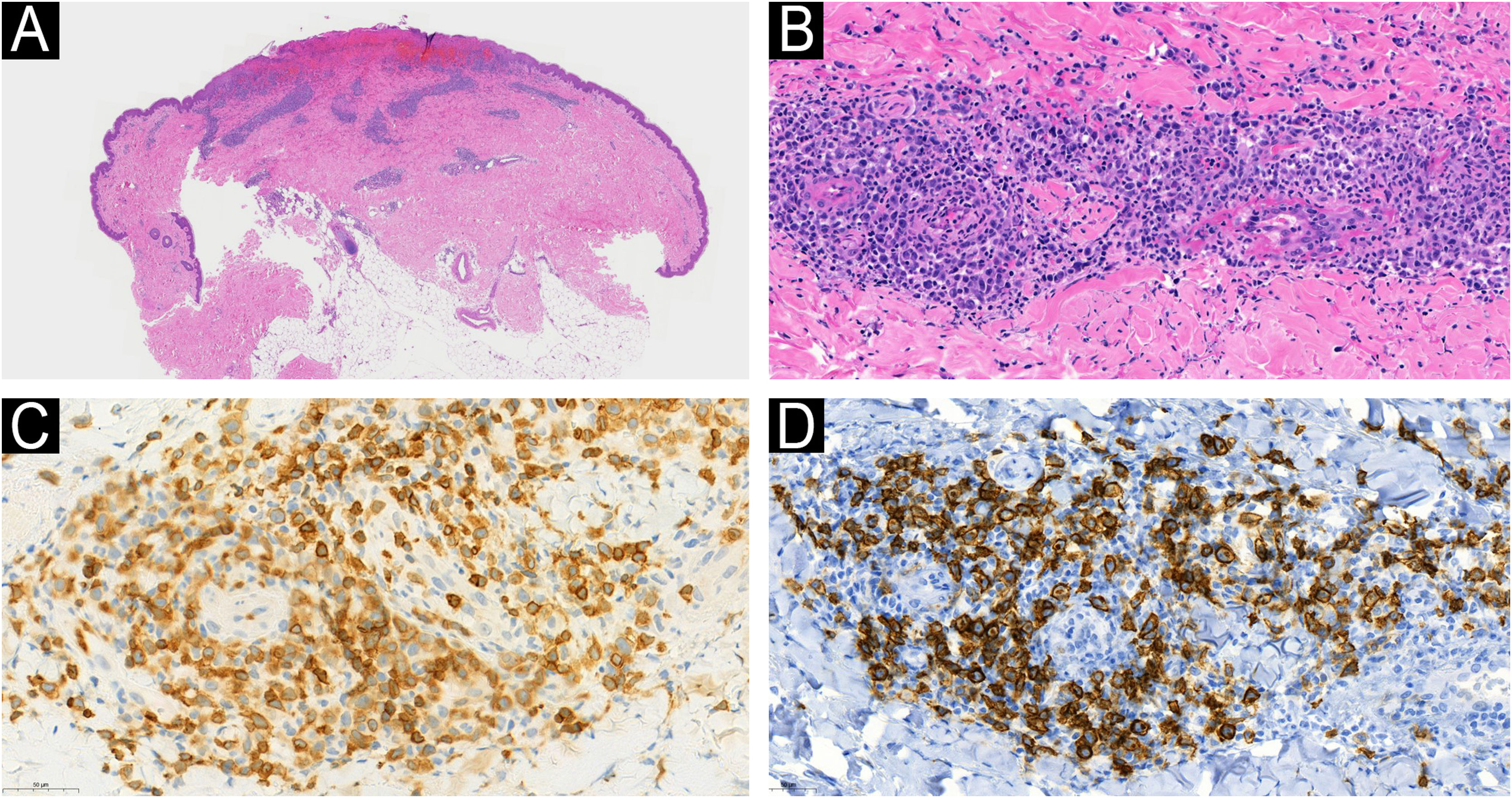
(A) Imagem de pequeno aumento mostrando ulceração epidérmica e infiltrado linfocítico angiocêntrico na derme (Hematoxilina & eosina, 15×). (B) Imagem de grande aumento mostrando infiltrado linfocítico atípico angiodestrutivo de células médias a grandes (Hematoxilina & eosina, 400×). As células tumorais eram extensivamente imunorreativas para CD3 (C) e CD30 (D) (imunocoloração de CD3 e CD30, ampliação original 384×e 279×).
A maioria dos casos de PL é autolimitada, mas a intervenção terapêutica é recomendada apenas em casos progressivos e graves. Distintamente, a estratégia de “esperar e ver” é preferida entre pacientes assintomáticos. Várias modalidades de tratamento estão disponíveis, incluindo imunomoduladores locais e sistêmicos com ou sem o uso de UVB. No caso de sintomas graves, metotrexato 2,5–20mg/semana é a escolha terapêutica padronizada e escolhida para prevenir a formação de novas lesões.4 Em virtude do risco significantemente aumentado de câncer de pele não melanoma e melanoma em pacientes tratados com metotrexato5 e do histórico de câncer de pele de décadas do paciente do presente relato, uma estratégia de tratamento diferente foi escolhida. Acitretina, conhecida por seu efeito antiproliferação tumoral, especialmente na carcinogênese induzida por UV e uso bem‐sucedido em linfoma anaplásico de grandes células CD30 positivas cutâneas,6 foi a primeira escolha terapêutica considerada adequada no tratamento do paciente do presente relato. Apesar de a PL ser benigna por natureza, a maioria dos casos geralmente apresenta recorrência dentro de meses a anos, enquanto 10% a 40% dos pacientes desenvolvem outras malignidades hematológicas ou apresentam transformação em linfoma anaplásico de grandes células (LAGC) CD30 positivas, e o seguimento regular é recomendado mesmo após a remissão total. O metotrexato, tratamento sistêmico mais eficaz em relação a PL, apresenta potenciais efeitos colaterais nos quais a intolerância dos pacientes pode limitar seu uso. No presente caso, acitretina foi administrada com sucesso, resultando em remissão completa. Após interromper o tratamento, o paciente não relatou recorrências durante o período de seguimento de quatro anos.
Suporte financeiroNenhum.
Contribuição dos autoresMáté Attila Bognár: Elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; preparação do manuscrito; revisão crítica da literatura.
Csaba Gyömörei: Análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica do manuscrito, aprovação da versão final do manuscrito.
Zsuzsanna Lengyel: Concepção e planejamento do estudo, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito; aprovação da versão final do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Bognár MA, Gyömörei C, Lengyel Z. Rare case of lymphomatoid papulosis type E. An Bras Dermatol. 2025;100:501133.
Trabalho realizado no Departamento de Dermatologia, Venereologia e Oncodermatologia, University of Pécs, Pécs, Hungria.