A família de enzimas Janus Quinase (JAK), composta pelas proteínas JAK1, JAK2, JAK3 e TYK2, corresponde a um grupo de tirosino‐quinases de grande importância na cascata de sinalização intracelular que, quando ativadas por citoquinas e fatores de crescimento, atuam sobre os transdutores de sinal e ativadores de transcrição (STAT), permitindo sua dimerização e translocação até o núcleo, regulando a expressão e transcrição gênica.1 Essa via de sinalização, chamada de JAK/STAT, relaciona‐se com diversas funções biológicas, como proliferação, apoptose, diferenciação, regulação imunológica e também hematopoiese.2
Os inibidores da JAK (iJAK) são promissores no tratamento de diversas doenças reumatológicas, hematológicas e dermatológicas. Os iJAK são pequenas moléculas capazes de bloquear a ligação da JAK ao seu domínio intracelular dos receptores de citoquinas, impedindo sua fosforilação e a dimerização da STAT, abolindo a transdução do sinal via JAK/STAT e, consequentemente, inibindo a resposta pró‐inflamatória.3
As diferentes JAK podem ser bloqueadas seletivamente ou em conjunto, tornando possível o desenvolvimento de tratamentos direcionados e com menos reações adversas. O primeiro iJAK aprovado para o tratamento de doenças autoimunes foi o tofacitinibe, uma pequena molécula sintética que tem como alvo as JAK1 e JAK3, com menor ação sobre JAK2 e TYK2. A aplicação dos iJAK nas doenças inflamatórias e autoimunes cresce com o passar dos anos, e já é utilizada no tratamento da artrite reumatoide (AR), artrite psoriásica, lúpus eritematoso sistêmico, dermatomiosite, colite ulcerativa, mielofibrose, policitemia vera, alopecia areata, vitiligo e dermatite atópica.4
Examinamos uma paciente do sexo feminino com histórico de AR soropositiva. A paciente usou diversos esquemas medicamentosos e apenas atingiu bom controle da doença com o seguinte esquema: etanercepte, sulfassalazina e hidroxicloroquina. Esse tratamento controlou a doença e foi usado por três anos consecutivos.
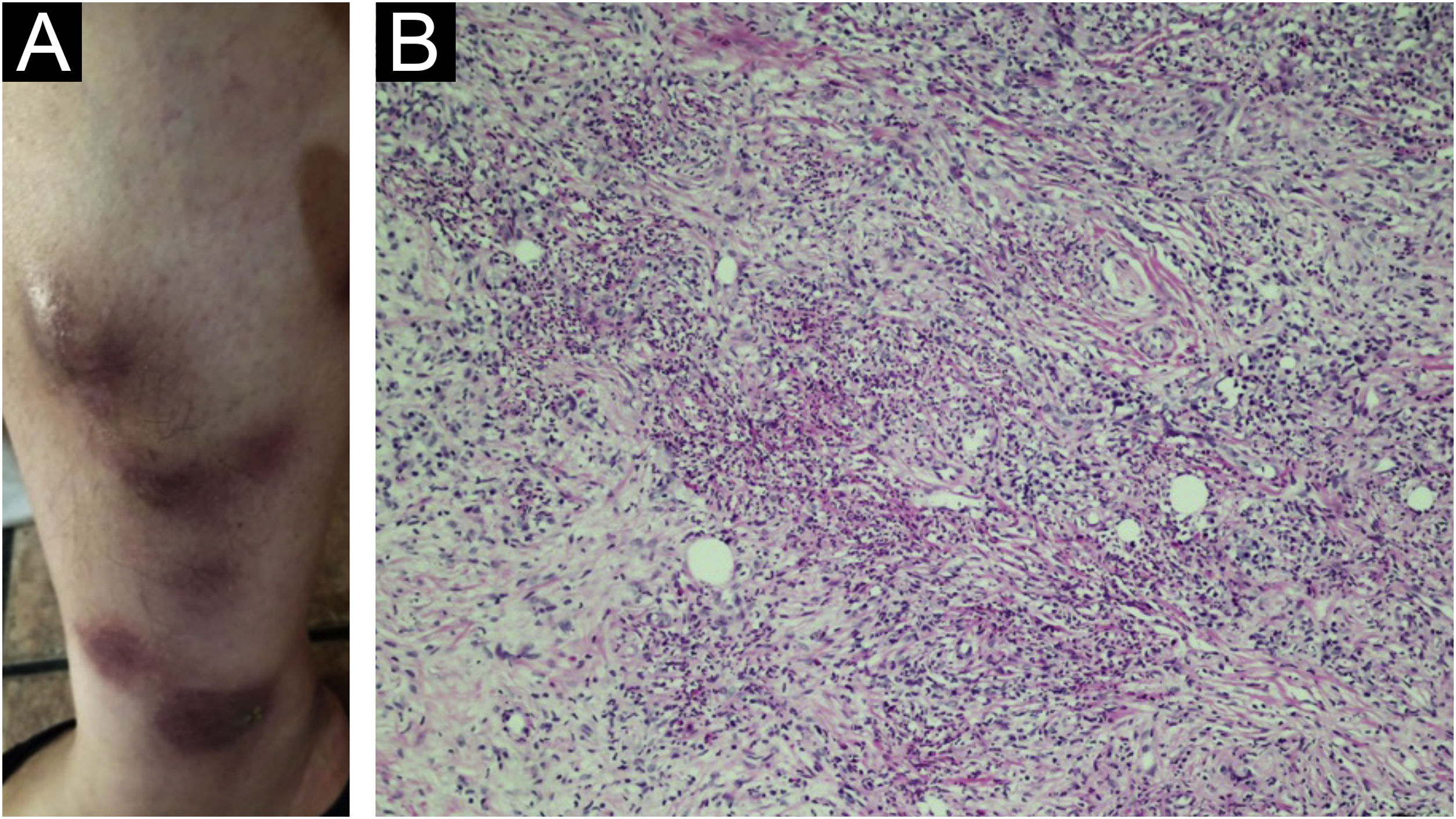
No primeiro semestre de 2020, a paciente evoluiu com atividade e piora da AR, com artrite de mãos e punhos; na metade aquele ano, apresentou as primeiras manifestações cutâneas (doença extra‐articular), caracterizadas por nódulos dolorosos bilaterais nas pernas, alguns com elevação da superfície, outros planos. A hipótese clínica foi de eritema nodoso (fig. 1A).
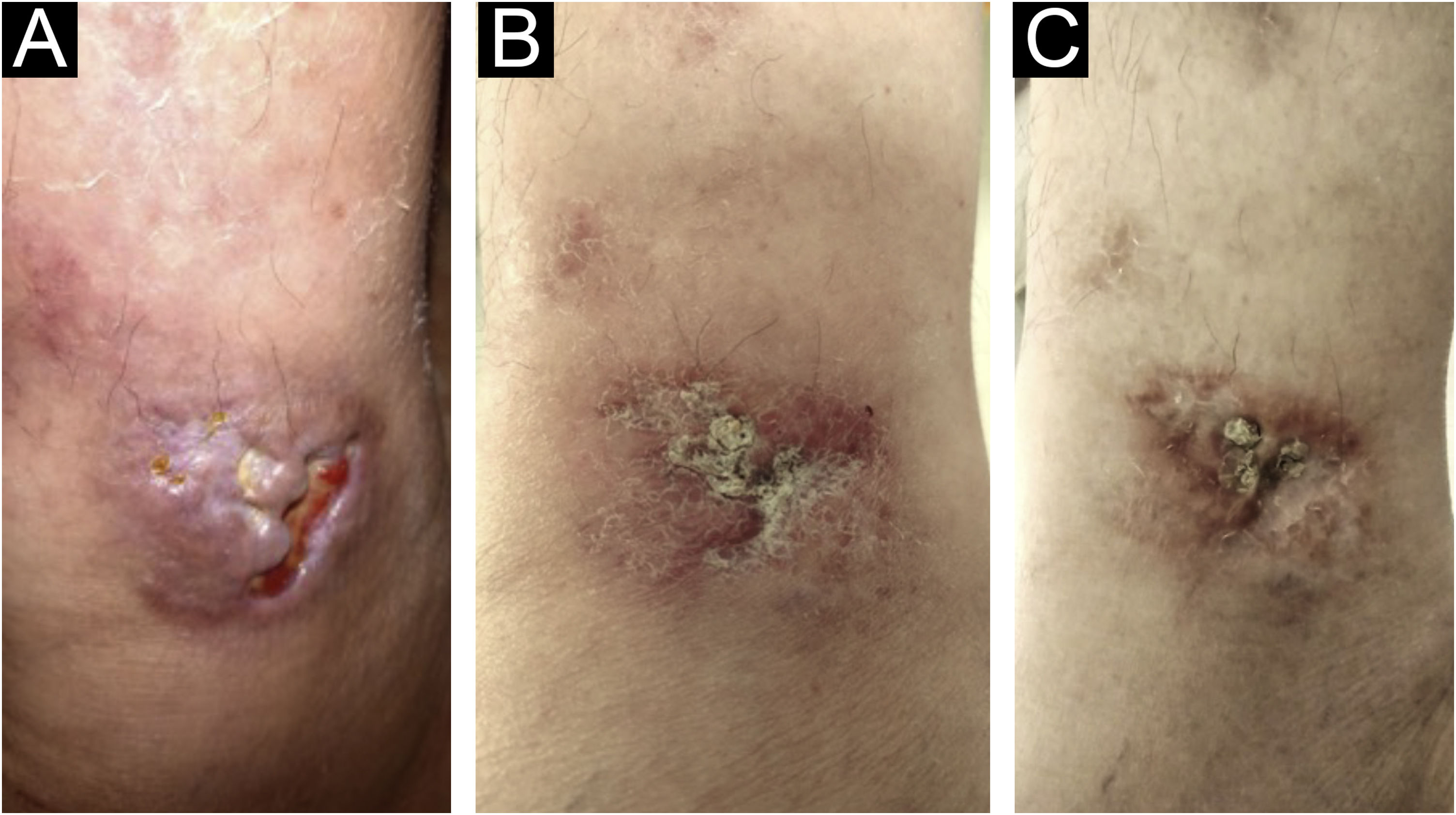
As lesões cutâneas pioraram gradativamente, algumas evoluindo para ulceração, outras tendo somente infiltração, extremamente dolorosas e com alto impacto na qualidade de vida. No total, haviam 12 lesões. Culturas para fungos e micobactérias a partir de exsudato das lesões foram negativas em duas ocasiões.
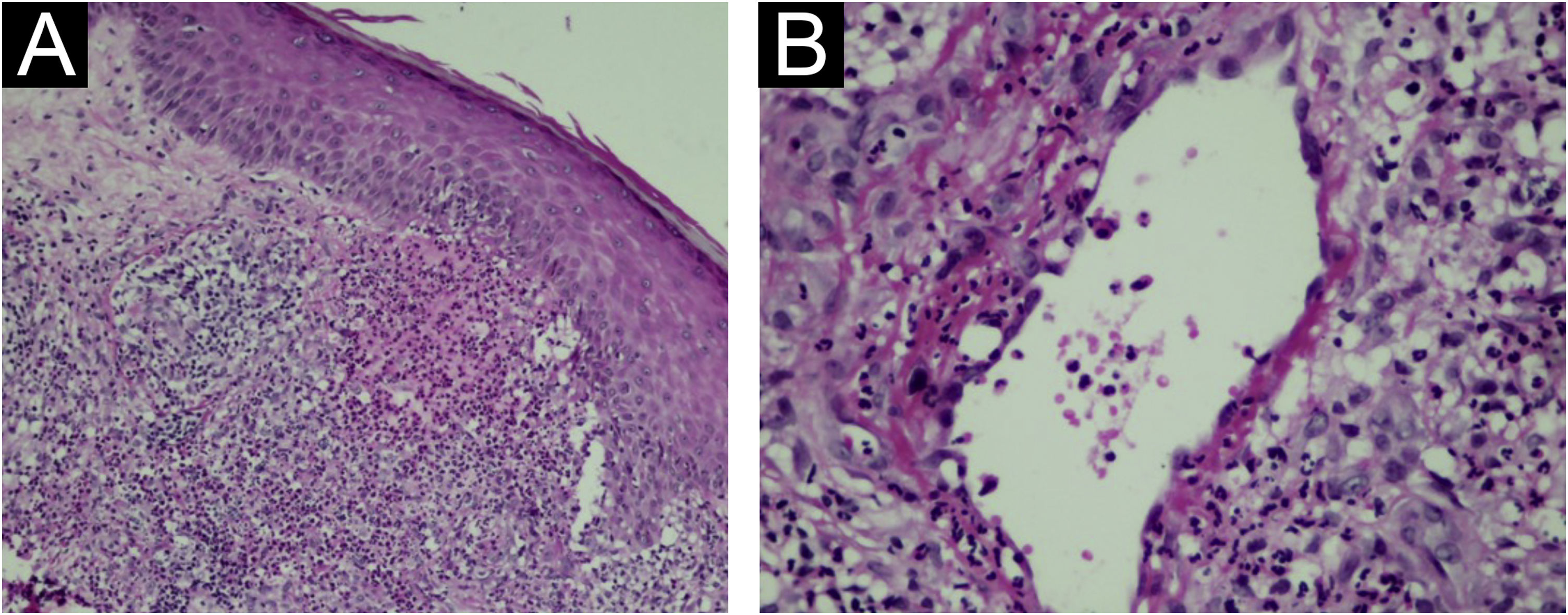
Foram biopsiadas duas lesões nodulares, e a histologia demonstrou infiltrado rico em neutrófilos formando pequenos abscessos difusos na derme e no tecido subcutâneo (fig. 1B). Em alguns campos foram vistas pústulas neutrofílicas na derme papilar (fig. 2A), bem como vasculite com necrose fibrinoide da parede dos vasos encimada por neutrófilos (fig. 2B). Colorações específicas para fungos e microbactérias foram negativas, e os achados foram compatíveis com paniculite neutrofílica reumatoide.
O esquema medicamentoso foi trocado diversas vezes após essa piora com manifestação extra‐articular. A paciente fez uso, nas doses terapêuticas, de prednisona, abatacepte, colchicina, hidroxicloroquina, metotrexato e golimumabe, todos sem resposta articular ou cutânea.
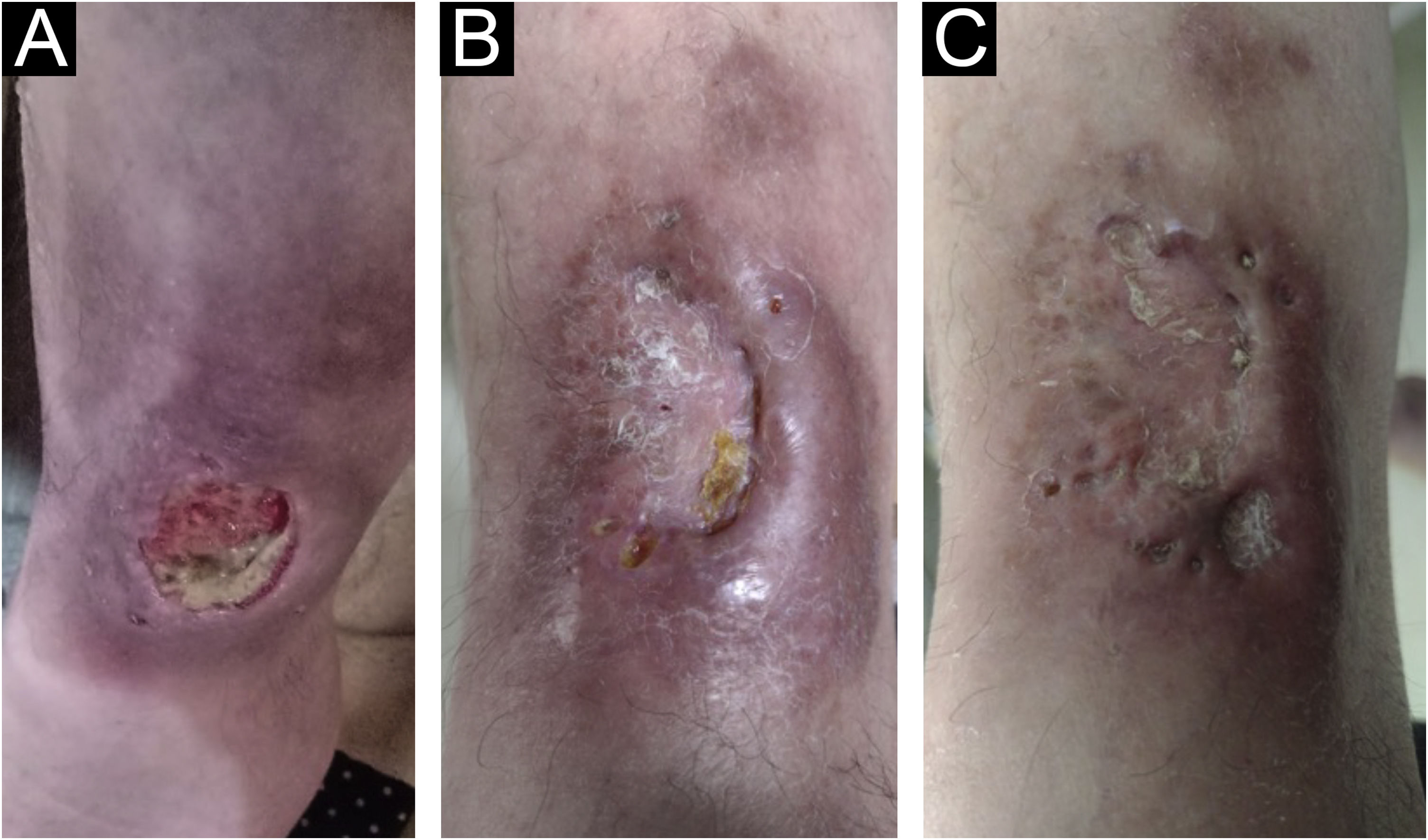
Há seis meses, o esquema terapêutico foi trocado para tofacitinibe 10mg/dia, como monoterapia com controle da doença articular e das manifestações cutâneas (figs. 3 e 4), ocorrendo cicatrização total das lesões em 120 dias. Os sintomas dolorosos sumiram completamente.
A paniculite neutrofílica associada à AR é afecção descrita pela primeira vez em 1988,5 menos frequente que o eritema nodoso associado à AR.6 A paniculite neutrofílica surge em quadros de longa evolução, com frequente acometimento da face posterior das pernas e com ulceração,5,6 semelhante ao presente caso, o que ajuda a diferenciar do eritema nodoso. Histologicamente, há infiltrado neutrofílico na hipoderme, podendo estar acompanhada de vasculite,6 também como no caso aqui descrito.
Em uma publicação sobre o espectro histopatológico de lesões cutâneas em AR, Magro et al. descreveram três padrões: granulomas em paliçada, neutrofilia intersticial e vasculopatia (linfocítica, neutrofílica ou granulomatosa).7 Intersecções entre esses padrões são possíveis, como neste caso, tendo neutrofilia dérmica e hipodérmica, com vasculopatia.
O quadro clínico descrito com nossa paciente é bem raro e deve ser de conhecimento dos dermatologistas, estando no espectro das dermatoses neutrofílicas reumatoides.8 Além disso, a resistência a vários tratamentos clássicos de AR e a excelente resposta ao tofacitinibe demonstram novos usos para essa modalidade de tratamento emergente, já havendo relatos de sucesso de seu uso em outras dermatoses neutrofílicas, como o pioderma gangrenoso.9
Suporte financeiroNenhum.
Contribuição dos autoresHiram Larangeira de Almeida Jr: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Vitor Dias Furtado: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Viviane Siena Issaacson: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Ana Letícia Boff: Aprovação da versão final do manuscrito; concepção e planejamento do estudo; elaboração e redação do manuscrito; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura; revisão crítica do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Almeida Junior HL, Furtado VD, Isaacsson VS, Boff AL. Successful treatment of rheumatoid neutrophilic panniculitis with tofacitinib. An Bras Dermatol. 2024;99:655–8.
Trabalho realizado na Universidade Federal de Pelotas, Pelotas, RS, Brasil.