A linfangiectasia adquirida é complicação rara de obstrução linfática e tem sido descrita em associação com neoplasias malignas e doenças granulomatosas, especificamente granulomatose orofacial, doença de Crohn (DC) e tuberculose. A linfangiectasia adquirida deve ser diferenciada da malformação congênita, geralmente denominada linfangioma.1 Descrevemos um caso de linfangiectasia adquirida no lábio em menina com DC. Que seja do nosso conhecimento, este é o primeiro caso dessa associação em idade pediátrica.
Paciente do sexo feminino, 11 anos de idade, foi levada ao Serviço de Dermatologia em virtude de queilite e gengivite persistentes desde os 4 anos. Uma tentativa terapêutica com gengivoplastia havia sido realizada aos 8 anos, sem sucesso. Nenhuma análise histopatológica da intervenção estava disponível. Posteriormente, aos 9 anos, a paciente foi diagnosticada com DC após biopsia intestinal e foi tratada com azatioprina e infliximabe. Entretanto, a queilite persistiu.
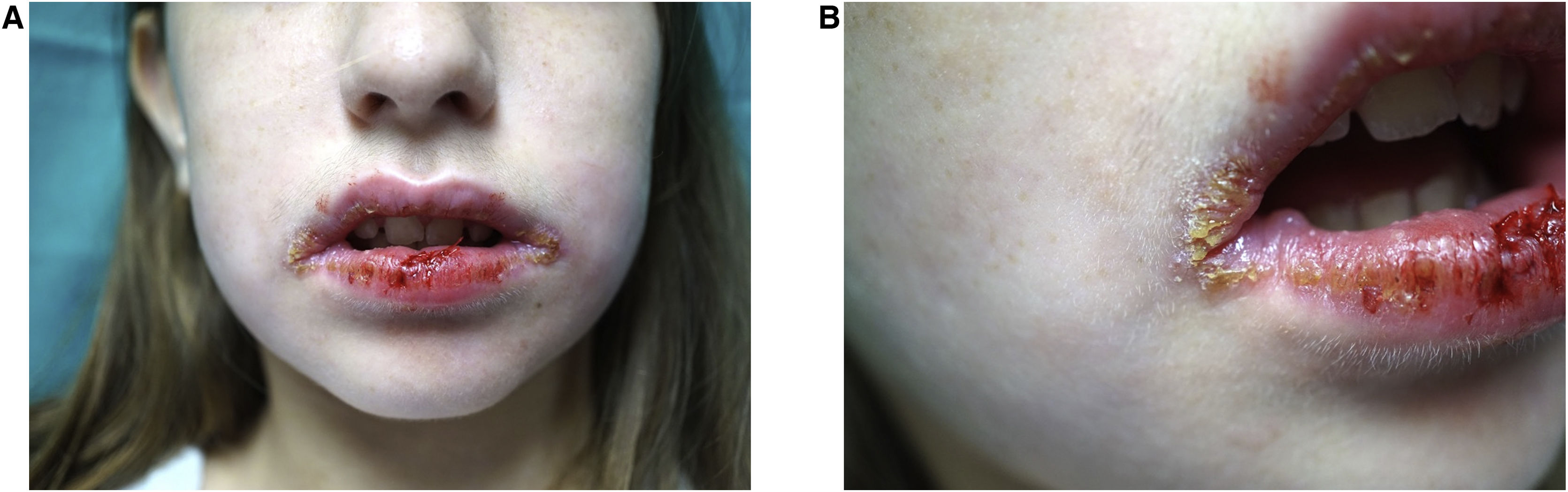
Ao exame físico, a paciente apresentava lesões crostosas e bolhas flácidas em ambos os lábios, além de eritema com fissuras na gengiva e mucosa jugal (fig. 1A e B). Foi realizada biopsia da mucosa labial.
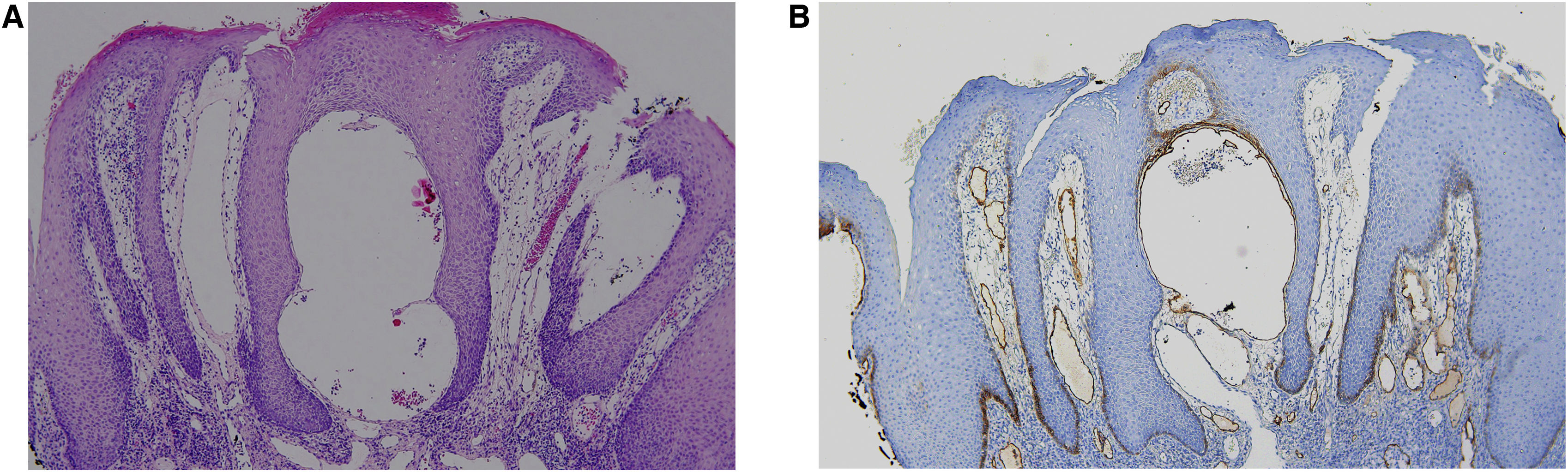
A histopatologia mostrou hiperplasia epidérmica sem atipias, com inflamação de padrão liquenoide e linfangiectasia (fig. 2A). É digno de nota a presença de numerosos vasos subepiteliais dilatados e de aspecto linfático positivos para podoplanina (fig. 2B). Outras investigações, incluindo testes de contato utilizando a bateria padrão europeia e de cosméticos, e ressonância magnética facial foram normais. Foi prescrito corticosteroide tópico com a intenção de reduzir a inflamação associada, seguido de rapamicina a 0,2% tópica para diminuir o componente linfático, sem melhora evidente após dois meses.
(A) Fragmento de mucosa labial revestido por epitélio escamoso com acentuada acantose, espongiose, hiperceratose e sem atipia de queratinócitos, apresentando infiltrado linfoplasmocitário focal nas áreas mais profundas sem granulomas, com aspecto liquenoide focal (Hematoxilina & eosina, 100×). (B) Imunomarcação positiva para podoplanina em vasos linfáticos subepiteliais (Hematoxilina & eosina, 100×).
A queilite granulomatosa apresenta‐se como inflamação orofacial secundária a granulomas não necrotizantes. Pode apresentar‐se isoladamente ou no contexto de doença sistêmica granulomatosa. Em crianças, a queilite granulomatosa é mais frequentemente associada à DC do que em adultos; é a primeira manifestação em 5% a 10% dos casos de doença inflamatória intestinal.2,3
Acredita‐se que a linfangiectasia adquirida na DC se desenvolva como consequência da inflamação granulomatosa crônica. É descrita com mais frequência na área genital. Em revisão da literatura, foram encontrados quatro casos de linfangiectasia orofacial adquirida associada à DC (tabela 1).1,2,4 Como no caso aqui apresentado, em dois desses pacientes não foram observados granulomas na histopatologia; em outro caso, só foram observados na segunda biopsia. O tratamento médico poderia ter reduzido a inflamação, deixando apenas a linfangiectasia residual.1,2,4
Resumo dos casos de linfangiectasia adquirida no lábio associada à doença de Crohn
| N (Ref.) | Ano | Idade/sexo | Achados histopatológicos no lábio | Tratamento | Desfecho |
|---|---|---|---|---|---|
| 11 | 2017 | 18/F | Canais linfáticos superficiais amplamente dilatados | Azatioprina, mesalazina, infliximabe, tacrolimus tópico 0,03% e crioterapia labial | Bom resultado cosmético |
| 21 | 2017 | 33/M | Vasos linfáticos superficiais dilatados e inflamação multifocal | Injeções de triancinolona, creme de hidrocortisona 1% tópico, mesalazina oral | Tratamento desnecessário |
| 32 | 2020 | 29/F | 1ª biopsia: vasos superficiais dilatados e infiltrado inflamatório denso com minúsculo granuloma | Infliximabe | Melhora |
| 2ª biopsia: linfangiectasia superficial, infiltrado inflamatório e pequeno granuloma | |||||
| 44 | 2021 | 30/F | 1ª biopsia: proliferação de canais linfáticos ectasiados | Metotrexato e infliximabe | Melhora |
| 2ª biopsia: granulomas adjacentes aos canais linfáticos dilatados | |||||
| 5 (presente caso) | 2021 | 11/F | Inflamação de padrão liquenoide e linfangiectasias | Azatioprina, infliximabe, corticosteroides tópicos e rapamicina 0,2% tópica | Sem melhora evidente |
Na ausência de inflamação granulomatosa, a linfangiectasia pode ser tratada com crioterapia, escleroterapia, excisão cirúrgica, ablação a laser ou fotocoagulação.1 No presente caso, foi feita tentativa com rapamicina tópica, sem resultados após dois meses. Nenhum caso de linfangiectasia adquirida foi tratado com sucesso com rapamicina tópica, mas sirolimus 0,1% tópico foi eficaz em malformações linfáticas microcísticas cutâneas em crianças e adultos.5
A presença de linfangiectasia orofacial adquirida pode ser marcador precoce de doença inflamatória intestinal, mesmo na ausência de queilite granulomatosa ou sintomas digestivos. Seu diagnóstico pode ajudar na detecção precoce da DC.
Suporte financeiroNenhum.
Contribuição dos autoresAna Llull‐Ramos: Concepção; planejamento; obtenção de dados; redação do manuscrito; análise dos dados; aprovação da versão final do manuscrito.
Juan Garcías‐Ladaria: Obtenção de dados; análise dos dados; aprovação da versão final do manuscrito.
Inés Gracia‐Darder: Obtenção de dados; análise dos dados; aprovação da versão final do manuscrito.
Aniza Giacaman: Obtenção de dados; análise dos dados; aprovação da versão final do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Llull‐Ramos A, Garcías‐Ladaria J, Gracia‐Darder I, Giacaman A. Acquired lymphangiectasia of the lip in a patient with Crohn's disease. An Bras Dermatol. 2024;99:118–20.
Trabalho realizado no Departamento de Dermatologia, Son Espases University Hospital, Palma de Mallorca, Espanha.