A vasculite de pequenos vasos com anticorpos antiproteinase 3 é uma apresentação clínica atípica da tuberculose. Apresentamos um paciente do sexo masculino, 47 anos de idade, com púrpuras palpáveis e bolhas hemorrágicas palmoplantares, com posterior disseminação. Apresentava quadro pulmonar grave com cavitação, febre, hemoptise e antiproteinase 3 em níveis elevados. O exame histopatológico da pele revelou vasculite de pequenos vasos; a histologia pulmonar evidenciou granulomas com necrose caseosa. O lavado broncoalveolar foi positivo para bacilos álcool‐ácido resistentes. Em países com alta prevalência de tuberculose, a presença de autoanticorpos em paciente com quadro de vasculite, febre e cavitação pulmonar exige a investigação de causas infecciosas.
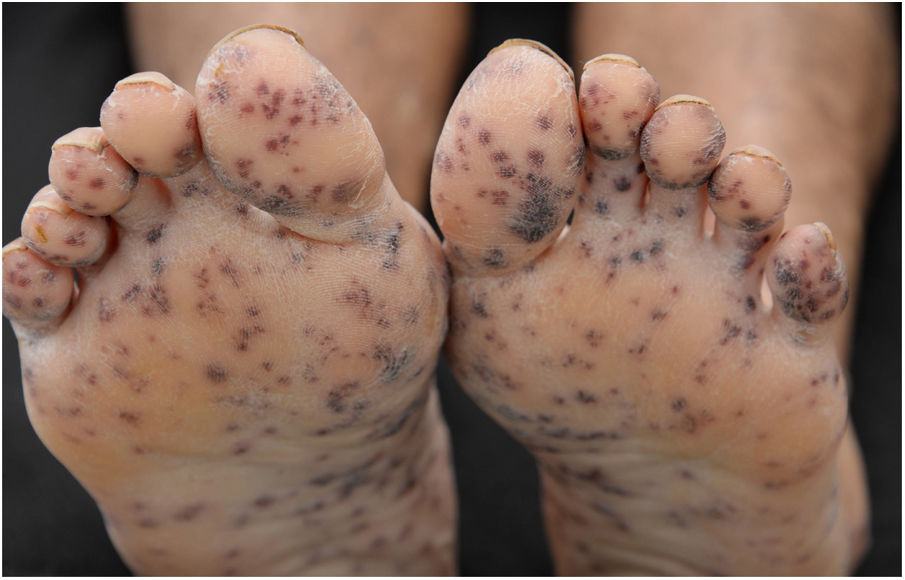
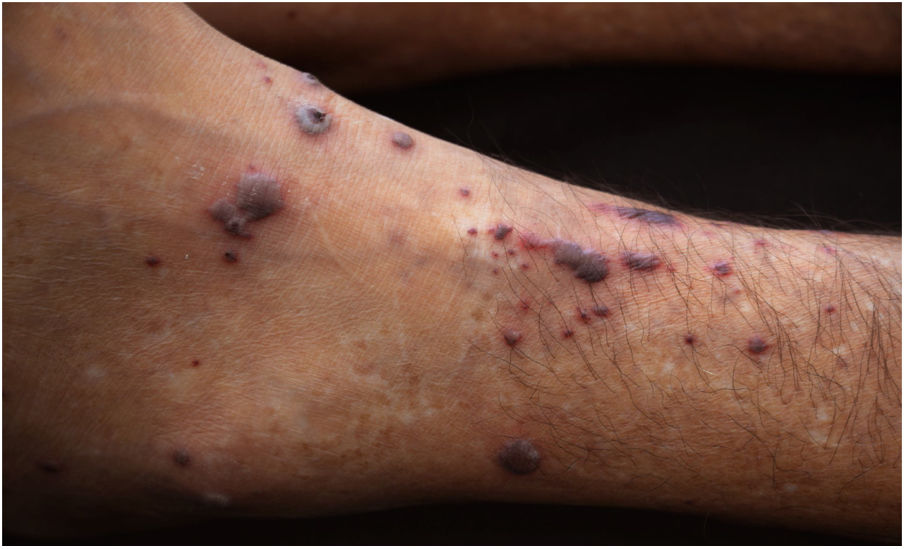
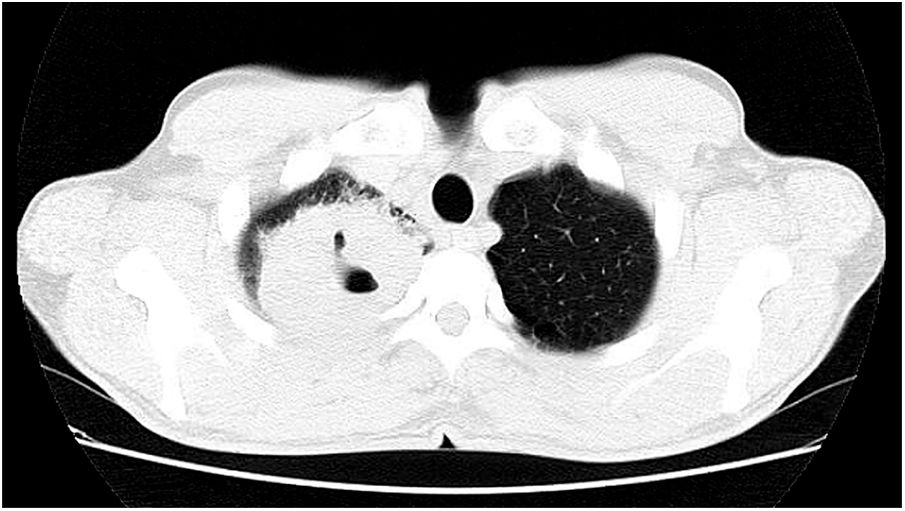
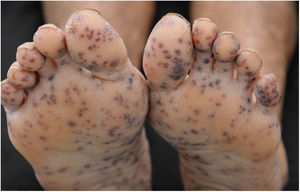
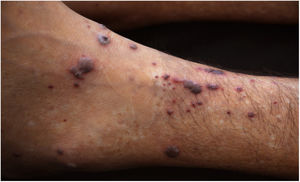
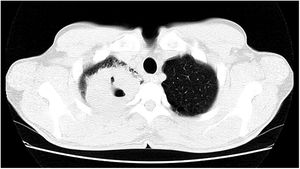
Paciente do sexo masculino, 47 anos de idade, tabagista, relatou aparecimento de petéquias, púrpuras palpáveis e bolhas hemorrágicas nas plantas e palmas (fig. 1) havia uma semana, progredindo para membros inferiores, superiores, abdome e face (fig. 2), além de sangramento ocular, nasal, hemoptise e febre. A tomografia do tórax revelou cavitações com paredes espessas no lobo superior direito com consolidações esparsas em outras áreas pulmonares (fig. 3).
Entre os exames laboratoriais, evidenciaram‐se altos níveis de anticorpo anticitoplasma de neutrófilos clássico (c‐ANCA: antiproteinase 3) >90 U/mL (normal <5 U/mL). As demais sorologias virais foram negativas, e os marcadores de provas inflamatórias mostraram‐se muito elevados: VHS 64mm e PCR 19mg/L.
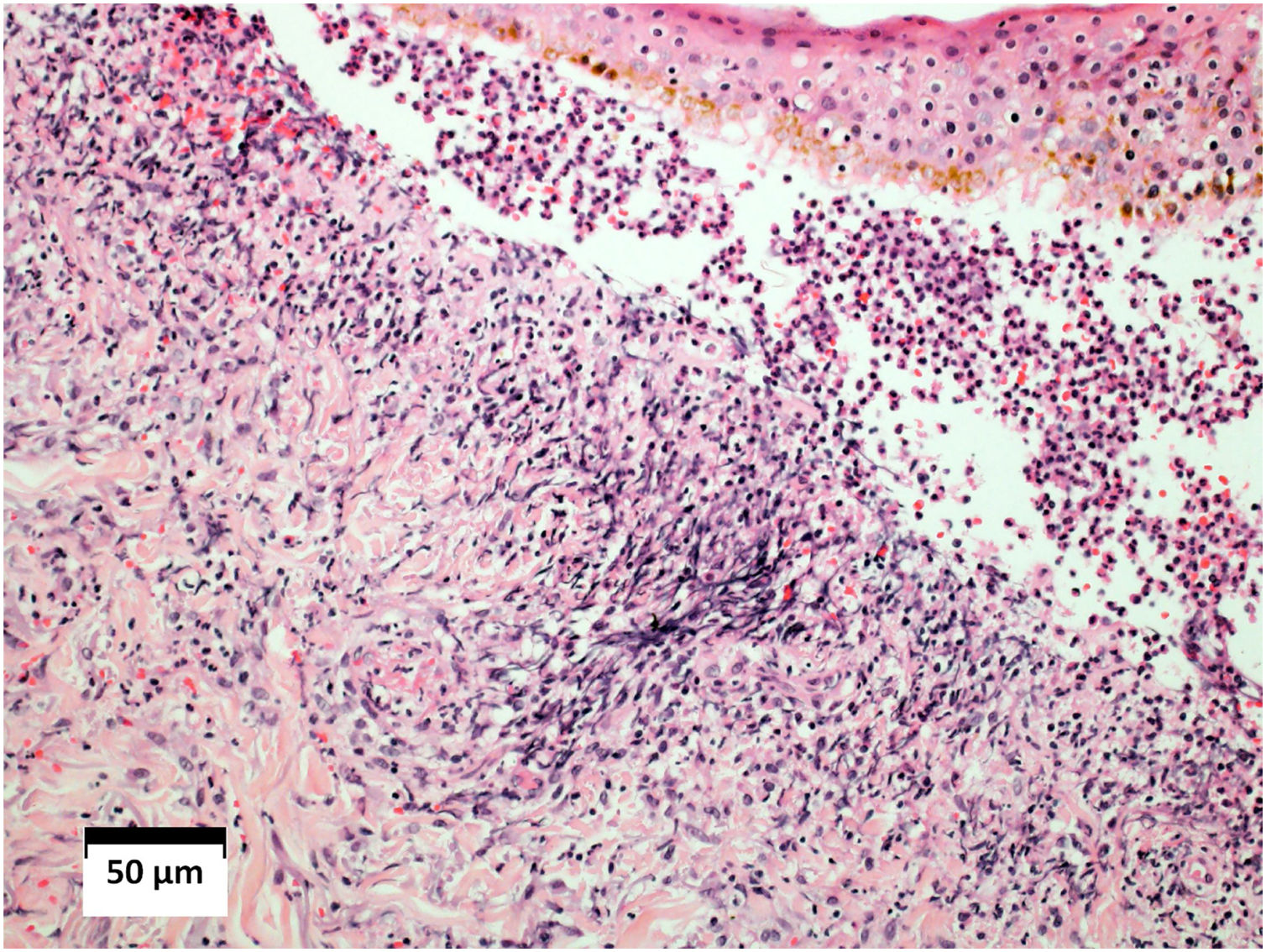
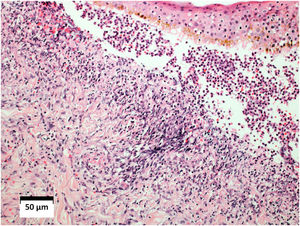
O exame histopatológico da pele revelou vasculite leucocitoclástica, e a imunofluorescência direta foi negativa com anti‐IgM, anti‐IgG e anti‐IgA (fig. 4). A histologia pulmonar evidenciou processo inflamatório granulomatoso com necrose caseosa central. O lavado broncoalveolar revelou três bacilos álcool‐ácido resistentes (BAAR).
- a)
Vasculite de pequenos vasos secundária à tuberculose
- b)
Granulomatose com poliangeíte (granulomatose de Wegener – GW)
- c)
Micobacteriose atípica com embolização
- d)
Associação de tuberculose com GW
A manifestação mais comum da infecção por Mycobacterium tuberculosis é pulmonar; contudo, mais de 10% dos casos têm apresentação extrapulmonar.1,2 Como a incidência da tuberculose (TB) vem aumentando em todo o mundo, isso impacta na ocorrência de formas atípicas.
As lesões cutâneas associadas à TB são polimorfas, e podem ocorrer por ação direta dos bacilos, por inoculação, propagação hematogênica, depósito de imunocomplexos nas paredes dos pequenos vasos (vasculites de hipersensibilidade) ou por formação de anticorpos contra antígenos no hospedeiro.3–5 Vasculite de pequenos vasos secundária à TB é incomum, com menos de 20 casos relatados na literatura. Foram descritas três formas: púrpura de Henoch‐Schönlein, vasculite secundária à rifampicina e vasculite leucitoclástica cutânea.1,3,6
A TB pode ocorrer associada a outras doenças autoimunes, como a GW, compartilhando clínica e histologia semelhantes.2,7 As lesões necróticas pulmonares na GW são radiologicamente semelhantes às observadas na TB. Vale ressaltar que há dois relatos de casos em que essas duas doenças coexistiam.8
Apesar de os ANCA serem considerados marcadores de vasculite sistêmica e estarem associados a GW e outros distúrbios autoimunes, demonstrou‐se positividade de ANCA em doenças infecciosas, como tuberculose, especialmente o padrão c‐ANCA, aumentando a possibilidade de confusão diagnóstica com GW.2,7,9,10
M. tuberculosis pode estimular a liberação de metabólitos de oxigênio de neutrófilos ativados, o que liberaria enzimas lisossômicas nos estágios iniciais da infecção, com potencial de induzir autoanticorpos contra esses componentes.7
Neste caso, o paciente preenchia critérios diagnósticos para GW e apresentava altos níveis de c‐ANCA, gerando dúvida diagnóstica sobre a possibilidade de doenças concomitantes. A ausência de sinusopatia prévia, assimetria do acometimento pulmonar e falta do envolvimento de vasos médios (livedo, úlceras ou necrose de extremidades), indicou uma forma atípica de TB.
O paciente foi submetido ao esquema para tuberculose (RIPE) e corticoterapia 1mg/kg/dia, com remissão do quadro após um mês de tratamento e normalização do c‐ANCA após seis meses.
Em países com alta prevalência de TB, a presença de autoanticorpos em um paciente com quadro de vasculite, febre e cavitação pulmonar exige a investigação de causas infecciosas, especialmente TB, antes de se admitir o diagnóstico de GW.2,7
Suporte financeiroNenhum.
Contribuição dos autoresLuana Moraes Campos: Aprovação do manuscrito; elaboração do texto; participação efetiva na orientação; participação efetiva na propedêutica; revisão da literatura; revisão crítica do manuscrito.
Mariana Righetto de Ré: Aprovação do manuscrito; elaboração do texto; participação efetiva na orientação; participação efetiva na propedêutica; revisão da literatura; revisão crítica do manuscrito.
Priscila Neri Lacerda: Aprovação do manuscrito; elaboração do texto; participação efetiva na orientação; participação efetiva na propedêutica; revisão da literatura; revisão crítica do manuscrito.
Hélio Amante Miot: Aprovação do manuscrito; elaboração do texto; participação efetiva na orientação; participação efetiva na propedêutica; revisão da literatura; revisão crítica do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Campos LM, de Ré MR, Lacerda PN, Miot HA. Case for diagnosis. Cutaneous small vessel vasculitis (anti‐proteinase 3 positive), fever, hemoptysis, and lung cavitation in an adult. An Bras Dermatol. 2021;96:240–2.
Trabalho realizado no Departamento de Dermatologia e Radioterapia, Faculdade de Medicina, Universidade Estadual Paulista, Botucatu, SP, Brasil.