A modificação da pele por meio de tatuagens é tão antiga quanto a própria humanidade. Porém, essa tendência está aumentando e, com o uso de diferentes tipos de pigmentos e técnicas de aplicação, podem surgir complicações tanto cutâneas quanto sistêmicas. As reações adversas podem ser agrupadas em cinco classes: inflamatórias, infecciosas, neoplásicas, estéticas e diversas. Na histopatologia, as reações inflamatórias podem exibir padrão liquenoide ou apresentar‐se como dermatite espongiótica, reações granulomatosas, pseudolinfoma, hiperplasia pseudoepiteliomatosa ou alterações semelhantes à esclerodermia/morfeia. Este artigo revisa as complicações das tatuagens, incluindo suas características clínicas e histopatológicas.
MétodosFoi realizada busca aberta na base de dados PubMed utilizando os termos “tattoo”, “complications” e “skin”. Não foram estabelecidos limites para data, idioma ou tipo de publicação dos artigos.
ResultadosAs reações às tatuagens são relatadas em até 67% das pessoas que se tatuam; as reações papulonodulares e granulomatosas são as mais comuns. Algumas complicações neoplásicas foram descritas, mas sua causalidade ainda é debatida. Pigmento de qualquer cor pode causar reações adversas, embora o vermelho esteja mais frequentemente associado a essas reações. Pacientes com dermatoses preexistentes podem apresentar exacerbação ou complicação de suas doenças ao fazerem tatuagens; portanto, esse procedimento não é recomendado para esse grupo de pacientes.
ConclusãoRecomenda‐se consulta dermatológica antes de realizar uma tatuagem, bem como exame histopatológico em caso de complicações. Em pacientes que desenvolvem reações inflamatórias cutâneas após tatuagem são recomendados estudos adicionais para investigação de doenças sistêmicas, como sarcoidose, pioderma gangrenoso, dermatite atópica e neoplasias. É importante que os médicos sejam treinados para prestar cuidados adequados em caso de complicações.
A tatuagem permanente é uma prática realizada com fins estéticos que envolve a modificação da cor da pele. Existem diferentes tipos de tatuagens cosméticas, aplicadas por meio da micropigmentação em diversas áreas do corpo, como olhos, região bucinadora, lábios, sobrancelhas, entre outras. Seu objetivo pode ser simular maquiagem ou camuflar condições dermatológicas como vitiligo, alopecia e cicatrizes cirúrgicas. Além disso, a tatuagem tridimensional da aréola e do mamilo também é usada como etapa final na cirurgia reconstrutora da mama.1–3
HistóriaA prática da tatuagem tem longa história, que remonta a mais de 5.000 anos. O termo vem da palavra taitiana “ta‐tau”, que significa “os resultados da batida”. A evidência mais antiga de tatuagem foi encontrada em Ötzi, o homem do gelo descoberto nos Alpes ítalo‐austríacos em 1991, que tinha mais de 50 tatuagens de carvão nas articulações artríticas. Acredita‐se que as primeiras tatuagens tinham fins terapêuticos.4 Embora a prática tenha se espalhado por toda a Europa, foi proibida pelo imperador Constantino com a chegada do cristianismo, e outras religiões como o judaísmo e o islamismo também não a aceitaram. Entretanto, durante as expedições oceânicas no século XVII, a tatuagem foi reintroduzida na civilização ocidental e tornou‐se símbolo de riqueza entre as classes altas no século XIX. C.H. Fellows é considerado um dos primeiros tatuadores profissionais, e foi em 1870, em Nova York, que o primeiro estúdio de tatuagem foi inaugurado, por Martin Hildebrant, um imigrante alemão. Seu principal concorrente foi Samuel O’Reilly, que inventou a máquina de tatuagem em 1891, inspirada em um dispositivo criado por Thomas Edison. Por volta de 1900, existiam estúdios de tatuagem em quase todas as grandes cidades. Nessa época as tatuagens eram usadas principalmente por boêmios do submundo e artistas de circo, e permaneceram fora do interesse do público em geral até a década de 1970, quando passaram a ser cada vez mais aceitas por ambos os gêneros e todas as idades. Atualmente, tornou‐se tendência da moda e é feita com fins decorativos, gozando de grande popularidade em diversas culturas e faixas etárias. Apesar das melhorias nas práticas de higiene e esterilização, o relato de reações adversas está aumentando em virtude do uso de outros componentes nos pigmentos das tatuagens.5
MétodosFoi realizada busca aberta na base de dados PubMed sem restrições de data, idioma ou tipo de publicação para reunir informações sobre as complicações dermatológicas das tatuagens. Os termos de busca utilizados foram “tattoo”, “complications”, e “skin”. Foram excluídos artigos que tratassem de complicações sistêmicas relacionadas a tatuagens. Além disso, foram revisados alguns artigos e fontes locais de informação da América Latina e da Colômbia. Foram incluídas algumas imagens clínicas e histopatológicas de complicações cutâneas associadas à tatuagem, obtidas do Departamento de Dermatologia da Colômbia com consentimento prévio dos pacientes.
ResultadosNa busca inicial na base de dados PubMed utilizando o termo “tatoo”, foram encontrados 6.359 resultados. Contudo, ao utilizar termos de busca mais específicos como “tattoo”, “complications” e “skin”, o conjunto de artigos foi limitado a 391. Além disso, foram incorporadas algumas referências a artigos e informações locais da América Latina e da Colômbia sobre complicações em tatuagens. Após análise dos artigos, 80 deles atenderam aos objetivos da busca e foram incluídos na revisão.
EpidemiologiaA prática de tatuagens ocorre principalmente entre adolescentes e adultos jovens, mas tem ganhado popularidade em todas as faixas etárias. A prevalência de tatuagens varia significantemente entre as diferentes regiões do mundo e não existem dados oficiais que indiquem a percentagem da população global com tatuagens. Segundo pesquisas realizadas por portais de estatísticas como o Statista, aproximadamente 30% dos norte‐americanos têm tatuagens. Na Colômbia, uma pesquisa realizada pelo portal Cifras y Conceptos em 2020 revelou que 6% da população com mais de 35 anos têm tatuagens, enquanto 19% dos colombianos entre 25 e 34 anos e 47% das pessoas entre 18 e 24 anos têm tatuagens. Verificou‐se que até 23% dos indivíduos que fazem uma tatuagem não ficam satisfeitos com o resultado.1
Com o aumento da prática da tatuagem, há um número crescente de reações adversas, frequentemente observadas pelos médicos, mas que são menos conhecidas do público. Em geral, essas reações adversas não são potencialmente fatais, mas podem afetar significantemente a qualidade de vida e causar desfiguração. Alguns estudos descrevem que até 2,1% dos pacientes que fazem tatuagens apresentam algum tipo de complicação,6 mas acredita‐se que a taxa real possa ser maior em virtude do subdiagnóstico, pois muitas pessoas não procuram orientação médica ou se automedicam. Na verdade, alguns estudos relataram taxas de até 67% de reações adversas cutâneas.7 O pigmento mais utilizado nas tatuagens é o preto, mas as reações adversas ocorrem mais comumente em resposta ao pigmento vermelho. O pigmento verde está menos frequentemente implicado em reações de tatuagem, mas foi relatado que piora as reações cutâneas em pacientes durante testes de contato.5
Regulamentação na Colômbia e no mundoEmbora os pigmentos utilizados nas tintas de tatuagem devam ser aprovados pela Lei Federal de Alimentos, Medicamentos e Cosméticos antes de serem comercializados, a Food and Drug Administration (FDA) não regulamentou seu uso em virtude da prioridade de outras questões de saúde pública e da falta de evidências de problemas de segurança específicos relacionados a esses pigmentos. A FDA classifica as tintas para tatuagem como cosméticos e toma medidas para prevenir problemas de segurança e avaliar a gravidade dos eventos adversos e a segurança dos pigmentos caso sejam identificados problemas de segurança.
Na Colômbia, a regulamentação da prática da tatuagem segue os mesmos requisitos dos estabelecimentos cosméticos, conforme Resolução 2.263 de 2004 do Ministério da Saúde da Colômbia. A regulamentação limita‐se aos requisitos de abertura, funcionamento, biossegurança e treinamento, mas não se estende à vigilância de eventos adversos relacionados aos pigmentos para tatuagem.8,9
Pigmentos para tatuagemOs pigmentos são suspensões que contêm sais metálicos e compostos orgânicos em um veículo líquido, como água, álcool e glicerina. No passado, eram ricos em sais metálicos, como o sulfeto de mercúrio, responsável por muitas reações adversas. Atualmente, esses componentes ainda estão presentes, mas em quantidades menores que variam dependendo da cor do pigmento. O de cor preta contém óxido de zinco e carbono; o pigmento branco contém carbonato de chumbo, dióxido de titânio, sulfato de bário e óxido de zinco; o pigmento vermelho contém sulfeto de mercúrio (cinábrio), seleneto de cádmio (vermelho de cádmio), terra de siena, hidrato férrico (ocre vermelho) e corantes orgânicos; o pigmento marrom contém óxido de ferro (ocre); o pigmento amarelo contém amarelo cádmio, ocre, amarelo açafrão e amarelo cromo; o pigmento verde contém óxido de cromo, cromato de chumbo, corantes de ftalocianina, ferrocianetos e ferricianetos; o pigmento azul é composto de azul cobalto, ftalocianina de cobalto e aluminato de cobalto; o pigmento roxo contém pirofosfato de amônio e manganês, sais de alumínio e dioxazina/carbazol.10,11 Atualmente, muitos desses componentes estão sendo substituídos por pigmentos azoicos (usados em impressoras ou tintas automotivas) por serem mais coloridos e resistentes ao desbotamento.12 Entretanto, eles podem conter impurezas como aminas aromáticas.13 Antimônio, cádmio, chumbo, cromo, cobalto, níquel e arsênico podem estar presentes como contaminantes.14
Sais metálicos inorgânicos ou pigmentos vegetais misturados com cinzas de cigarro ou outros tipos de tintas são usados por tatuadores amadores inexperientes, com maior risco de eventos adversos.15 A maioria dos componentes utilizados nas tatuagens permanentes são tóxicos, mutagênicos ou cancerígenos. Como resultado, podem ocorrer reações adversas com ampla gama de manifestações que podem aparecer imediatamente ou anos após a realização da tatuagem.16 As tatuagens superficiais de henna apenas tingem o estrato córneo, sem introduzir pigmento na derme. Essas tatuagens contêm aditivos como suco de limão ou beterraba, casca de noz, açúcar e parafenilenodiamina, que aceleram o processo de fixação e melhoram a duração da tatuagem, durando de uma a três semanas.17,18
Mecanismo fisiopatológicoO procedimento envolve o rompimento da barreira cutânea por meio da aplicação repetitiva de agulhas manualmente ou por máquinas elétricas, seguida da deposição de partículas coloridas exógenas abaixo da junção dermoepidérmica a uma profundidade de 1–3mm, atingindo a derme papilar e reticular. A ruptura dos capilares superficiais durante as punções provoca leve sangramento que se mistura com a tinta. As partículas coloridas são pouco solúveis e altamente resistentes à degradação enzimática, o que perpetua sua presença na derme. A ruptura da membrana basal e a necrose de algumas células dérmicas e epidérmicas produzem a resposta inflamatória aguda durante as primeiras 2 horas após o procedimento, quando as células polimorfonucleares fagocitam o pigmento. Isso se manifesta clinicamente como edema transitório. Após 24 horas, o pigmento se acumula nos fagossomos citoplasmáticos de queratinócitos, histiócitos, mastócitos e fibroblastos. Durante o primeiro mês após o procedimento, antes da regeneração da membrana basal, parte do pigmento é eliminado por via transepidérmica e pode ser encontrado em queratinócitos, macrófagos e fibroblastos. Durante essa fase de cicatrização, alguns microrganismos patogénicos podem infectar a pele. Uma vez regenerada a membrana basal, não ocorre mais eliminação transepidérmica, reduzindo o risco de complicações infecciosas. Após a resposta aguda do hospedeiro ocorre uma reação ao material estranho (tinta), envolvendo inicialmente uma resposta imune mediada por células, caracterizada histopatologicamente por denso infiltrado inflamatório linfocitário na derme. Partículas maiores não são transportadas para outros locais anatômicos e tornam‐se residentes na derme, onde são sequestradas por células mononucleares, fibroblastos e tecido extracelular. Partículas menores de tinta penetram mais profundamente na derme e são reconhecidas pelas células de Langerhans, que eventualmente as transportam para os gânglios linfáticos, gerando resposta linfocítica reacional. Clinicamente, apresenta‐se como linfadenopatia e, na histopatologia, é representada pela presença de pigmento nos gânglios linfáticos com abundantes histiócitos e células de Langerhans no paracórtex (linfadenopatia dermatopática).5,19,20 Respostas exageradas ou desreguladas, bem como a presença de substâncias tóxicas, geram as complicações citadas a seguir.
Manifestações clínicasAs reações cutâneas adversas podem apresentar‐se de maneira diversa, incluindo edema, reações alérgicas, prurido, dor local, eritema, sangramento, formação de pápulas, nódulos, dor intensa e, raramente, neoplasias. Além disso, tatuagens temporárias à base de hena podem causar reações eczematosas agudas que progridem para despigmentação, cicatrizes hipertróficas ou reações liquenoides mais graves.21 Categoricamente, essas reações podem ser divididas em cinco grupos: inflamatórias, infecciosas, neoplásicas, estéticas e diversas. As reações inflamatórias são ainda categorizadas histopatologicamente em padrão liquenoide, dermatite espongiótica, padrão granulomatoso, pseudolinfoma, hiperplasia pseudoepiteliomatosa, padrão esclerodermiforme/morfeiforme, entre outros.16 Em revisão sistemática, constatou‐se que dentre todas as complicações associadas às tatuagens, as reações granulomatosas representaram 48,48%, as reações infecciosas 21,21% e as reações alérgicas 12,12%.22
Complicações inflamatóriasEdema transitórioO edema transitório é reação inevitável e considera‐se que até 1/3 dos indivíduos tatuados podem apresentar essa complicação menor.23 Manifesta‐se como endurecimento da área tatuada e pode ou não ser acompanhada de prurido, alteração na pigmentação da pele, focos de hemorragia intradérmica, entre outros, que se resolvem progressivamente no período de duas a três semanas após a injeção do pigmento. Essas manifestações podem resultar do trauma de centenas de perfurações de agulha, irritação pelo uso de álcool ou reação inflamatória aguda ao pigmento e/ou diluente, levando à ruptura da membrana basal epidérmica e necrose parcial das células dérmicas e epidérmicas.24,25
Reações alérgicas/imunomediadasA dermatite de contato alérgica é caracterizada por lesões eczematosas, hiperceratóticas ou ulcero‐necróticas na área tatuada, que podem ser fotossensibilizadas em virtude da alteração dos pigmentos por meio da decomposição ultravioleta (UV) ou haptenização de antígenos. A haptenização ocorre quando a luz UV afeta os pigmentos e altera sua composição química, tornando‐os reconhecíveis como substâncias estranhas e desencadeando uma resposta imunológica. Isso pode resultar em erupções eritematosas, vesiculares ou esfoliativas.26 Apesar da transição para pigmentos azoicos, as reações de hipersensibilidade em tatuagens ainda são atribuídas principalmente à presença de mercúrio nos pigmentos vermelhos.16,27 Em relação a outros pigmentos, é difícil confirmar o alérgeno responsável por meio de testes de contato em virtude da falta de listas precisas de ingredientes e alérgenos comparáveis para testes, e os resultados geralmente são negativos.28 Isso reforça a ideia de que a haptenização do pigmento seja uma etapa necessária na patogênese das reações adversas.28 É importante observar que o principal diagnóstico diferencial para essa reação é o pseudolinfoma, que geralmente ocorre por conta de mais de um pigmento de tatuagem.16
Doenças crônicas da peleAs tatuagens podem desencadear o aparecimento de novas lesões em indivíduos com dermatoses preexistentes. Essas lesões geralmente aparecem alguns dias a semanas após a tatuagem, e podem persistir por vários meses.29 Doenças cutâneas crônicas como psoríase, vitiligo, granuloma anular, líquen plano, líquen escleroso, pioderma gangrenoso, lúpus eritematoso, morfeia e doença de Darier compartilham uma característica comum: as manifestações cutâneas podem ser reproduzidas em áreas de trauma focal (fenômeno isomórfico de Koebner).5,27 Pacientes com dermatite atópica podem desenvolver alergia de contato e reações de fotossensibilidade que desencadeiam reações eczematosas ou pioram exacerbações.27 Do mesmo modo, foi relatado que pacientes com pioderma gangrenoso preexistente desenvolvem úlceras semelhantes no local da tatuagem, especialmente nas extremidades inferiores, em virtude do fenômeno de patergia.30,31 É importante considerar a recomendação de que pacientes com dermatoses preexistentes se abstenham de fazer tatuagens ou sejam avaliados por dermatologista antes de fazê‐lo, pelo risco potencial de agravar a doença subjacente.
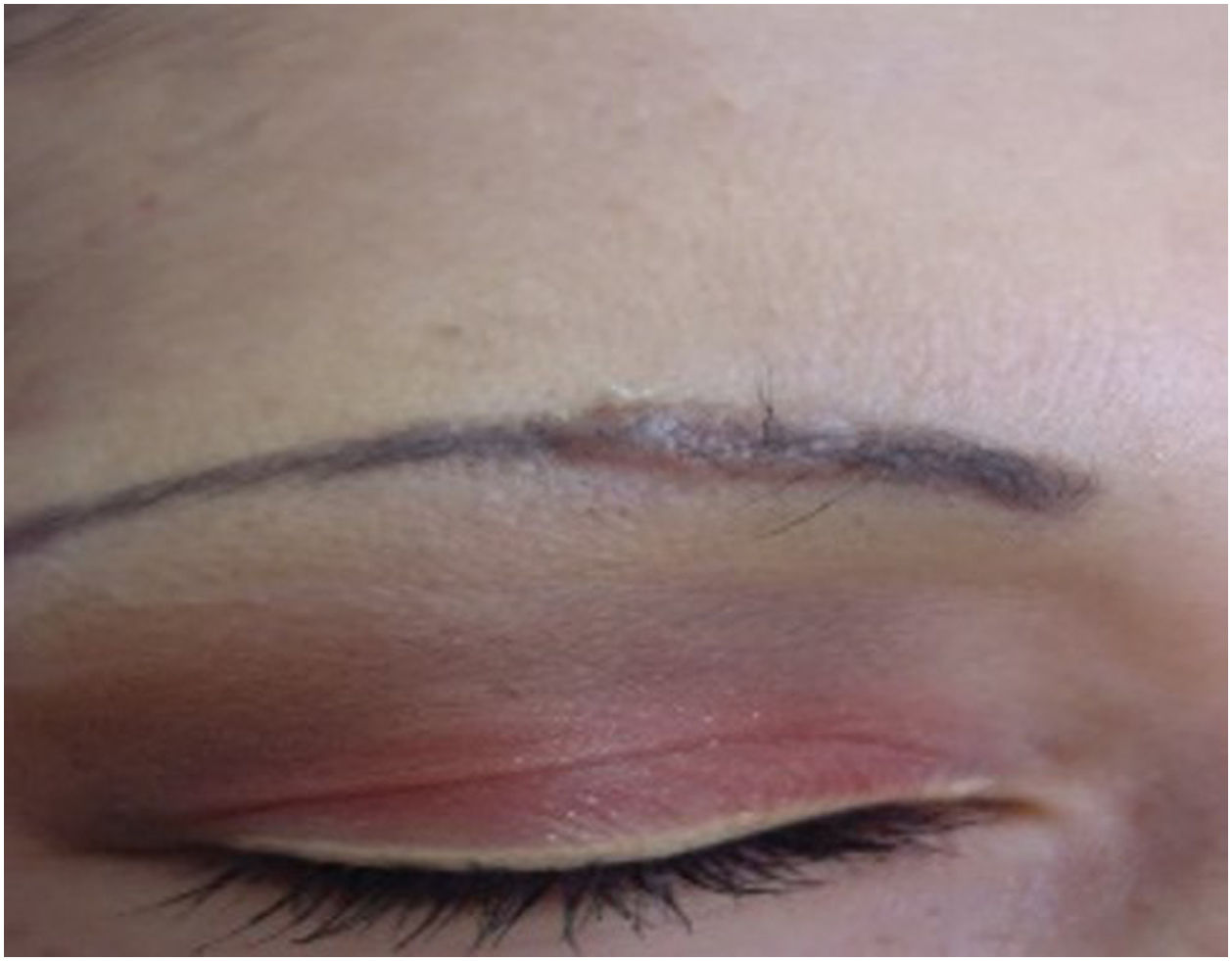
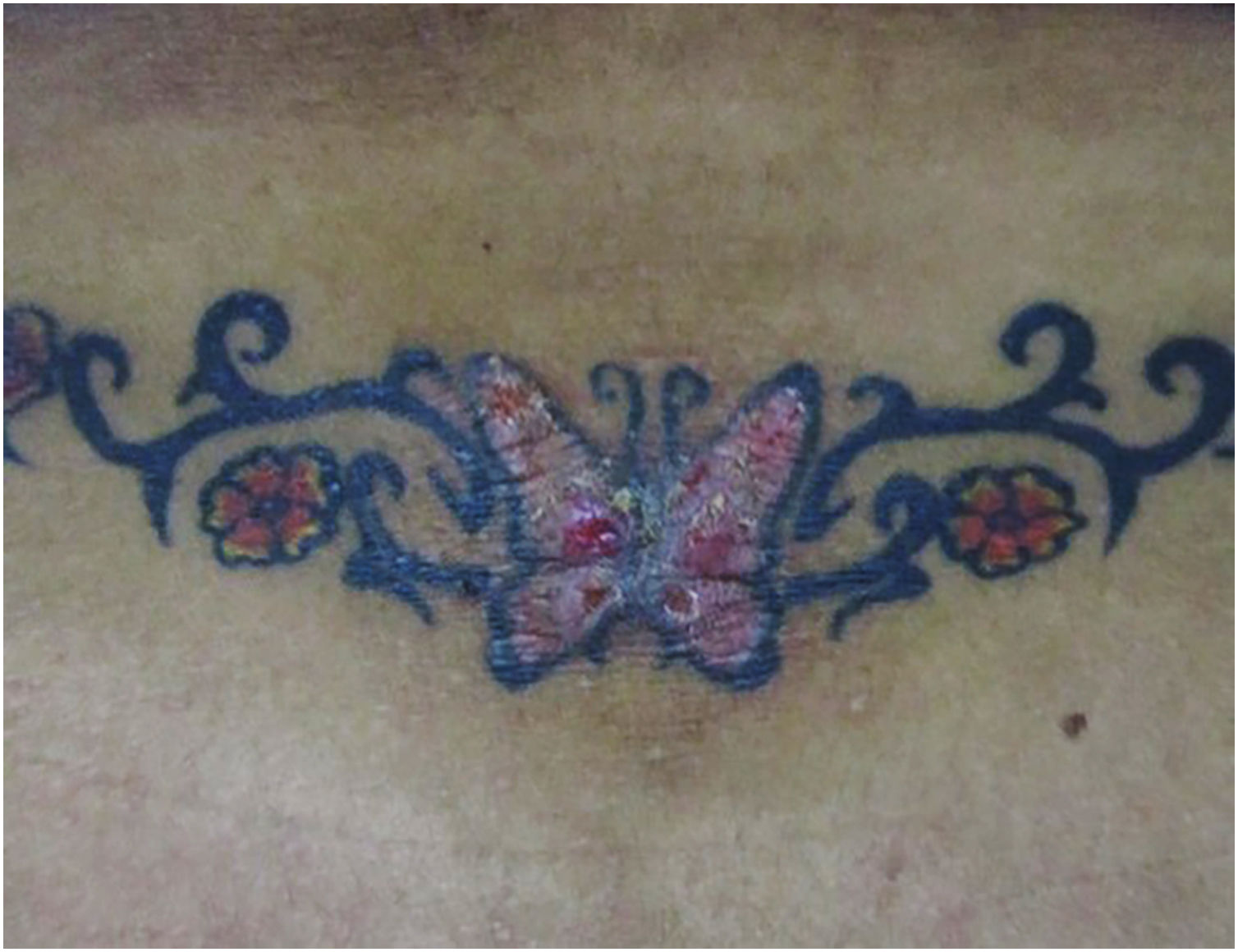
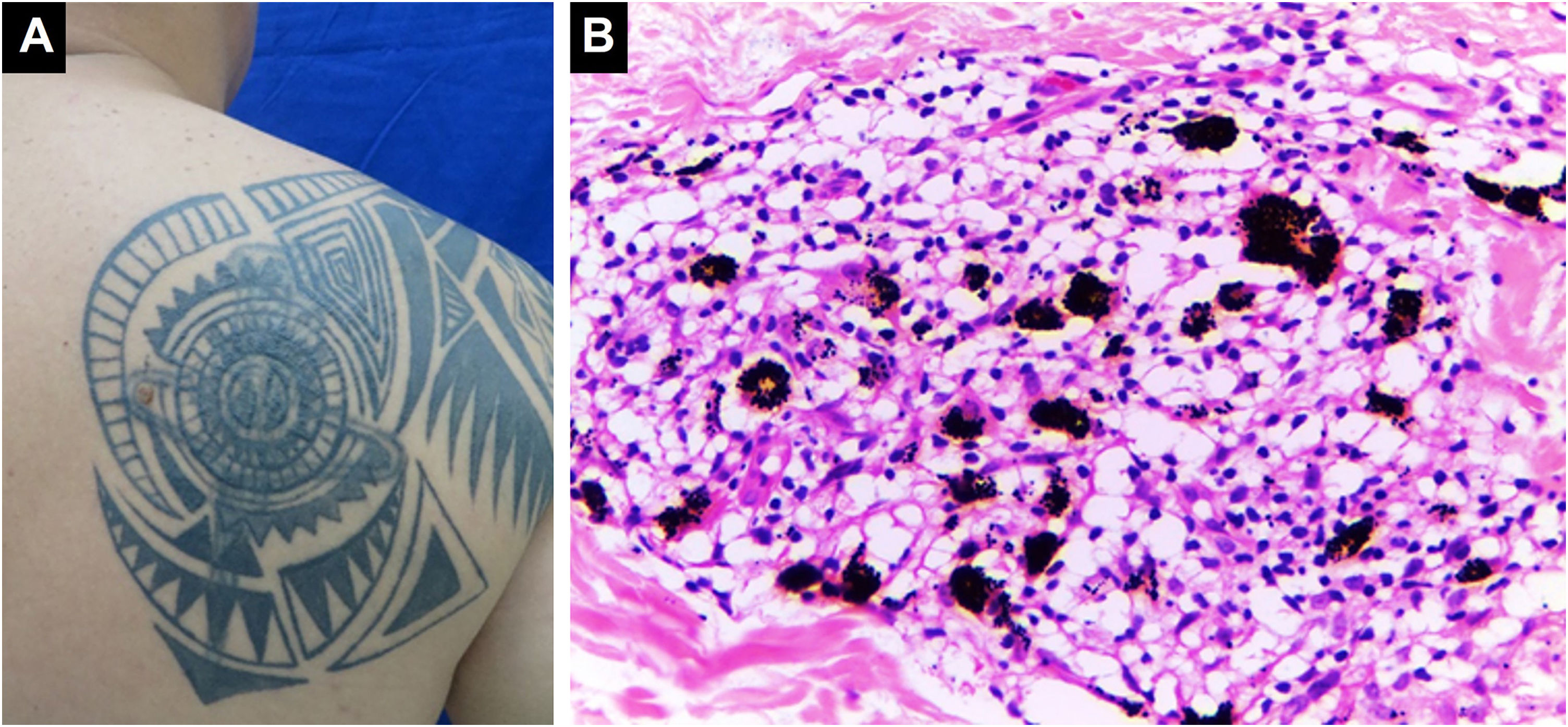
Reações papulonodularesOcorrem meses ou anos após a tatuagem e estão principalmente associadas a reações do tipo corpo estranho; aproximadamente 29,3% dos casos estão associados à sarcoidose cutânea ou sistêmica (fig. 1). As reações cutâneas granulomatosas associadas a tatuagens podem ser uma apresentação inicial de doença sistêmica como a sarcoidose, necessitando de estudos adicionais como radiografia de tórax ou tomografia computadorizada e exames laboratoriais.32 O mecanismo de indução da sarcoidose em indivíduos tatuados pode ser a sobrecarga pigmentar, que pode ocorrer nas bordas ou cantos da tatuagem onde a densidade pigmentar é maior do que em outras áreas, ou nos casos em que haja introdução repetida de material estranho. Isso poderia levar à exposição crônica do sistema imunológico ao pigmento de tatuagem, resultando em inflamação granulomatosa sustentada do tipo corpo estranho e subsequente desenvolvimento de autoimunidade focal em indivíduos geneticamente suscetíveis ao desenvolvimento de sarcoidose. Isso explica o período de latência frequentemente prolongado entre a realização da tatuagem e o aparecimento dos sintomas clínicos.33,34 Sarcoidose foi detectada em tatuagens de pacientes que foram tratados com interferon por qualquer motivo. Por essa razão, sugere‐se que indivíduos com histórico de sarcoidose evitem tatuagens se estiverem em tratamento com interferon. Pápulas e nódulos eritemato‐violáceos endurecidos, assintomáticos ou pruriginosos na área tatuada (fig. 2) também podem ocorrer secundários a líquen plano, pseudolinfoma, papulose linfomatoide, linfomas, entre outros, com diagnóstico a ser confirmado pela histopatologia.35
A relação não é clara; entretanto, foram relatados casos isolados de vasculite de hipersensibilidade. É importante descartar outras causas de vasculite, como infecção, medicamentos, neoplasias malignas ou doenças sistêmicas.36
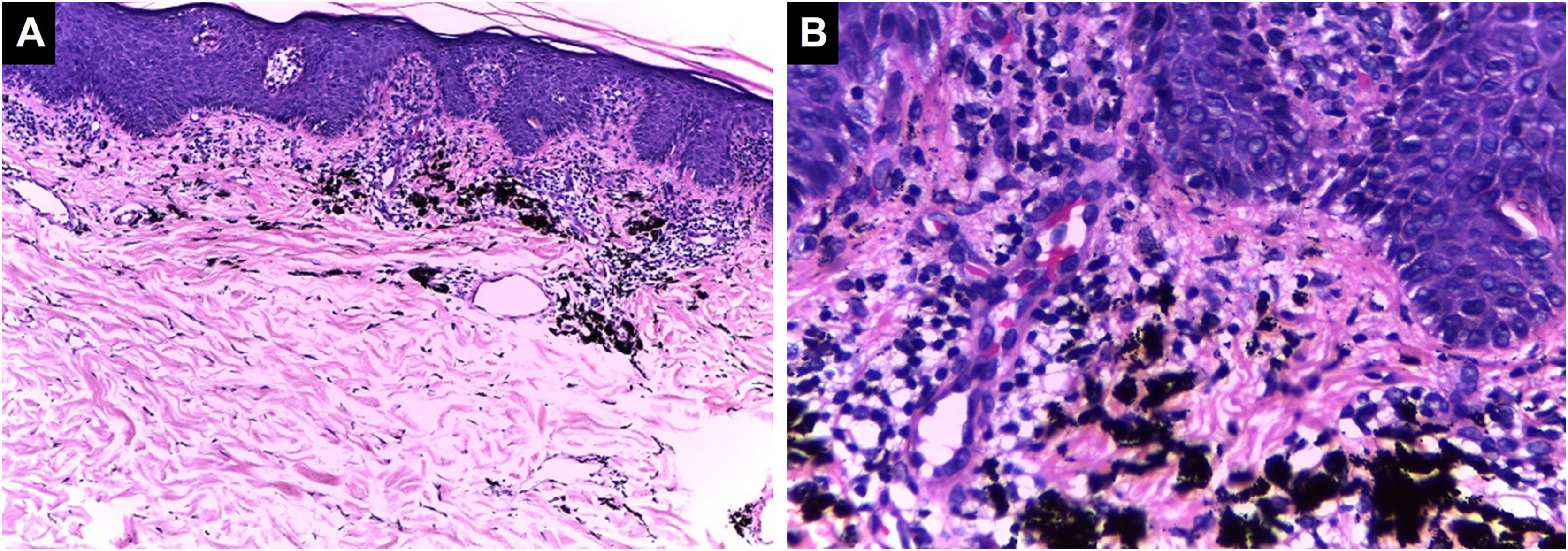
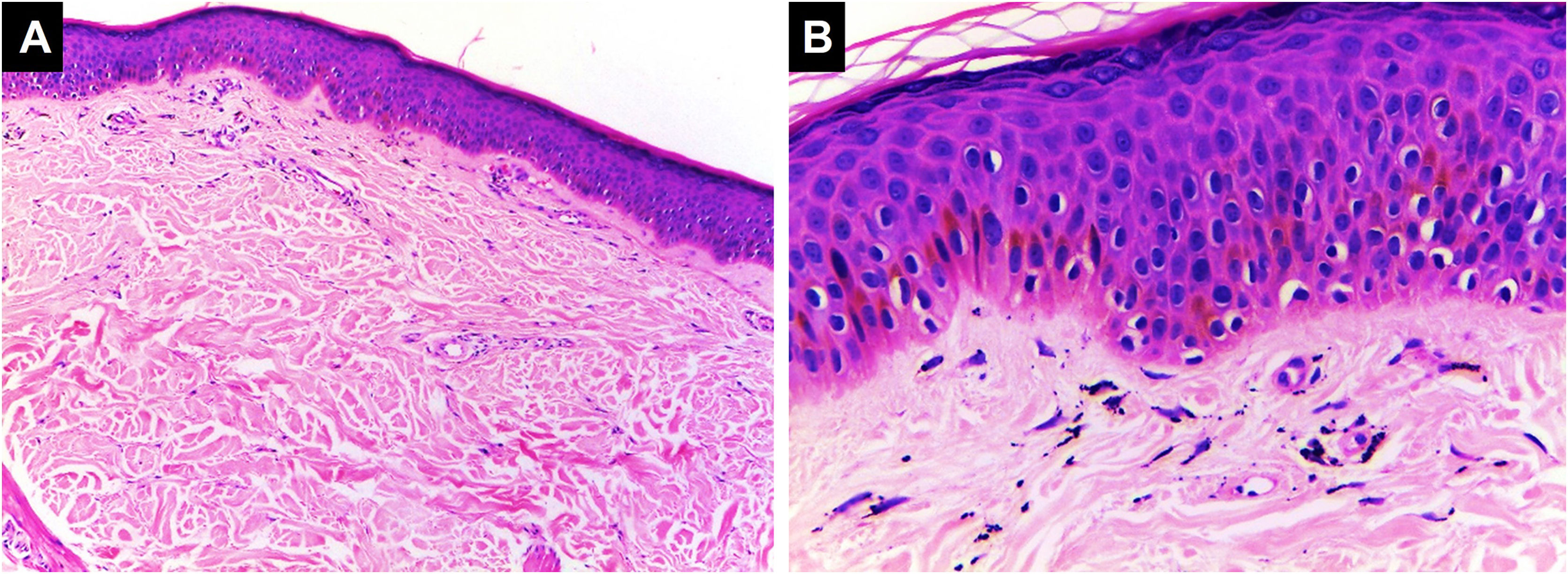
Classificação histopatológica das complicações inflamatórias decorrentes de tatuagensPadrão inflamatório liquenoideÉ a reação tecidual de hipersensibilidade mais comum que pode ocorrer em resposta a pigmento de qualquer cor, com predileção pelo vermelho devido a presença de componentes como níquel, mercúrio e cádmio, apresentando‐se até mesmo como lesões verrucosas.37 As reações liquenoides podem ser causadas por líquen plano ou sobrepor‐se a reações alérgicas e, por vezes, é difícil distinguir entre essas duas etiologias, tornando crucial a correlação clínica. Às vezes, o padrão inflamatório liquenoide está associado ao fenômeno isomórfico de Koebner em pacientes com líquen plano não diagnosticado; portanto, quando for encontrado, outras localizações anatômicas devem ser examinados.38,39 Na histopatologia, é caracterizado por infiltrado inflamatório dérmico linfocitário em faixa subepidérmica, com alterações de interface tais como degeneração vacuolar da camada basal da epiderme e queratinócitos disceratóticos40 (fig. 3).
Padrão liquenoide. Hiperplasia epidérmica, ortoceratose, camada de Malpighi com espongiose e ceratinócitos disceratóticos dispersos. Degeneração vacuolar da camada basal da epiderme. Na derme, há infiltrado inflamatório em faixa subepidérmica com alguns corpos citoides contendo pigmento preto (Hematoxilina & eosina, [A] 100×, [B] 400×). Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia.
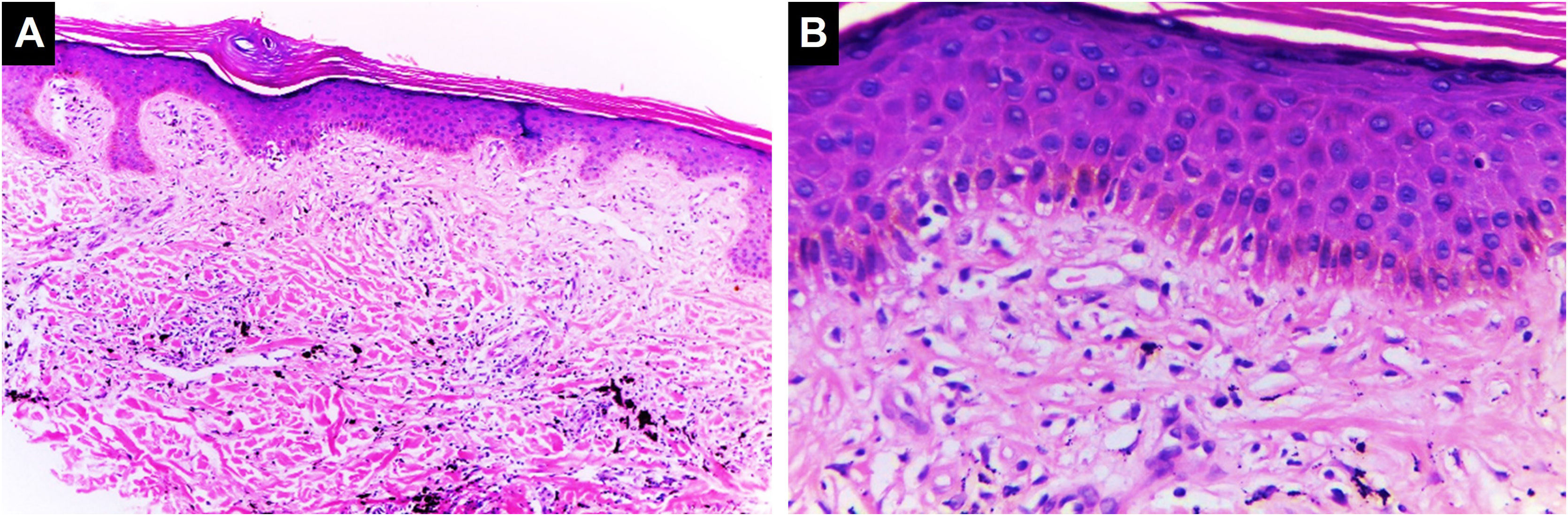
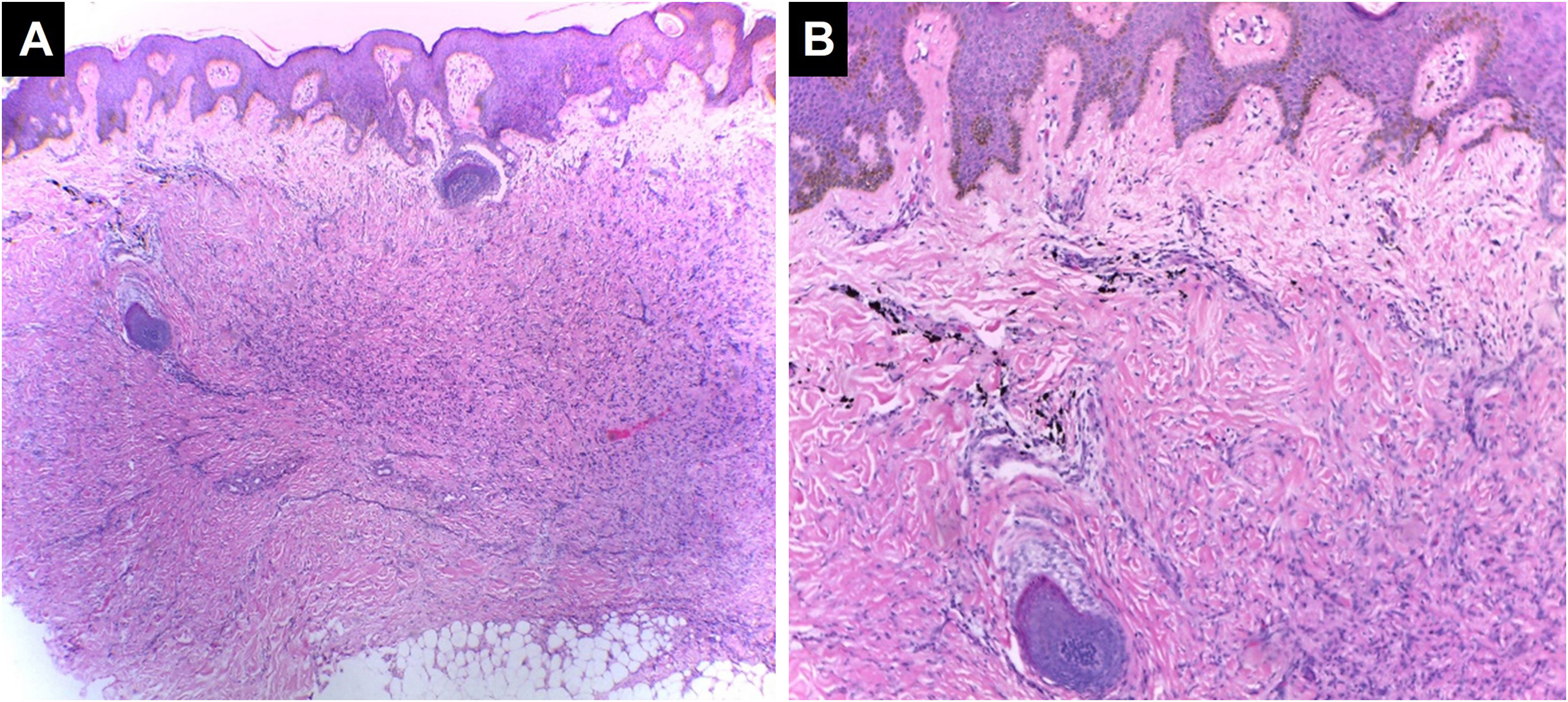
Essa reação pode ser encontrada na fase aguda após a tatuagem (edema transitório) ou pode ser manifestação de resposta alérgica. Na histopatologia, é caracterizada por edema epidérmico intercelular (eczema) acompanhado por infiltrado inflamatório dérmico linfocitário crônico misto ou não, que pode se sobrepor ao padrão liquenoide41,42 (fig. 4).
Dermatite espongiótica. Espessura da epiderme preservada com espongiose e alguns ceratinócitos disceratóticos. Degeneração vacuolar da camada basal da epiderme. Pigmento preto é identificado na derme (Hematoxilina & eosina, [A] 100×, [B] 400×). Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia.
Infiltrado inflamatório composto por histiócitos epitelioides, células gigantes multinucleadas e infiltrado linfocitário e de células polimorfonucleares variável, que podem se organizar em diferentes padrões, dos quais o granuloma tipo por corpo estranho e o granuloma sarcoide são os mais comuns. Granulomas tipo por corpo estranho são caracterizados por células gigantes do tipo por corpo estranho carregadas de pigmento. A sarcoidose é definida por granulomas epitelioides não caseosos com pouca ou nenhuma resposta inflamatória concomitante43 (fig. 5). Colorações especiais e/ou culturas devem ser realizadas para descartar infecção fúngica ou micobacteriana. Granulomas com necrose central (tuberculoides) são observados principalmente na tuberculose e na hanseníase, embora também tenham sido descritos em resposta ao óxido férrico e aos sais de cromo em tatuagens cosméticas. Reações do tipo granuloma anular e necrobiose lipoídica são mais raras.16,27,38 Em um caso descrito, foi observada doença semelhante a Rosai‐Dorfman com denso infiltrado inflamatório linfocitário e histiocítico na derme. Foram encontrados histiócitos abundantes com emperipolese de células inflamatórias. Entretanto, diferentemente da doença de Rosai‐Dorfman, não houve envolvimento de linfonodos, o que é um achado característico dessa doença.44
Inflamação granulomatosa do tipo sarcoide. (A) Lesões papulonodulares em tatuagem na região escapular direita. (B) Infiltrado granulomatoso do tipo sarcoide associado a pigmento de cor preta (Hematoxilina & eosina, 400×). Estudos sistêmicos revelaram sarcoidose. Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia.
O pseudolinfoma é reação clinicamente benigna caracterizada na histopatologia por densos infiltrados linfocitários dérmicos nodulares ou infiltrados liquenoides em faixa subepidérmica. Estudos imuno‐histoquímicos podem mostrar a presença de células B e T com imunofenótipo normal, e estudos de rearranjo genético revelarão populações de linfócitos policlonais.45 A patogênese é incerta; no entanto, foi relatado que ocorre frequentemente em áreas de tatuagens com pigmento vermelho, o que induz estimulação antigênica crônica, resultando em proliferação policlonal de células linfoides B e T. Embora a transformação maligna seja rara, foram descritos casos de linfomas de células B associados a tatuagens – portanto, recomenda‐se seguimento rigoroso. O diagnóstico diferencial inclui reações alérgicas, linfomas de células B e T, papulose linfomatoide e infecções.46,47
Hiperplasia pseudoepiteliomatosaÉ padrão reativo caracterizado por hiperplasia epidérmica acentuada acompanhada de hiperceratose folicular e inflamação dérmica variável, composta por linfócitos e plasmócitos.48 Pode ser desencadeada por estímulos como irritação crônica, cicatrizes, trauma e dermatoses inflamatórias ou infecciosas inespecíficas, apresentando‐se entre duas semanas a três meses após a tatuagem. Deve ser diferenciada de neoplasias, como ceratoacantoma e carcinoma espinocelular.49
Padrão semelhante a esclerodermia/morfeiaÉ caracterizado por esclerose e/ou fibrose dérmica, que pode ser secundária a doença subjacente do tecido conjuntivo ou representar o desenvolvimento de fibrose dérmica em um cenário de inflamação crônica ou hipersensibilidade50 (fig. 6).
Padrão esclerodermiforme/similar à morfeia. A epiderme parece inalterada em espessura. Na derme observa‐se fibrose com ausência de anexos cutâneos associada à deposição de pigmento de cor preta (Hematoxilina & eosina, [A] 100×, [B] 400×). Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia.
Outros padrões histopatológicos descritos incluem dermatose psoriasiforme, vasculítica e neutrofílica.
Complicações infecciosasEm virtude do rompimento da barreira física e imunológica da pele e da alteração do ecossistema cutâneo, as tatuagens facilitam a inoculação de microrganismos patogênicos na derme, aumentando o risco de complicações infecciosas, principalmente em pacientes imunossuprimidos. Em ambientes informais com falta de higiene, o risco é maior. As infecções podem ser de origem bacteriana, viral, fúngica, micobacteriana e, mais raramente, parasitária. Por isso, em alguns países, de acordo com as leis e regulamentos locais, indivíduos tatuados estão proibidos de doar sangue por períodos que variam de quatro meses a um ano após fazerem a tatuagem. Na Colômbia, o tempo mínimo é de seis meses.51 Quando a técnica é realizada por tatuador profissional experiente, utilizando técnicas higiênicas e estéreis, em pele saudável e com cuidados pós‐procedimento adequados, o risco é muito baixo.6
Infecções bacterianasEstima‐se que complicações infecciosas bacterianas afetem 1% a 5% dos indivíduos tatuados.14 As mais frequentemente relatadas incluem impetigo, foliculite,52 furunculose, abscessos, ectima, celulite, erisipela e gangrena. Os principais agentes causadores são Staphylococcus aureus, Streptococcus pyogenes, Clostridium difficile e Pseudomonas aeruginosa.53 As manifestações clínicas geralmente aparecem dentro de alguns dias a algumas semanas após a tatuagem e podem incluir dor local, eritema, edema, febre e, em alguns casos, secreção purulenta. Alguns estudos relataram que até 28% dos frascos de tinta para tatuagem são fechados incorretamente e 10% podem estar contaminados com bactérias patogênicas e não patogênicas, representando risco significante de reações adversas a essa prática.54 A transmissão da sífilis ao fazer tatuagens é anedótica e foi descrita no passado em virtude da contaminação com saliva de tatuadores com sífilis. Também foram relatados casos de sífilis secundária em áreas tatuadas, embora atualmente sejam raros.55,56 Em geral, as infecções bacterianas são facilmente tratáveis e o tratamento não difere significantemente de outras condições infecciosas.16
Infecções micobacterianasAs micobactérias não tuberculosas são onipresentes na água e podem infectar pigmentos de tatuagem quando o pigmento cinza é preparado diluindo o pigmento preto com água da torneira não estéril ou não destilada. Além disso, a diluição do pigmento reduz a eficácia antimicrobiana de quaisquer conservantes que possam estar presentes.57 As micobactérias isoladas com maior frequência incluem Mycobacterium chelonae, M. haemophilum, M. abscessus, M. immunogenum, M. massiliense e M. fortuitum.58 Clinicamente, podem ser observadas pápulas, pústulas ou nódulos ulcerados limitados à área tatuada.59
Em áreas onde a hanseníase é endêmica, pode ocorrer inoculação cutânea com M. leprae, e as manifestações podem aparecer décadas após a inoculação.60 Em 2002, Ghorpade et al. descreveram 31 casos de hanseníase inoculados através de tatuagem e estabeleceram os seguintes critérios diagnósticos: 1) aparecimento da primeira lesão de hanseníase após a tatuagem, no mesmo local; 2) presença de lesão única de hanseníase em uma única marca de tatuagem; 3) evidência histopatológica de hanseníase e pigmento de tatuagem dérmica; 4) ausência de qualquer doença de pele preexistente; 5) demonstração de M. leprae no instrumento de tatuagem por meio de esfregaços ou inoculação na pata de camundongo, se possível.60
Infecções por M. tuberculosis ou M. bovis também foram relatadas após tatuagem, com manifestações clínicas aparecendo duas a quatro semanas após a inoculação. Caracterizam‐se pela formação de pápulas ou nódulos eritematosos que evoluem para úlceras superficiais (cancro tuberculoso), acompanhadas de linfadenopatia regional indolor. Em pacientes imunocomprometidos, pode ocorrer progressão para lúpus vulgar e tuberculose cutânea verrucosa, ou mesmo disseminação hematogênica.6,61
Essas infecções devem ser consideradas quando os pacientes apresentam reações cutâneas décadas após a tatuagem ou em pacientes que foram tatuados na prisão ou em ambientes onde não são utilizadas técnicas estéreis. Os testes diagnósticos incluem biopsia, cultura de tecido e reação em cadeia da polimerase para micobactérias. Colorações especiais para micobactérias em biopsias são úteis quando positivas, mas não são suficientes para descartar infecção. O teste tuberculínico cutâneo também tem grande valor diagnóstico.16,27
Infecções viraisAlgumas infecções virais podem ser transmitidas por instrumentos contaminados e pigmentos utilizados durante a tatuagem. Os mais frequentemente descritos incluem HIV, hepatite B (HBV) e hepatite C (HCV), embora o risco de transmissão sob condições ideais de biossegurança seja muito baixo.5,62 Houve relatos de aparecimento de verrugas em locais de tatuagem, com alguns casos desencadeados por queimaduras solares intensas. Postulou‐se que a imunossupressão local induzida pela radiação UV possa reativar o papilomavírus humano (HPV, do inglês human papillomavirus). Portanto, uma recomendação razoável é proteger a pele recém‐tatuada da exposição aos raios UV.27,63 Os sorotipos mais comuns de HPV são 3, 10, 27, 28, 47 e 49.23 A infecção pelo vírus do molusco contagioso pode ocorrer semanas ou meses após a tatuagem e, quando se espalha, pode ocorrer no contexto de infecção por HIV.27 O vírus herpes simplex tipo 1 (HSV‐1) pode causar infecção primária durante o procedimento ou durante a fase de cicatrização. Em pacientes com histórico de infecção por HSV‐1, ele pode ser reativado, o que é conhecido como “herpes compunctorum”.64 Outras infecções virais possivelmente relacionadas à tatuagem são molusco contagioso, rubéola e vaccínia. Deve‐se notar que várias dessas condições infecciosas estão diminuindo em virtude das práticas de vacinação nas fases iniciais da vida e do aumento do uso de técnicas assépticas que atenuam o risco de transmissão viral.5,65
Infeções fúngicasInfecções fúngicas cutâneas em áreas tatuadas são muito raras, embora alguns casos de micose, pitiríase versicolor, candidíase, esporotricose, aspergilose, zigomicose ou infecções por Acremonium tenham sido descritos.27,59 Micoses superficiais podem ocorrer durante o processo de cicatrização da tatuagem; o principal agente etiológico é Microsporum canis, um dermatófito isolado do pelo de animais domésticos.23
Infecções parasitáriasSão extremamente raras. Alguns casos de leishmaniose cutânea foram relatados após tatuagens em indivíduos com leishmaniose visceral ou HIV.27
Complicações neoplásicasAlgumas neoplasias cutâneas foram descritas em associação com tatuagem, embora existam dados epidemiológicos limitados para apoiar essa relação causal. As neoplasias benignas relatadas incluem dermatofibromas (fig. 7), ceratose seborreica, cistos epidérmicos, miliária e hiperplasia pseudoepiteliomatosa. No entanto, acredita‐se que essas neoplasias sejam subnotificadas, pois raramente são publicadas.49,66 Outras neoplasias relatadas com mais frequência incluem melanoma,67 carcinoma basocelular,68 carcinoma espinocelular69 e ceratoacantoma.70,71 Também foram relatados casos raros de dermatofibrosarcoma protuberans, leiomiossarcoma cutâneo e linfoma cutâneo.72 Melanoma e carcinomas basocelulares foram relatados principalmente em tatuagens pretas, azuis escuras ou outras tatuagens de cor escura, enquanto carcinomas espinocelulares, ceratoacantomas e hiperplasia pseudoepiteliomatosa foram mais frequentemente associados a tatuagens vermelhas.72 A patogênese pode ser multifatorial, dada a presença de substâncias cancerígenas no pigmento da tatuagem, como aminas aromáticas e hidrocarbonetos aromáticos policíclicos;14 o trauma induzido pelo procedimento de tatuagem; a resposta inflamatória crônica a materiais estranhos na pele; radiação UV; e predisposição genética. Além disso, a remoção de tatuagens a laser para quebrar o pigmento em segmentos menores poderia liberar ainda mais carcinógenos, que podem ficar retidos no sistema reticuloendotelial do hospedeiro. Além disso, acredita‐se que quando uma tatuagem é aplicada sobre um nevo, o trauma e as substâncias cancerígenas podem induzir displasia.72 Embora esses resultados possam ser coincidentes, algumas séries de casos demonstraram a ocorrência de neoplasias em tatuagens em idade mais jovem em comparação com dados epidemiológicos na população em geral, justificando mais estudos para estabelecer essa associação.71,73 Entretanto, é aconselhável que pacientes com lesões melanocíticas ou fatores de risco para melanoma evitem fazer tatuagens sobre lesões pigmentadas, e seria ideal que os tatuadores estivessem atentos a essas complicações.
Dermatofibroma. Derme contendo neoplasia de células fusiformes, não encapsulada com discreta atipia citológica, circundada por pigmento de cor preta. A epiderme apresenta hiperplasia pseudoepiteliomatosa (Hematoxilina & eosina, [A] 40×, [B] 100×). Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia.
A insatisfação com a tatuagem uma vez que ela pode distorcer a aparência da pele normal é a complicação cosmética mais comum. A injeção de pigmento muito profundamente na gordura subcutânea pode causar migração de pigmento para a pele circundante fora das bordas da tatuagem original, resultando em contornos distorcidos ou no fenômeno de “explosão”, que pode ocorrer imediatamente após a conclusão da tatuagem.74,75 Como uma tatuagem é considerada um trauma maciço para a pele, ela pode, raramente, induzir a formação de cicatrizes hipertróficas e queloides.76
Complicações diversasComplicações neurossensoriaisDor e prurido intenso podem ocorrer após a tatuagem e têm sido associados ao possível envolvimento de ramos nervosos cutâneos, especialmente fibras C dos nervos sensoriais.77
Complicações cutâneas durante ressonância magnéticaDurante a ressonância magnética (RM) podem ocorrer manifestações cutâneas na área tatuada, como irritação na pele, edema e sensação de queimação. Isso pode ser causado pelo óxido de zinco presente nos pigmentos de tatuagem ou por metais com propriedades ferromagnéticas capazes de conduzir correntes e aquecer tecidos adjacentes.78,79 Além disso, os pigmentos metálicos nas tintas podem interferir na qualidade da RM e causar artefatos na imagem. Deve‐se enfatizar que as tatuagens não são contraindicação para a realização de RM.16
Reações fotoinduzidasReações relacionadas à exposição à luz solar foram encontradas em até 20% dos casos.80 Clinicamente, elas se manifestam como lesões eritematosas e edematosas, descritas principalmente em tatuagens contendo sulfeto de cádmio, que geralmente está presente nos pigmentos amarelos e vermelhos tradicionais.6 Acredita‐se que o mecanismo envolva a indução de espécies reativas que interagem com DNA, proteínas ou lipídios, comprometendo sua função normal e mediando sintomas como dor, prurido ou morte celular.81
TratamentoA remoção de tatuagens é um processo trabalhoso, potencialmente insatisfatório e problemático. A modalidade de tratamento depende da gravidade e localização das lesões. As abordagens terapêuticas para lesões cutâneas localizadas envolvem principalmente a aplicação de corticosteroides tópicos, corticosteroides intralesionais e sistêmicos, evitando a exposição à luz ultravioleta. O tratamento oral com anti‐histamínicos pode ser útil em casos de complicações agudas sintomáticas. Em casos graves, podem ser empregadas dermoabrasão, crioterapia, excisão cirúrgica, destruição química e ablação a laser. No entanto, o tratamento deve ser direcionado para abordar a lesão cutânea subjacente ou de novo que surge após a aplicação da tatuagem. Nas complicações infecciosas, o tratamento é direcionado ao agente causador. No caso do molusco contagioso, pode ocorrer involução espontânea; caso contrário, a remoção com cureta ou agulha fina é bem tolerada. As verrugas podem ser tratadas com criocirurgia, eletrocirurgia e laser; tratamento tópico com ceratolíticos (ácido salicílico e retinóides tópicos), imiquimode, 5‐fluorouracil, terapia fotodinâmica e hidróxido de potássio também são opções válidas. As infecções fúngicas superficiais podem ser tratadas com terbinafina e imidazóis tópicos ou sistêmicos, dependendo da gravidade da doença. Na presença de infecções bacterianas, é importante administrar tratamento antibiótico direcionado com base na doença específica e no patógeno isolado nas culturas.22,23 As reações fotoinduzidas são tratadas como qualquer outra reação fototóxica, e medidas preventivas, como cobrir tatuagens ao abrigo de luz ultravioleta ou uso de protetor solar são recomendados.16
ConclusõesAs tatuagens são uma prática muito popular, mas são mal regulamentadas, aumentando o risco de reações adversas. Embora raras, essas reações podem causar desconforto e prejudicar a aparência da pele. O pigmento vermelho causa mais frequentemente reações adversas, mas pigmento de qualquer cor pode causá‐las. Os indivíduos devem ser orientados a consultar um dermatologista antes de fazer tatuagem, principalmente aqueles com dermatoses crônicas, pois podem piorar após o procedimento. Além disso, a tatuagem em áreas com cicatrizes não é recomendada, pois pode aumentar o risco de desenvolvimento de sarcoidose. As reações inflamatórias, especialmente as granulomatosas, são bem descritas. Na presença de complicações cutâneas, recomenda‐se a realização de mais estudos para investigação de doenças sistêmicas como a sarcoidose. Pacientes que fazem tatuagens devem tomar medidas de proteção solar. Embora não tenha sido estabelecida relação causal entre tatuagens e neoplasias benignas e malignas, muitos componentes dos pigmentos de tatuagem são cancerígenos, tornando as neoplasias uma complicação grave associada a essa prática. É aconselhável não tatuar sobre nevos preexistentes, pois pode aumentar o risco de desenvolver melanoma. Portanto, biopsias de pele são recomendadas para todas as reações cutâneas a tatuagens, pois algumas podem causar complicações sistêmicas. É importante que os médicos estejam familiarizados com a identificação e o tratamento de complicações em curto e longo prazo. É necessária a conscientização pública sobre os diferentes tipos de tatuagens e suas complicações. Ressalta‐se a necessidade de estudos mais amplos e bem elaborados para estabelecer diretrizes para regulamentação do uso dos pigmentos de tatuagens. Em resumo, é essencial que os pacientes que pensam em fazer tatuagens estejam bem informados sobre os riscos potenciais associados a essa prática, e os profissionais médicos devem ser treinados para prestar cuidados adequados em caso de complicações.
Suporte financeiroNenhum.
Contribuição dos autoresDavid Chalarca‐Cañas: Aprovação da versão final do manuscrito; revisão crítica da literatura; obtenção, análise e interpretação dos dados; redação do manuscrito ou revisão crítica de conteúdo intelectual importante; participação efetiva na orientação da pesquisa; concepção e planejamento do estudo.
Mario A. Caviedes‐Cleves: Aprovação da versão final do manuscrito; revisão crítica da literatura; obtenção, análise e interpretação dos dados; redação do manuscrito ou revisão crítica de conteúdo intelectual importante; participação efetiva na orientação da pesquisa; concepção e planejamento do estudo.
Luis A. Correa‐Londoño: Concepção e planejamento do estudo; obtenção dos dados ou análise e interpretação dos dados; redação do manuscrito ou revisão crítica de conteúdo intelectual importante; participação efetiva na orientação da pesquisa; aprovação da versão final do manuscrito.
Juan Pablo Ospina‐Gómez: Concepção e planejamento do estudo; obtenção dos dados ou análise e interpretação dos dados; redação do manuscrito ou revisão crítica de conteúdo intelectual importante; participação efetiva na orientação da pesquisa; aprovação da versão final do manuscrito.
Margarita M. Velásquez‐Lopera: Concepção e planejamento do estudo; obtenção dos dados ou análise e interpretação dos dados; redação do manuscrito ou revisão crítica de conteúdo intelectual importante; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; aprovação da versão final do manuscrito.
Conflito de interessesNenhum.
Ao Serviço de Dermatologia da Universidad de Antioquia, fonte do arquivo fotográfico utilizado nesse estudo.
Como citar este artigo: Chalarca‐Cañas D, Caviedes‐Cleves MA, Correa‐Londoño LA, Ospina‐Gómez JP, Velásquez‐Lopera MM. Tattoos: risks and complications, clinical and histopathological approach. An Bras Dermatol. 2024;99:491–502.
Trabalho realizado na Universidad de Antioquia, Medellin, Colômbia.





![Padrão liquenoide. Hiperplasia epidérmica, ortoceratose, camada de Malpighi com espongiose e ceratinócitos disceratóticos dispersos. Degeneração vacuolar da camada basal da epiderme. Na derme, há infiltrado inflamatório em faixa subepidérmica com alguns corpos citoides contendo pigmento preto (Hematoxilina & eosina, [A] 100×, [B] 400×). Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia. Padrão liquenoide. Hiperplasia epidérmica, ortoceratose, camada de Malpighi com espongiose e ceratinócitos disceratóticos dispersos. Degeneração vacuolar da camada basal da epiderme. Na derme, há infiltrado inflamatório em faixa subepidérmica com alguns corpos citoides contendo pigmento preto (Hematoxilina & eosina, [A] 100×, [B] 400×). Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia.](https://static.elsevier.es/multimedia/26662752/0000009900000004/v1_202406100414/S2666275224000407/v1_202406100414/pt/main.assets/thumbnail/gr3.jpeg?xkr=ue/ImdikoIMrsJoerZ+w99UWGL/RPJZyNYV9edvxfE4=)
![Dermatite espongiótica. Espessura da epiderme preservada com espongiose e alguns ceratinócitos disceratóticos. Degeneração vacuolar da camada basal da epiderme. Pigmento preto é identificado na derme (Hematoxilina & eosina, [A] 100×, [B] 400×). Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia. Dermatite espongiótica. Espessura da epiderme preservada com espongiose e alguns ceratinócitos disceratóticos. Degeneração vacuolar da camada basal da epiderme. Pigmento preto é identificado na derme (Hematoxilina & eosina, [A] 100×, [B] 400×). Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia.](https://static.elsevier.es/multimedia/26662752/0000009900000004/v1_202406100414/S2666275224000407/v1_202406100414/pt/main.assets/thumbnail/gr4.jpeg?xkr=ue/ImdikoIMrsJoerZ+w99UWGL/RPJZyNYV9edvxfE4=)

![Padrão esclerodermiforme/similar à morfeia. A epiderme parece inalterada em espessura. Na derme observa‐se fibrose com ausência de anexos cutâneos associada à deposição de pigmento de cor preta (Hematoxilina & eosina, [A] 100×, [B] 400×). Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia. Padrão esclerodermiforme/similar à morfeia. A epiderme parece inalterada em espessura. Na derme observa‐se fibrose com ausência de anexos cutâneos associada à deposição de pigmento de cor preta (Hematoxilina & eosina, [A] 100×, [B] 400×). Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia.](https://static.elsevier.es/multimedia/26662752/0000009900000004/v1_202406100414/S2666275224000407/v1_202406100414/pt/main.assets/thumbnail/gr6.jpeg?xkr=ue/ImdikoIMrsJoerZ+w99UWGL/RPJZyNYV9edvxfE4=)
![Dermatofibroma. Derme contendo neoplasia de células fusiformes, não encapsulada com discreta atipia citológica, circundada por pigmento de cor preta. A epiderme apresenta hiperplasia pseudoepiteliomatosa (Hematoxilina & eosina, [A] 40×, [B] 100×). Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia. Dermatofibroma. Derme contendo neoplasia de células fusiformes, não encapsulada com discreta atipia citológica, circundada por pigmento de cor preta. A epiderme apresenta hiperplasia pseudoepiteliomatosa (Hematoxilina & eosina, [A] 40×, [B] 100×). Arquivo fotográfico do Laboratório de Dermatopatologia da Seção de Dermatologia da Universidad de Antioquia.](https://static.elsevier.es/multimedia/26662752/0000009900000004/v1_202406100414/S2666275224000407/v1_202406100414/pt/main.assets/thumbnail/gr7.jpeg?xkr=ue/ImdikoIMrsJoerZ+w99UWGL/RPJZyNYV9edvxfE4=)
