A hidradenite supurativa (HS) é doença inflamatória crônica que leva a formação de nódulos, abscessos e fístulas, com formação de cicatrizes e fibrose, causando importante prejuízo na qualidade de vida dos pacientes. O diagnóstico é clínico, utilizando‐se escores para classificação da gravidade do quadro; o escore mais recomendado atualmente é o International Hidradenitis Suppurativa Severity Scoring System (IHS4). O ultrassom com Doppler tem sido utilizado para complementar a avaliação clínica dos pacientes com HS. É possível observar lesões subclínicas que mudam o estadiamento, a gravidade do caso e seu tratamento, clínico ou cirúrgico. O tratamento correto é essencial para que sejam minimizadas as sequelas dessa doença para o paciente.
ObjetivoEstabelecer protocolo ambulatorial do uso do ultrassom com Doppler no atendimento de pacientes com HS.
MétodosRealizou‐se revisão narrativa da literatura sobre o uso do ultrassom com Doppler em pacientes com HS; criou‐se um protocolo de indicação e recomendações técnicas para avaliação com imagem em HS.
ResultadosRecomenda‐se realizar a avaliação ultrassonográfica das áreas sintomáticas oito semanas após uso de antibióticos e quatro, 12 e 24 semanas após início dos imunobiológicos; aplicar a classificação de gravidade ultrassonográfica SOS‐HS.
Limitações do estudoA revisão não abrangeu toda a literatura sobre ultrassom e HS; não foi realizada revisão sistemática, mas sim narrativa.
ConclusõesA avaliação correta do estadiamento dos pacientes deve ser feita com o ultrassom dermatológico, para evitar a evolução para cicatrizes e fibroses com prejuízo na qualidade de vida dos pacientes.
A hidradenite supurativa (HS) é doença inflamatória crônica e imunomediada do folículo piloso que causa formação de nódulos, abscessos e fístulas, principalmente nas regiões axilar, inguinal e anogenital, com formação de cicatrizes em ponte e fibrose.1–4 É doença recorrente e debilitante, que se apresenta após a puberdade, levando a importante prejuízo da qualidade de vida em virtude de dor, prurido, odor e sensação de queimação local; é a doença dermatológica com maior impacto psicossocial e maior DLQI.1,5,6
Para guiar as decisões em relação ao tratamento da HS, é relevante a classificação clínica dos subtipos, além da determinação da gravidade.2,4 A abordagem do paciente envolve tanto o manejo de fatores de piora quanto o tratamento com medicações e procedimentos cirúrgicos para a retirada de fístulas e cicatrizes que permanecem como sítios de inflamação recorrente. Assim, maior precisão no estadiamento potencialmente impacta a decisão terapêutica quanto à instituição de tratamento adequado e proporcional à gravidade.5
O ultrassom (US) com Doppler com transdutor de alta frequência (acima de 15MHz) tem sido utilizado para caracterizar o tipo de lesão e sua profundidade com maior precisão,2,5,7–9 uma vez que a palpação clínicas das lesões pode não ser precisa ao diferenciar nódulos, abscessos e fístulas, principalmente quando houver intenso edema, o que é essencial para a avaliação e o manejo do paciente com HS.8,10,11
Em comparação com a avaliação clínica isolada, o uso do US classifica significante porcentagem dos pacientes para estágios mais avançados, alterando o planejamento terapêutico.2,8,11,12 Seu uso modificou o tratamento em 82% dos pacientes avaliados; em particular, em 24% deles o tratamento clínico foi alterado para cirúrgico.11
Os principais achados ultrassonográficos na HS são dilatação dos folículos pilosos, alterações dérmicas, pseudocistos, coleções fluidas e fístulas. Foi proposto que a presença de três ou mais desses achados fazem o diagnóstico de HS ‐ escore de 3 pontos na Sonographic Scoring of Hidradenitis Supurativa (SOS‐HS).11 Mais recentemente foi definido, também, que há cinco lesões observadas na HS pelo US: pseudocistos, coleções, fístulas, fístulas e fragmento de pelos (chamados de hair tracts).13 O US com Doppler pode ser utilizado, ainda, para identificar fístulas subclínicas e caracterizar atividade inflamatória; foi estabelecido haver importante correlação entre os sintomas descritos pelos pacientes e achados ultrassonográficos.6,12,14 Um estudo mostrou que 76% dos pacientes avaliados apresentavam coleções fluidas, 71% apresentaram pseudocistos e 29% apresentaram fístulas, todos não diagnosticados no exame clínico.11
É possível, também, monitorar a resposta do tratamento de maneira não invasiva por meio da avaliação da vascularização pelo Doppler10 e realizar melhor planejamento pré‐operatório para lesões que necessitam de tratamento cirúrgico. Além disso, verificou‐se alta correlação entre achados ultrassonográficos e histológicos. Há relação entre intensidade ao Doppler e infiltração neutrofílica e correlação histológica e ultrassonográfica do diâmetro da fístula.15 De modo semelhante ao escore de Hurley, foi criado o escore ultrassonográfico SOS‐HS, que por utilizar lesões subclínicas, apresenta maior correspondência com a gravidade do paciente.14 Assim, o US tem se mostrado ferramenta essencial para maior acuidade na avaliação da gravidade e extensão das lesões da HS, potencialmente impactando as decisões terapêuticas, possibilitando tratamento precoce e efetivo para evitar suas complicações e necessidade de tratamento mais invasivo. Dessa maneira, é preciso instituir um protocolo de avaliação com US com Doppler como parte do exame físico do paciente.9
Materiais e métodosFoi realizada revisão narrativa da literatura sobre o uso do US na HS para embasamento científico do protocolo. Os artigos foram pesquisados na base de dados da BVS, Embase, Scopus, Web of Science e PubMed. Foram levantados 301 artigos; ao excluir as duplicatas e após leitura de título e resumo, 96 artigos foram selecionados.
Para garantir a qualidade dos dados levantados para o protocolo, foram escolhidos artigos publicados em revistas classificadas pelos Qualis Periódicos da Plataforma Sucupira como A1, A2 e B1, permanecendo cinco, três e oito artigos, respectivamente (16 no total). Foram selecionados, também, dois livros publicados no assunto de US dermatológico.
Os dados extraídos foram utilizados para a elaboração do protocolo, o qual contém recomendações baseadas nos artigos de maior nível científico da revisão. Em seguida, foram recrutados pacientes atendidos desde março de 2021 no ambulatório de HS no ambulatório de Dermatologia para registro ultrassonográfico das lesões e incorporação no protocolo.
ResultadosProtocolo para uso do ultrassom com Doppler na hidradenite supurativaPor que utilizar o US na HS?O US é ferramenta importante para o diagnóstico precoce e preciso de lesões de pele, especialmente quando as lesões são pequenas ou não palpáveis.10 Ele também ajuda a identificar fístulas subclínicas,16 o que pode afetar o estadiamento da doença.8,10,13,17,18 Os escores clínicos isolados podem subestimar o grau de comprometimento da doença. Além disso, o US com Doppler possibilita o mapeamento da extensão e da atividade das lesões de pele, facilitando a avaliação da eficácia do tratamento.10,13,15 A infiltração de corticoide pode ser guiada pelo US com maior precisão e melhores resultados.19,20 No caso de fístulas, o US ajuda a determinar a profundidade, o que influencia o tratamento apropriado, seja imunobiológico ou cirúrgico. O uso combinado de imunobiológicos e US antes da cirurgia é eficaz na prevenção da recorrência e na determinação precisa das margens cirúrgicas. Além disso, o US pode ser usado para avaliar possíveis recorrências após a cirurgia.10,21
Classificação de gravidadeExaminar o paciente e utilizar os escores para classificação de gravidade antes da realização do US. Aplicar os escores de gravidade ultrassonográfico em seguida. O escore ultrassonográfico de mais fácil aplicação é o SOS‐HS (tabela 1),15,18,22 que utiliza a contagem de lesões ultrassonográficas (de maneira semelhante o Hurley) para definir estágio I, II ou III – esse último, o de maior gravidade.
Escore ultrassonográfico para classificação da hidradenite supurativa – Sonographic Scoring of Hidradenitis supurativa (SOS‐HS)
| Estágio | |
|---|---|
| I | Uma coleção fluida e alteração na derme (nódulos pseudocísticos anecoicos ou hipoecoicos, aumento dos folículos pilosos, alteração de espessura e ecogenicidade da derme) |
| II | Duas a quatro coleções fluidas ou um trajeto fistuloso com alteração dérmica, afetando até dois segmentos corporais (uni ou bilateral) |
| III | Cinco ou mais coleções fluidas ou duas ou mais tratos fistulosos com alteração da derme ou acometimento de três ou mais segmentos corporais (uni ou bilateral) |
Adaptado de Wortsman et al., 2013.11
O US pode ser utilizado para seguimento de resposta ao tratamento. Deve ser realizado na primeira consulta,15,18 após oito semanas de antibióticos,15 nas semanas 4, 12 e 24 no uso de imunobiológicos,23 após 12 semanas após infiltração19,20 e seis meses para avaliar recorrência pós‐cirúrgica.21
Aspectos técnicosO US deve estar configurado com ponto focal nos primeiros 3cm da parte superior da tela e deve ter o ajuste para US dermatológico.17 Frequência, ganho e volume da imagem devem ser mantidos constantes, para evitar problemas na reprodutibilidade.15,22
O US dermatológico pode utilizar uma frequência entre 13,5 a 100MHz; entre 20 e 25MHz examina‐se a epiderme e a derme, e de 50 a 100MHz visualiza‐se apenas a epiderme.24 A recomendação é de uso de diversos probes entre 5‐22MHz.8,10,13–15,22,23,25,26 Utilizar sempre probe linear.8,14,22,25,27
O exame deve ser executado preferencialmente pelo mesmo investigador,14,15,22,25 treinado em US e dermatologia,13,17,21,26 ou por dermatologistas com experiência de pelo menos 10 anos em HS e dois operadores de US que tenham recebido treinamento.18
ExecuçãoDurante a realização do exame de US com Doppler em pacientes com HS, é importante seguir uma sequência de passos para garantir a eficácia do procedimento. Primeiro, é necessário realizar o exame após a avaliação clínica do paciente, levando em consideração os critérios estabelecidos.8,18 Além disso, é essencial conversar com o paciente para explicar o procedimento e obter informações sobre a evolução das lesões.
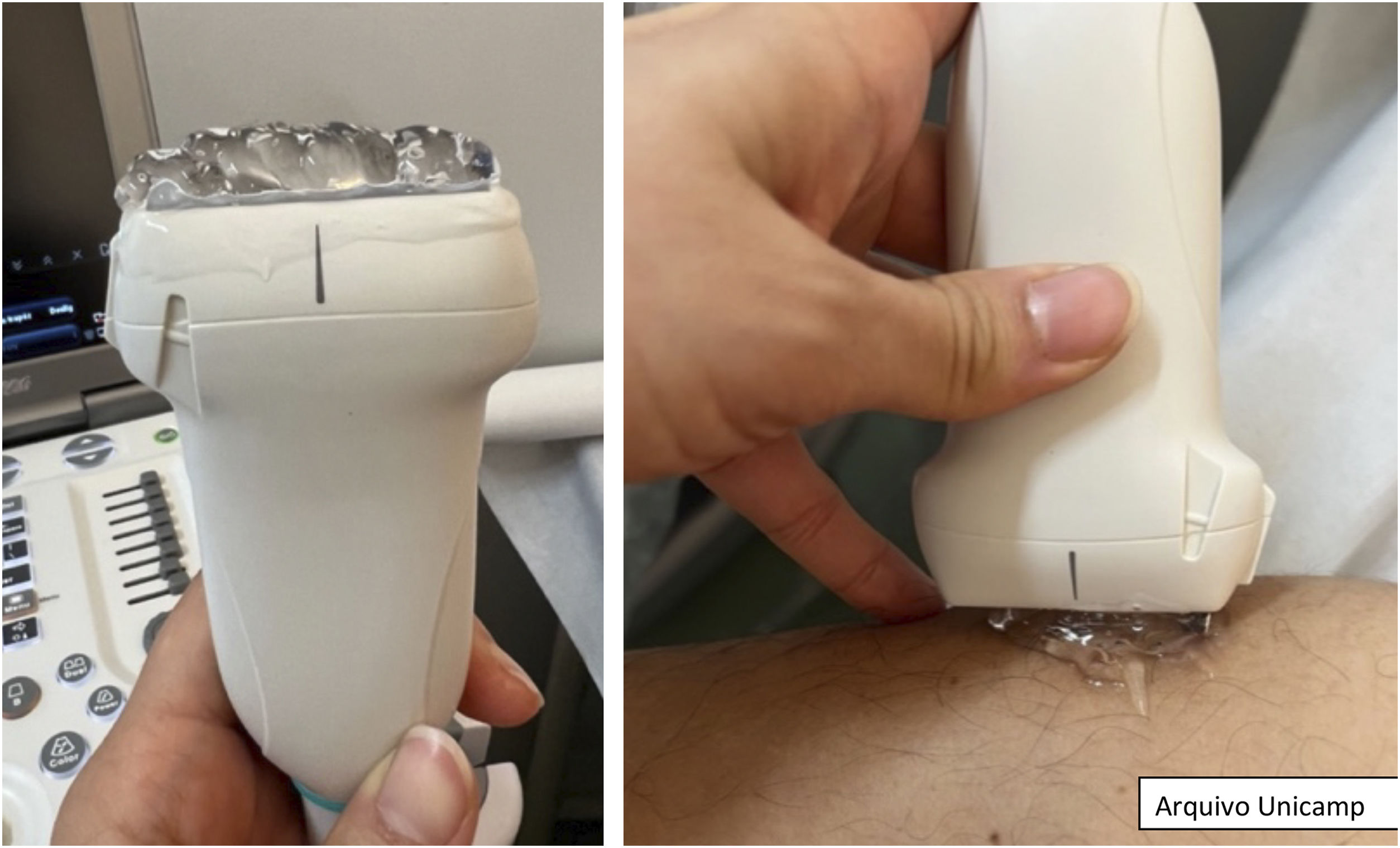
Antes de iniciar o exame, recomenda‐se aplicar quantidade adequada de gel na área a ser examinada ou diretamente no probe do US.14,17 Em seguida, realiza‐se a inspeção visual e a palpação da área lesional e perilesional em local bem iluminado. Para melhor visualização, é importante reduzir a luz da sala e posicionar a lesão próxima ao operador e ao probe.17
Durante o exame, o probe deve ser suavemente posicionado perpendicularmente à lesão, conforme demonstrado na figura 1.27 É importante fazer pouca pressão e estabilizar a mão, apoiando o quinto dedo. A captura da imagem deve ser feita em dois eixos perpendiculares, abrangendo tanto a área lesional quanto a perilesional.8,10,14,17,25 Se necessário, é possível realizar a comparação com a área contralateral.
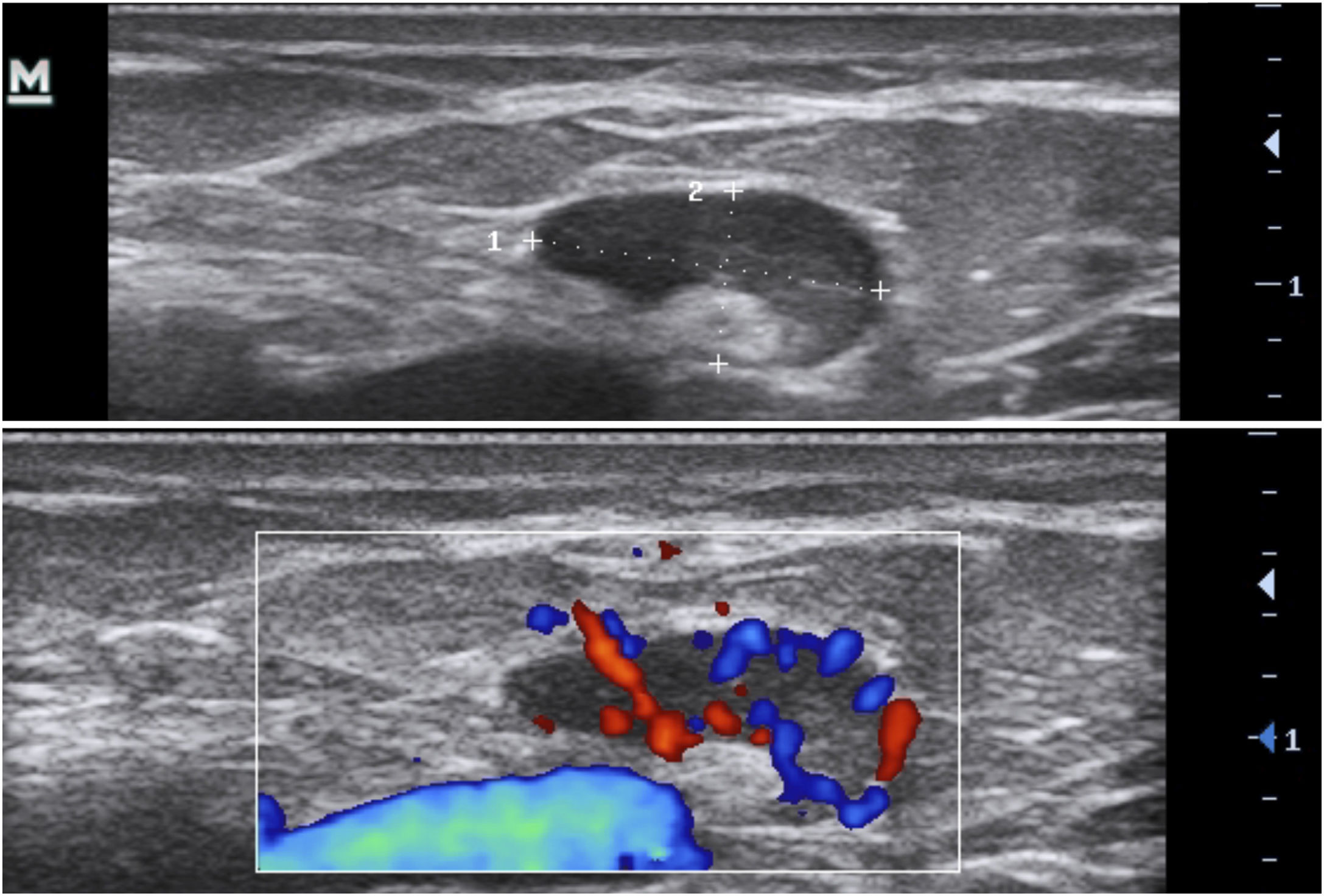
Além disso, é recomendada a análise com Color Doppler para avaliar o padrão de vasculatura da área lesional e perilesional, bem como detectar o calibre dos vasos. Se houver necessidade, pode‐se utilizar a curva espectral para diferenciar entre veias e artérias e analisar a velocidade do fluxo.17
Avaliação ultrassonográfica das lesõesDurante a avaliação de pacientes com HS, é necessário seguir uma sequência de passos para análise completa e sistemática. Primeiramente, é importante avaliar todas as lesões presentes8,27 em pelo menos duas regiões diferentes.10 Além disso, é fundamental examinar sempre as axilas e as regiões inguinais, assim como as áreas perineal e perianal.8,10,18 Na impossibilidade de aplicar o US desse modo, avaliar pelo menos todas as áreas sintomáticas.15
Para uma abordagem padronizada, recomenda‐se utilizar uma sequência específica, começando de cima para baixo e de medial para lateral. Durante o exame, é necessário identificar o tipo de lesão de acordo com suas características e descrever as alterações dérmicas presentes.10 É importante, também, medir o tamanho das lesões e o diâmetro máximo dos nódulos, abscessos e fístulas. A localização precisa das lesões deve ser descrita.10,15,22,23,27
Para facilitar a identificação e o registro das lesões, pode‐se utilizar numeração (p.ex., C1, C2 para coleções e F1, F2 para fístulas). Caso o paciente apresente múltiplas fístulas, é recomendado selecionar a maior delas para avaliação mais precisa.21,28
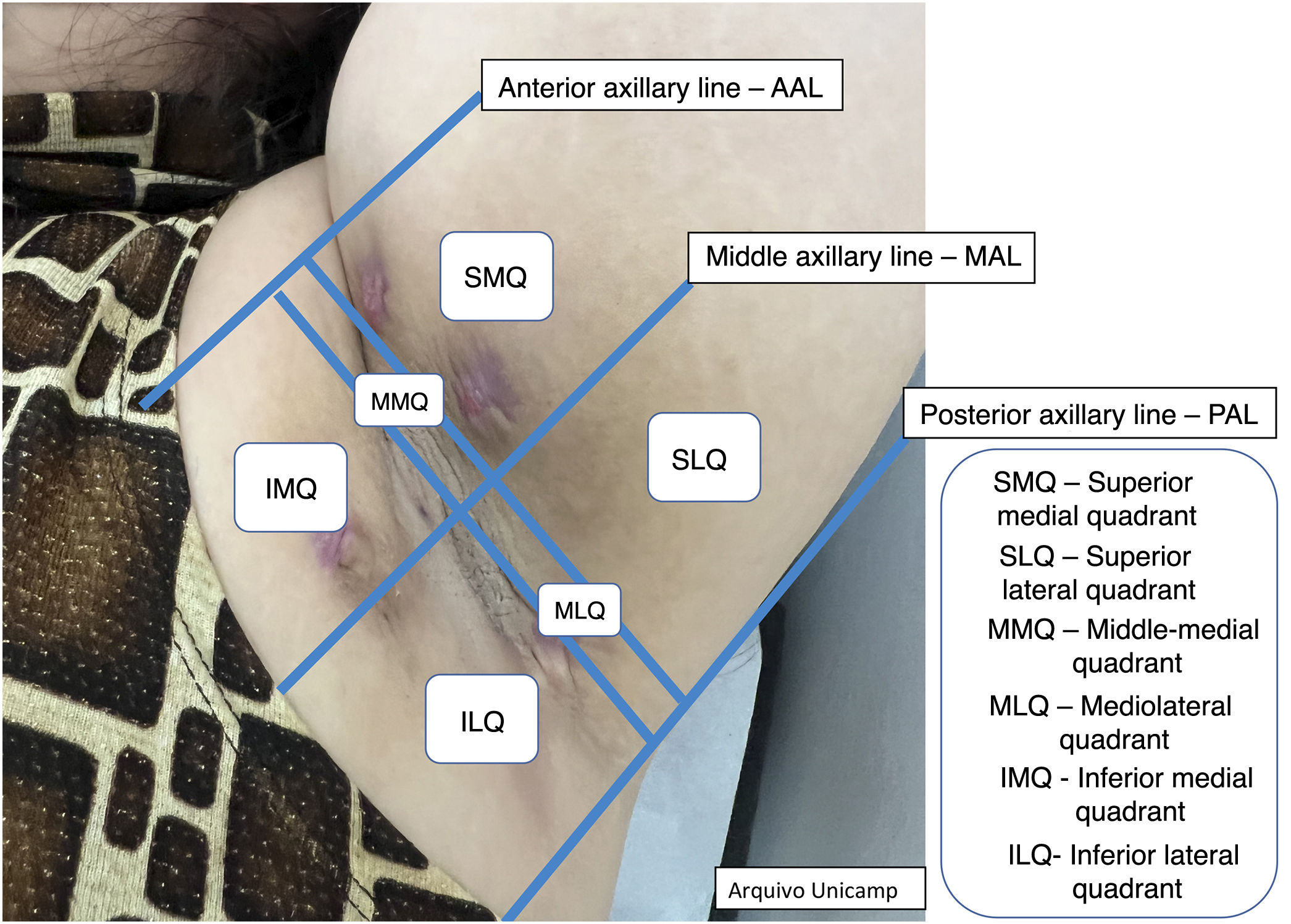
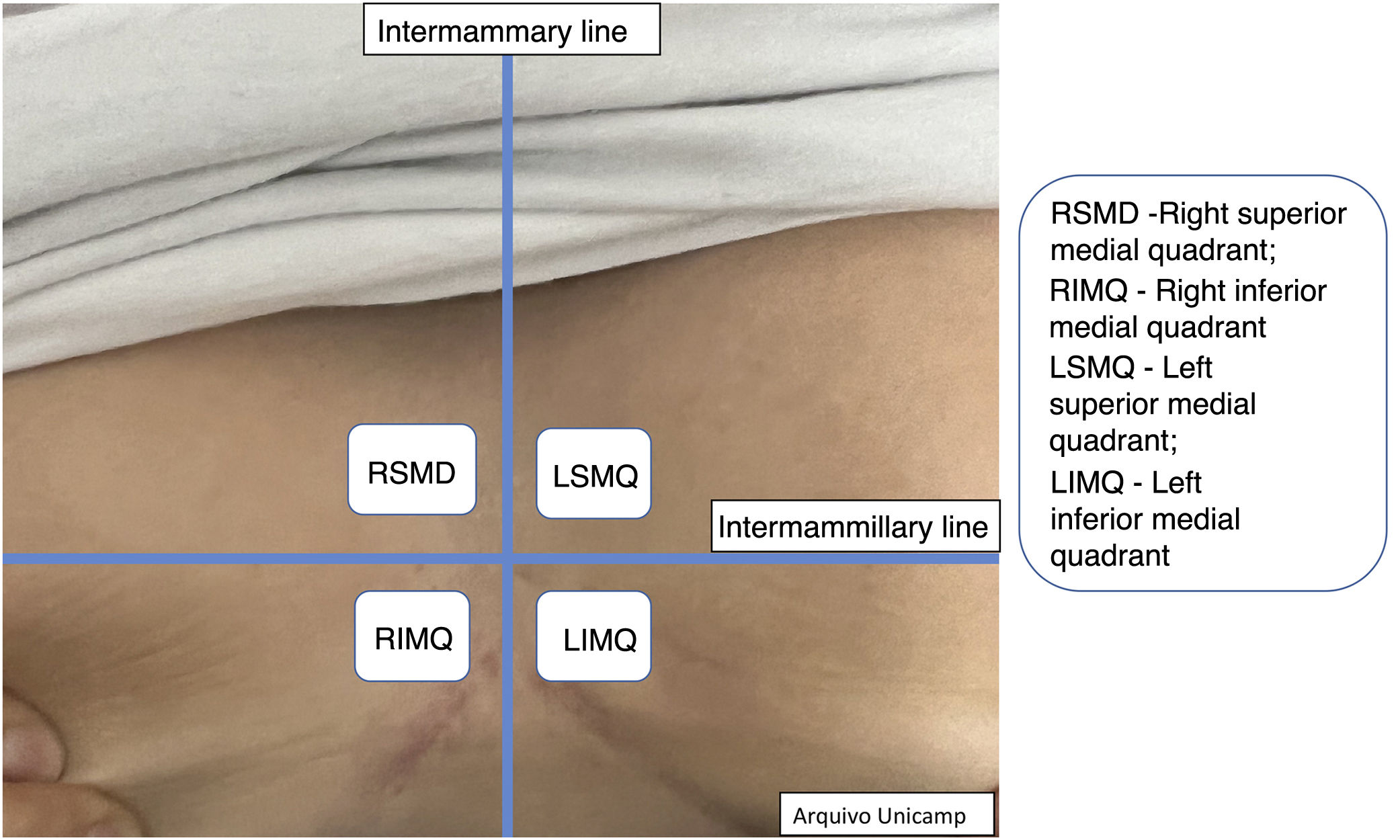
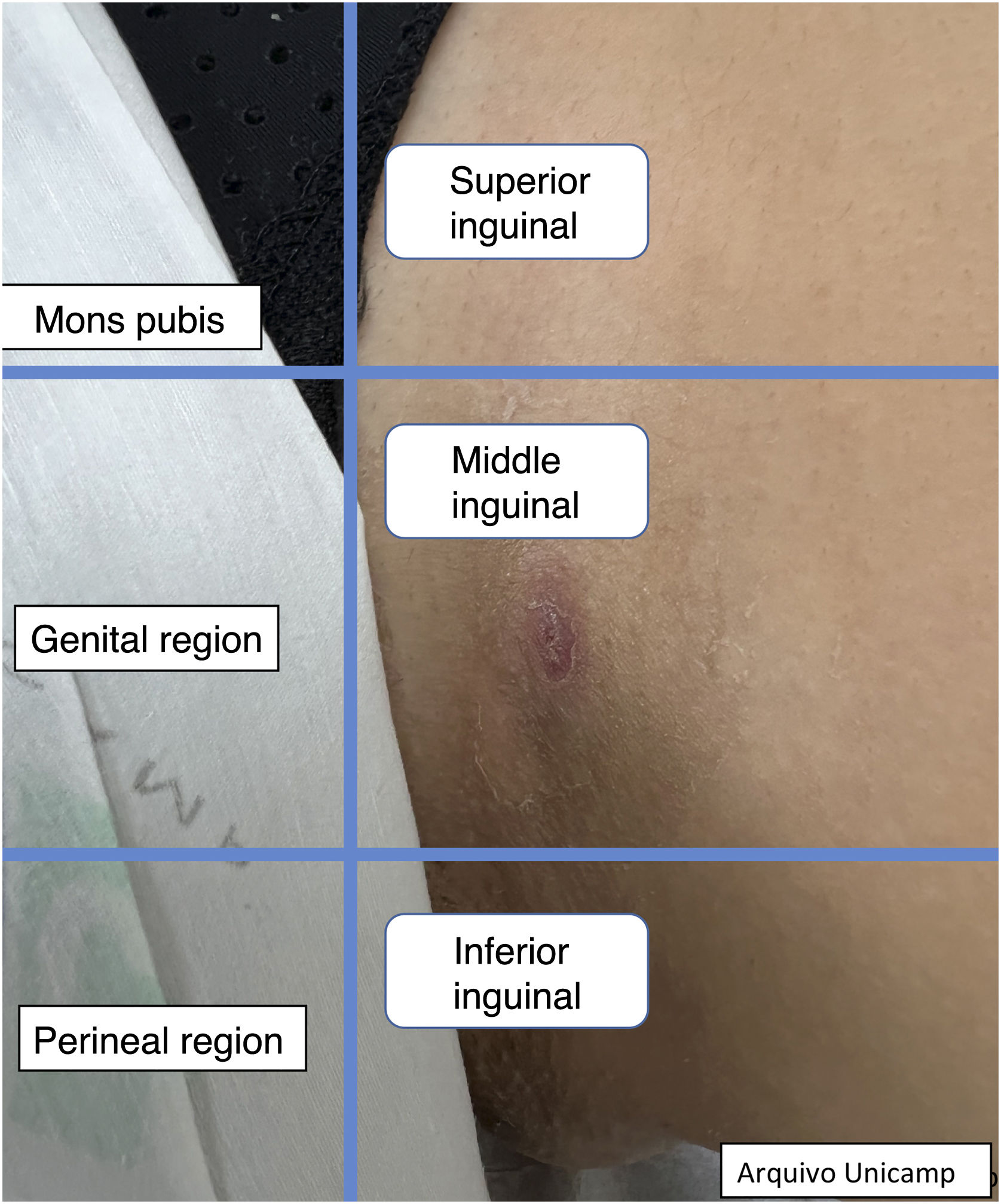
Além disso, descrever a localização exata de cada lesão pode ser desafiador em virtude da quantidade de lesões. Desse modo, os autores sugerem a classificação em quadrantes das áreas anatômicas Quadrantes Ultrassonográficos na Hidradenite Supurativa (QUHS) para auxiliar na descrição do laudo (figs. 2‐4). Essa classificação foi pensada utilizando reparos anatômicos como a linha axilar anterior, média e posterior, para formação dos quadrantes. Também é possível incorporar a descrição das lesões em “horas” e terços externo, médio e interno (para cada quadrante). Por exemplo, na figura 2 há uma lesão no quadrante superior medial da axila esquerda, às 12 horas, no terço interno. Desse modo, é possível localizar as lesões de maneira mais precisa.
Classificação das áreas anatômicas QUHSEstruturas ultrassonográficasOs achados ultrassonográficos já descritos na literatura são:11,13,16
1. Dilatação dos folículos pilosos.
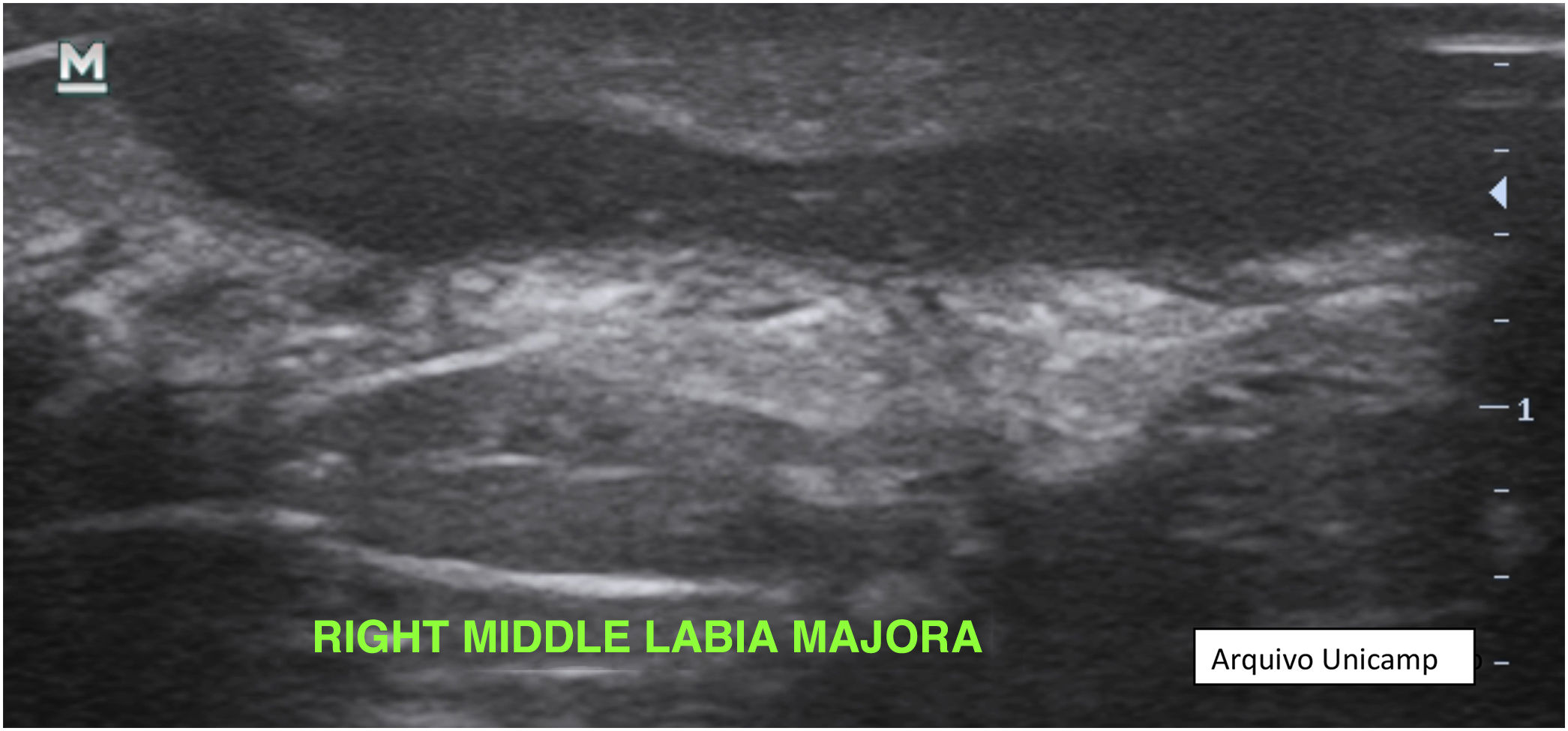
2. Alterações de espessura e ecogenicidade da derme (fig. 5).
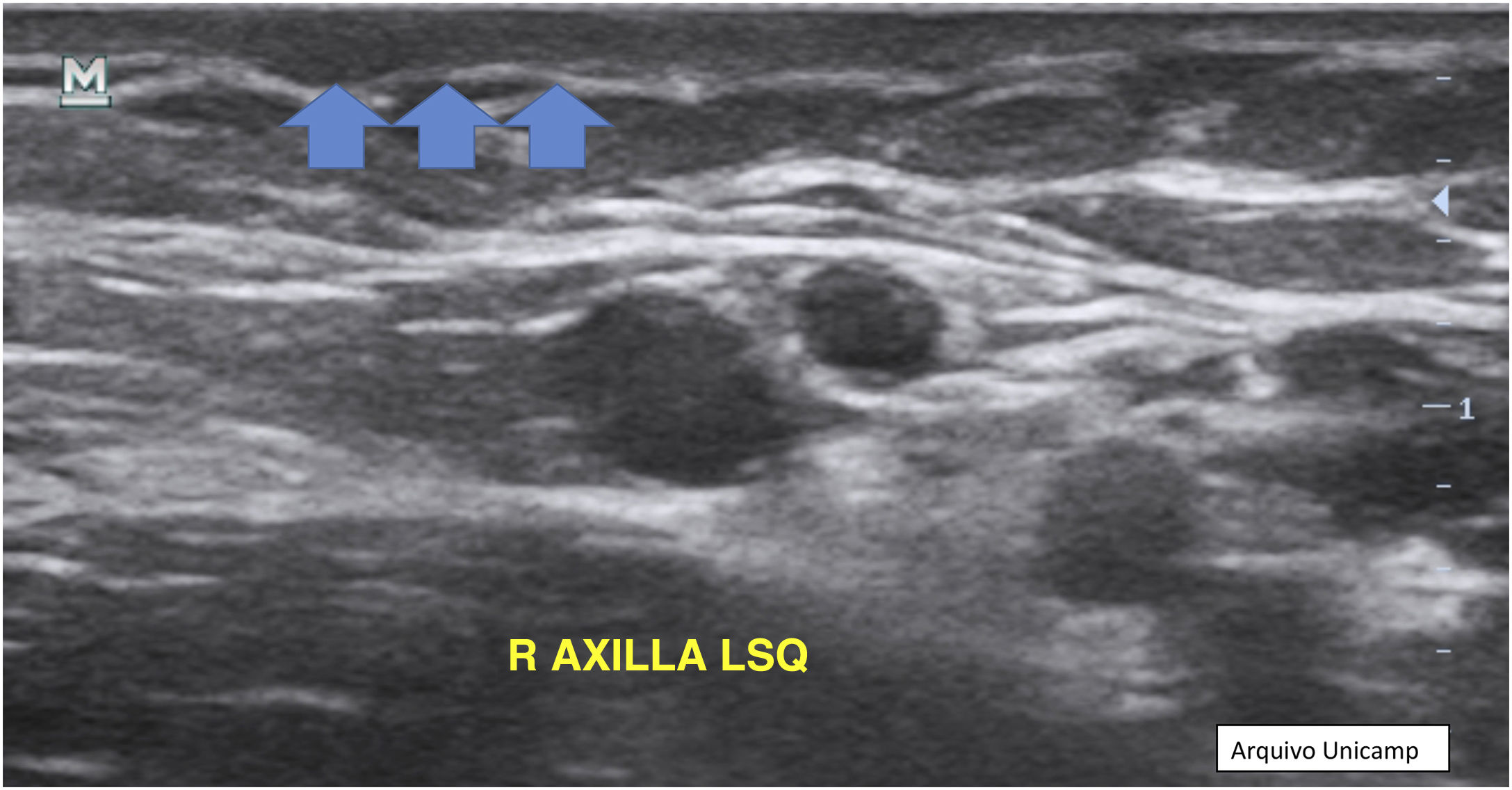
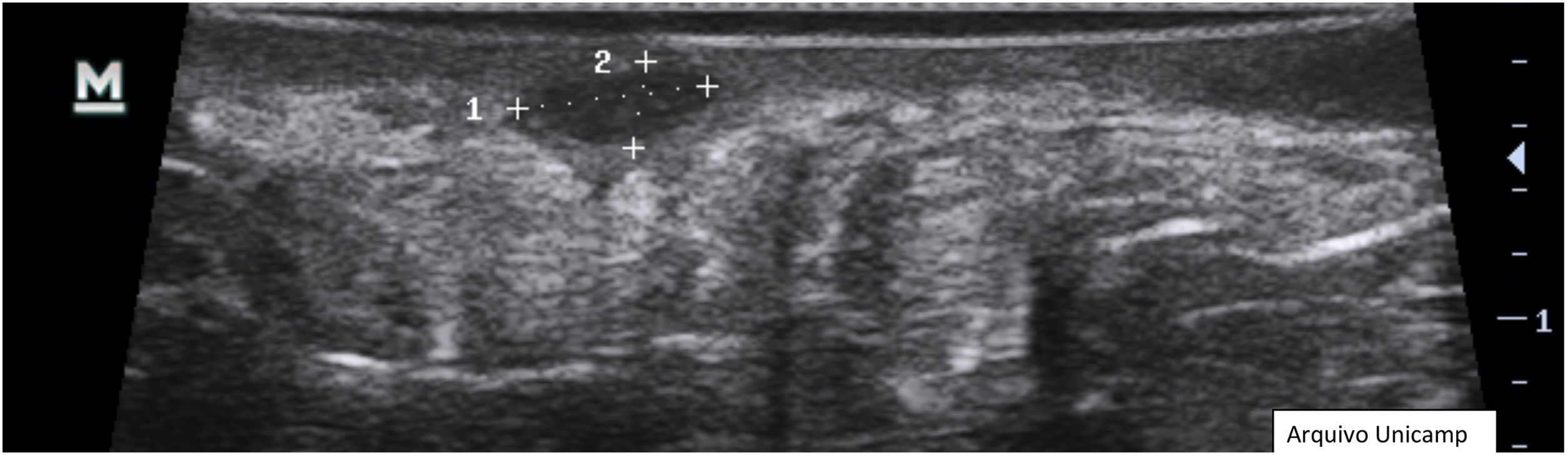
3. Pseudocistos dérmicos anecoicos ou hipoecoicos – estruturas redondas ou ovais hipoecoicas e anecoicas na derme e/ou estrutura hipodérmica com <1cm, podendo corresponder a nódulos ou abscessos, clinicamente (fig. 6).
4. Coleções fluidas anecoicas com ecos (debris) – fluido dérmico hipoecoico ou anecoico e/ou estrutura hipodérmica em saco conectada à base do folículo piloso aumentado, correspondendo clinicamente a abscesso ou fístula (fig. 7).
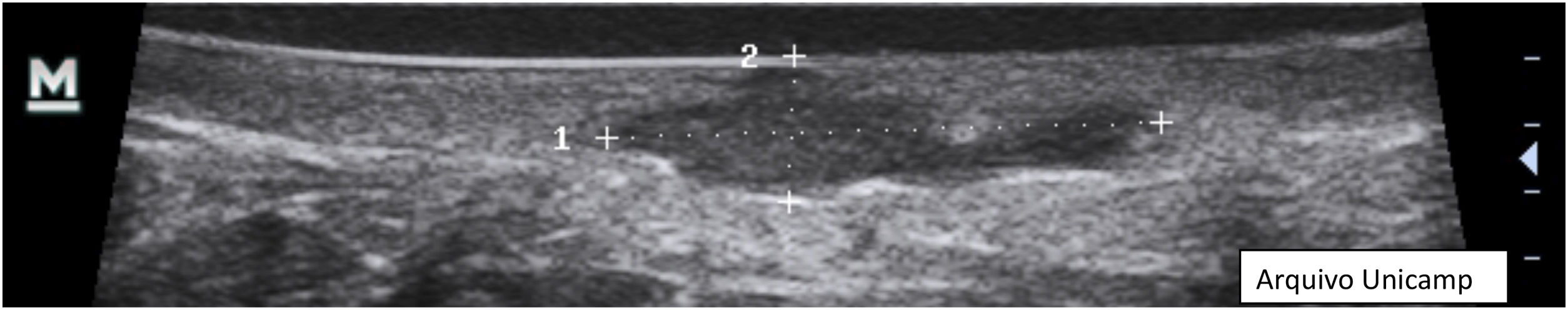
5. Fístula/tratos fistulosos hipoecoicos na derme e subcutâneo – estrutura em banda hipoecoica ou anecoica dérmica ou hipodérmica conectada à base de um folículo piloso aumentado (fig. 8).
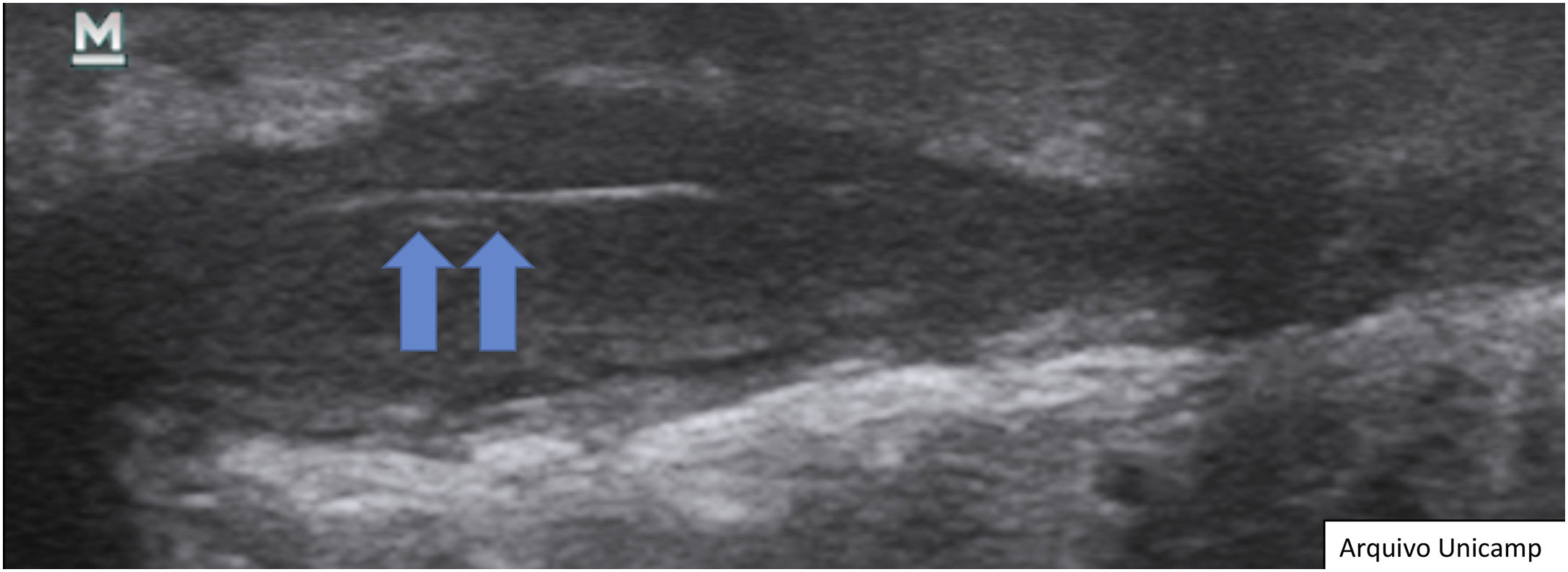
Mais recentemente, um consenso internacional de experts validou, além das lesões acima citadas, os hair tracts, ou fragmentos de pelos, com aparência trilamelar, bilaminar ou monolaminar, com padrão linear hiperecoico (fig. 9).9,13
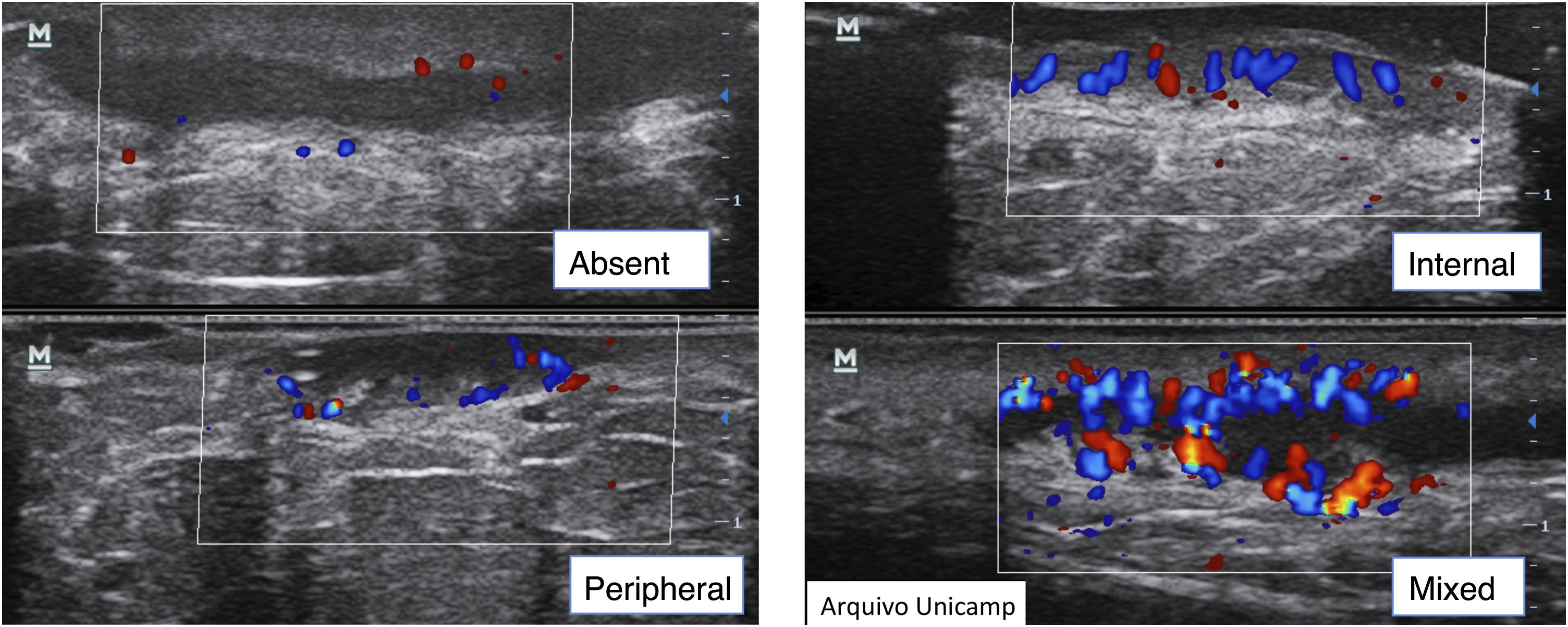
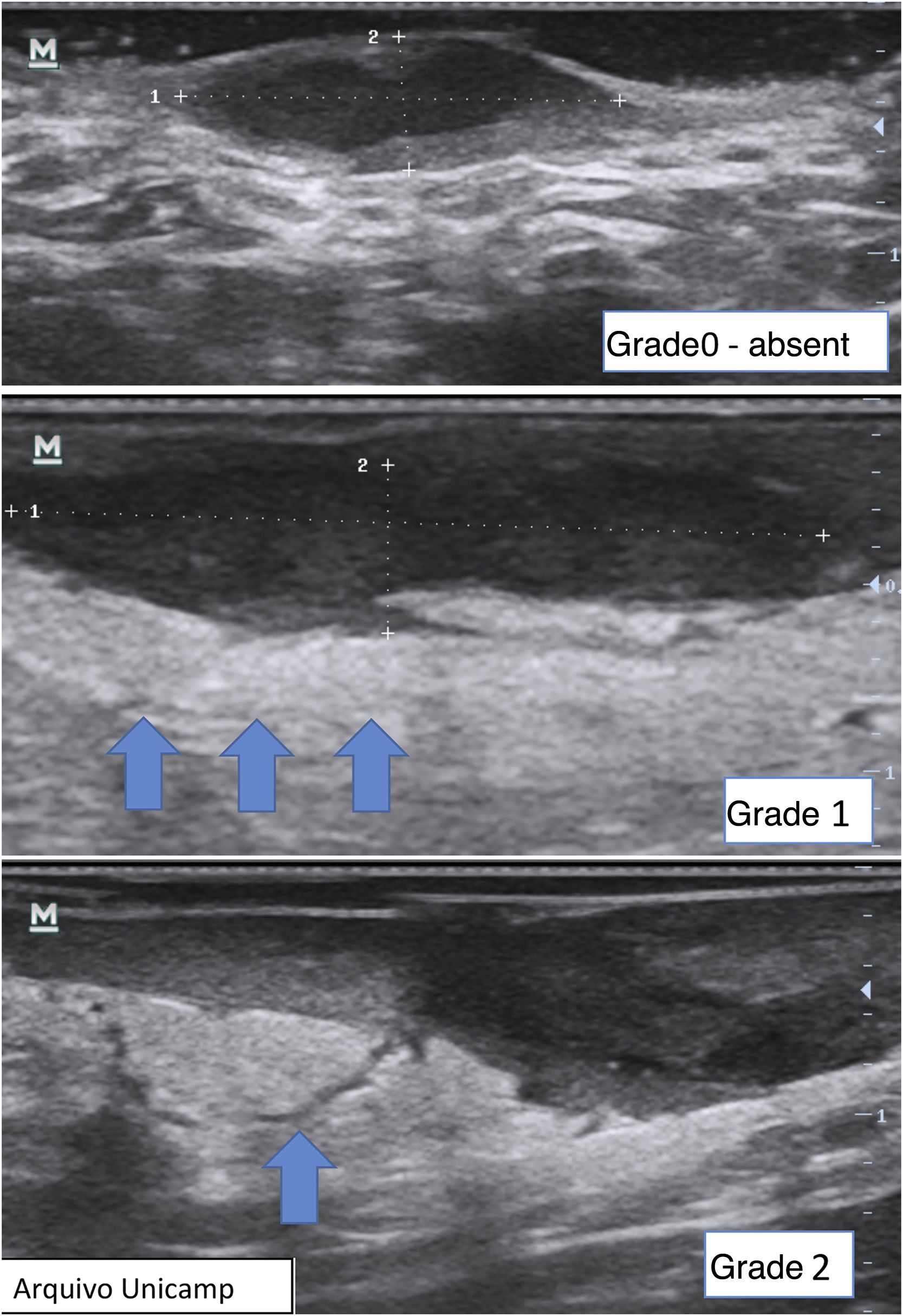
Avaliações complementaresA avaliação da vascularização com o Doppler propicia uma avaliação objetiva do grau de inflamação e atividade da doença. Pode ser graduado como ausente, periférico, interno ou mista (fig. 10).15,22,23,25
Também é possível graduar a intensidade da vascularização22 como alta, se múltiplos sinais; moderada, se alguns sinais de fluxo; mínima, se alguns pontos; e ausente. Nódulos e abscessos apresentam padrão periférico; fístulas simples, padrão periférico e misto; e fístulas complexas, padrão misto. Nódulos mostram intensidade moderada a baixa,20 e abscessos e fístulas mostram alto a moderado grau de vascularização.13,22 Conforme a doença vai se tornando crônica, a vascularização muda de periférico para misto.22
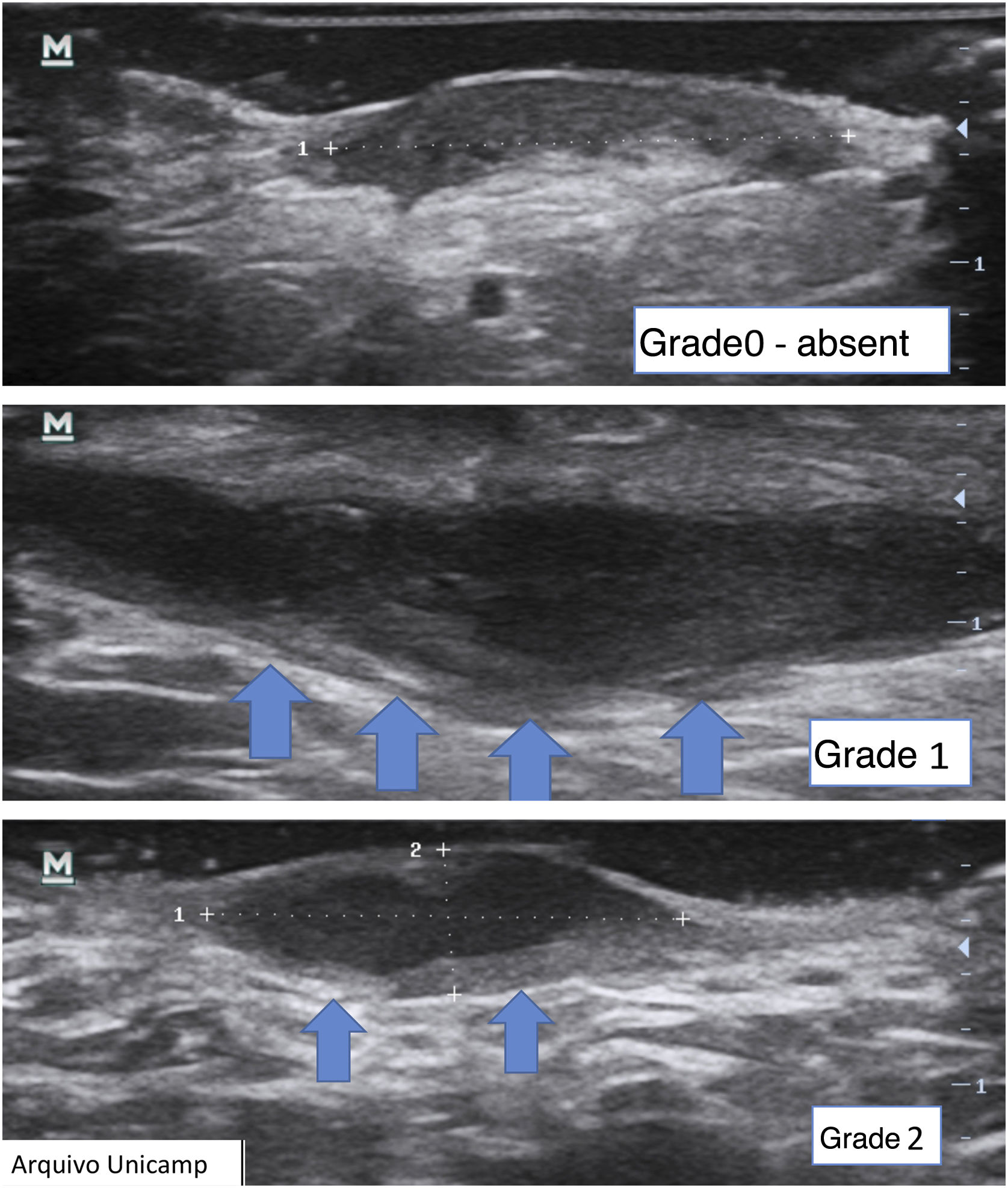
Outra avaliação complementar importante é a graduação da fibrose (fig. 11),16 que pode se apresentar como ausente (grau 0), como banda hipoecoica fina periférica com padrão fibrilar (grau 1) e banda hipoecoica espessa, periférica, com padrão fibrilar que invade o lúmen da fístula e produz um halo hipoecoico visível na transversal (grau 2).
Uma fístula com maior grau de fibrose, é crônica e de tratamento cirúrgico.
Por fim, também é possível observar e graduar o edema perilesional, que se correlaciona diretamente com inflamação e sintomas associados, como dor (fig. 12).23,25 Pode ser ausente (grau 0), hiperecogenicidade hipodérmica (grau 1) ou hiperecogenicidade hipodérmica e fluido anecoico entre os lóbulos de gordura da hipoderme (grau 2).
Outro achado possível são os linfonodos reacionais que apresentam formato elíptico, bem definido com espessamento da cortical, hipoecoica, e a medula hiperecoica na parte central (fig. 13).17,22,28 Em geral, tem 1cm de diâmetro e ao Doppler há vasos hilares no centro ou em uma das bordas.10,17,24
Ultrassom no ato cirúrgicoDeterminação da margem no intraoperatório com exame ultrassonográfico pode evitar recorrência. A técnica para determinar a margem cirúrgica ultrassonográfica envolve determinar a margem clínica com 0,5cm de margem da lesão e explorar transversalmente as bordas marcadas com o US. Então, aumentar a área a ser excisada se houver presença de lesões subclínicas, repetindo o processo até não haver mais lesões.25
Registro das informações no prontuário17Incluir no registro do prontuário o tipo de lesão, localização anatômica (figs. 2‐4), diâmetro, vascularização, estruturas ao redor que sejam relevantes e atividade inflamatória por meio do Doppler e grau de edema.
Cuidados com o aparelho17Como as lesões de HS podem ser drenantes, recomenda‐se utilizar capas de plástico para o exame, sem prejuízo importante das imagens. Após cada paciente, limpar os probes com solução alcoólica.
Limitações do uso do ultrassomApesar das diversas vantagens, os aparelhos de US disponíveis não permitem reconhecer lesões menores que 0,1mm, não mostram pigmento ou lesões apenas epidérmicas,8,17 ambos não impactando na avaliação da HS.
DiscussãoO uso de US dermatológico nos atendimentos dos pacientes com HS torna possível identificar com maior acurácia os tipos de lesões que o paciente apresenta no momento do exame.14 Comparações entre índices clínicos e ultrassonográficos9 demonstraram que a propedêutica clínica, com frequência, subestima a gravidade dos pacientes, o que impacta o planejamento terapêutico. O US possibilita, também, a avaliação objetiva de resposta ao tratamento por meio do Doppler,22 planejamento adequado de tratamento de fístulas de acordo com sua característica5 e planejamento cirúrgico mais preciso com menor recidiva.25
O paciente com HS lida com as exacerbações agudas (flares) além das sequelas de lesões prévias. Como os pacientes demoram, em média, 7,2 anos29 para terem o diagnóstico, as múltiplas lesões ativas e inativas, além da fibrose, dificultam a avaliação precisa da lesão. Os nódulos, abscessos e os diferentes tipos de fístulas requerem diferentes intervenções terapêuticas. Fístulas superficiais podem ser tratadas com deroofing, enquanto as mais profundas devem ser tratadas com exérese cirúrgica convencional.5
Na literatura brasileira não há protocolo que traga orientações quanto ao uso do US na HS. Este protocolo utilizou as principais evidências da literatura, abrangendo todos os achados da HS, com o objetivo de melhorar a assistência a esses pacientes. É possível que futuras terapêuticas sejam guiadas de acordo com os achados ultrassonográficos, com previsão de início e resposta ao tratamento de acordo com o seguimento com o aparelho.25
ConclusãoA avaliação completa da anatomia e grau de inflamação de maneira não invasiva e interativa, ao vivo, dos pacientes com HS é proporcionada pelo exame ultrassonográfico dermatológico, em comparação com o exame clínico. Este protocolo permite guiar seu uso nos atendimentos dos pacientes com HS, para melhorar o seguimento e o tratamento desses pacientes.
Suporte financeiroNenhum.
Contribuição dos autoresAriany Tomaz de Aquino Saran Denofre: Concepção e o desenho do estudo; levantamento dos dados, ou análise e interpretação dos dados; redação do artigo; obtenção, análise e interpretação dos dados; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; revisão crítica da literatura.
Carolina Meloni Stecca: Obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Juliana Yumi Massuda Serrano: Obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Thais Helena Buffo: Obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Rachel Polo Dertkigil: Obtenção, análise e interpretação dos dados; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados.
Renata Ferreira Magalhães: Concepção e o desenho do estudo; revisão crítica do conteúdo intelectual importante; participação efetiva na orientação da pesquisa; participação intelectual em conduta propedêutica e/ou terapêutica de casos estudados; aprovação final da versão final do manuscrito.
Conflito de interessesNenhum.
Como citar este artigo: Denofre ATAS, Stecca CM, Serrano JYM, Buffo TH, Dertkigil RP, Magalhães RF. Doppler ultrasound protocol for use in patients with hidradenitis suppurativa. An Bras Dermatol. 2024;99:670–9.
Trabalho realizado na Universidade Estadual de Campinas, Campinas, SP, Brasil.