A amiloidose sistêmica secundária à artrite psoriásica é rara; os dados publicados são baseados principalmente em relatos de casos e estão associados ao aumento da mortalidade. Apresentamos um paciente com artrite psoriásica de longa data e sialadenite crônica, com resposta inadequada à terapia. O diagnóstico de amiloidose secundária foi realizado por biópsias de lesões cutâneas genitais. Embora muito raro, é importante que os dermatologistas e clínicos gerais considerem a possibilidade de amiloidose em pacientes com doenças inflamatórias crônicas, uma vez que podemos interferir precocemente e melhorar o prognóstico dessa condição.
A amiloidose sistêmica é uma doença caracterizada pela deposição extracelular de fibrilas insolúveis formadas por uma proteína precursora solúvel.1–3 Essa fibrila tem uma afinidade pelo corante vermelho do Congo, que mostra uma característica birrefringência verde quando vista sob luz polarizada.1–3 Quatro tipos de amiloidose sistêmica são observadas com mais frequência: AL (causada por discrasia clonal das células plasmáticas), AA (causada por condições inflamatórias), ATTR (causada por mutações da proteína precursora transtirretina) e amiloidose Ab2M (causada por insuficiência renal terminal).1–3
A amiloidose tipo AA é causada por inflamação de longa data, como artrite, doença inflamatória intestinal e infecções crônicas.3 O precursor desse tipo é a proteína amiloide sérica da apolipoproteína A (SAA), um reagente de fase aguda.2 Doença renal, neuropatia autonômica, envolvimento intestinal, esplenomegalia, hepatomegalia, bócio e cardiomiopatia são os sinais mais comuns dessa forma de amiloidose.1–3 O envolvimento oral já havia sido relatado, enquanto lesões cutâneas não são comuns.4
A amiloidose tipo AA que complica a artrite psoriásica é rara; os dados publicados são baseados principalmente em relatos de casos e estão associados ao aumento da mortalidade.5,6 O diagnóstico precoce da amiloidose sistêmica é geralmente realizado por uma biópsia de aspiração de gordura subcutânea abdominal. No entanto, nos casos de artrite psoriásica, o diagnóstico geralmente parece ser tardio e acontece no estágio da doença renal, em decorrência da raridade da amiloidose nessa condição reumatológica.6
Apresentamos aqui um paciente com artrite psoriásica de longa data e sialadenite crônica, com resposta inadequada a múltiplas terapias. O diagnóstico de amiloidose secundária foi realizado por biópsias de lesões cutâneas genitais. Não havia sinais de insuficiência renal.
Relato do casoMulher branca, 55 anos de idade, procurou o ambulatório de dermatologia com queixa de lesões escurecidas nas axilas, vulva e região perineal havia três anos. A paciente apresentava artrite psoriásica e alterações típicas de psoríase ungueal (pittings e hiperceratose ungueal) desde os 11 anos de idade, com sequelas motoras significativas. Fazia uso de leflunomida e etanercepte havia nove anos, mas a artrite se tornou progressivamente pior. Apresentava, ainda, uveíte anterior bilateral recorrente havia sete anos, e xerostomia por sialadenite crônica por três anos.
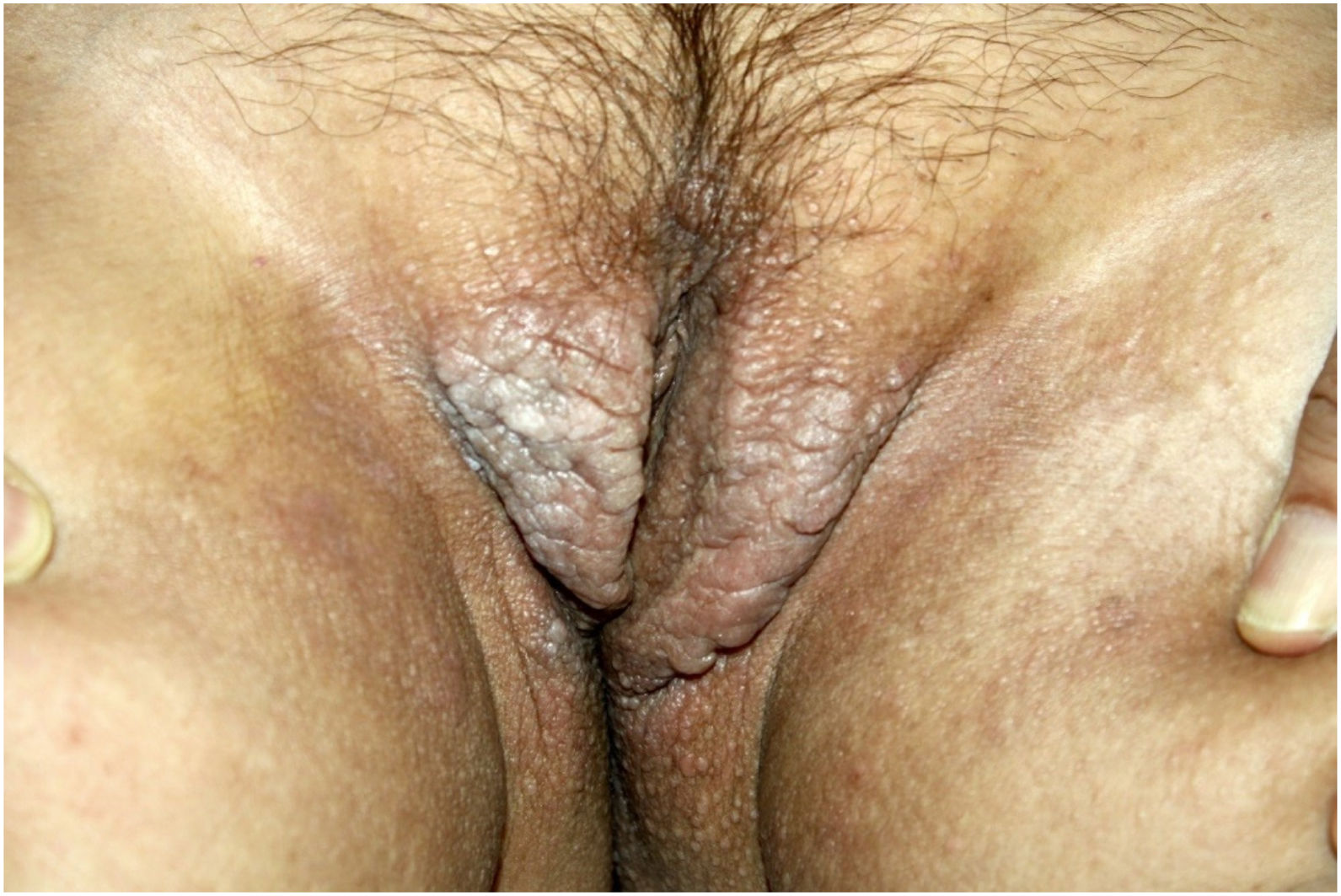
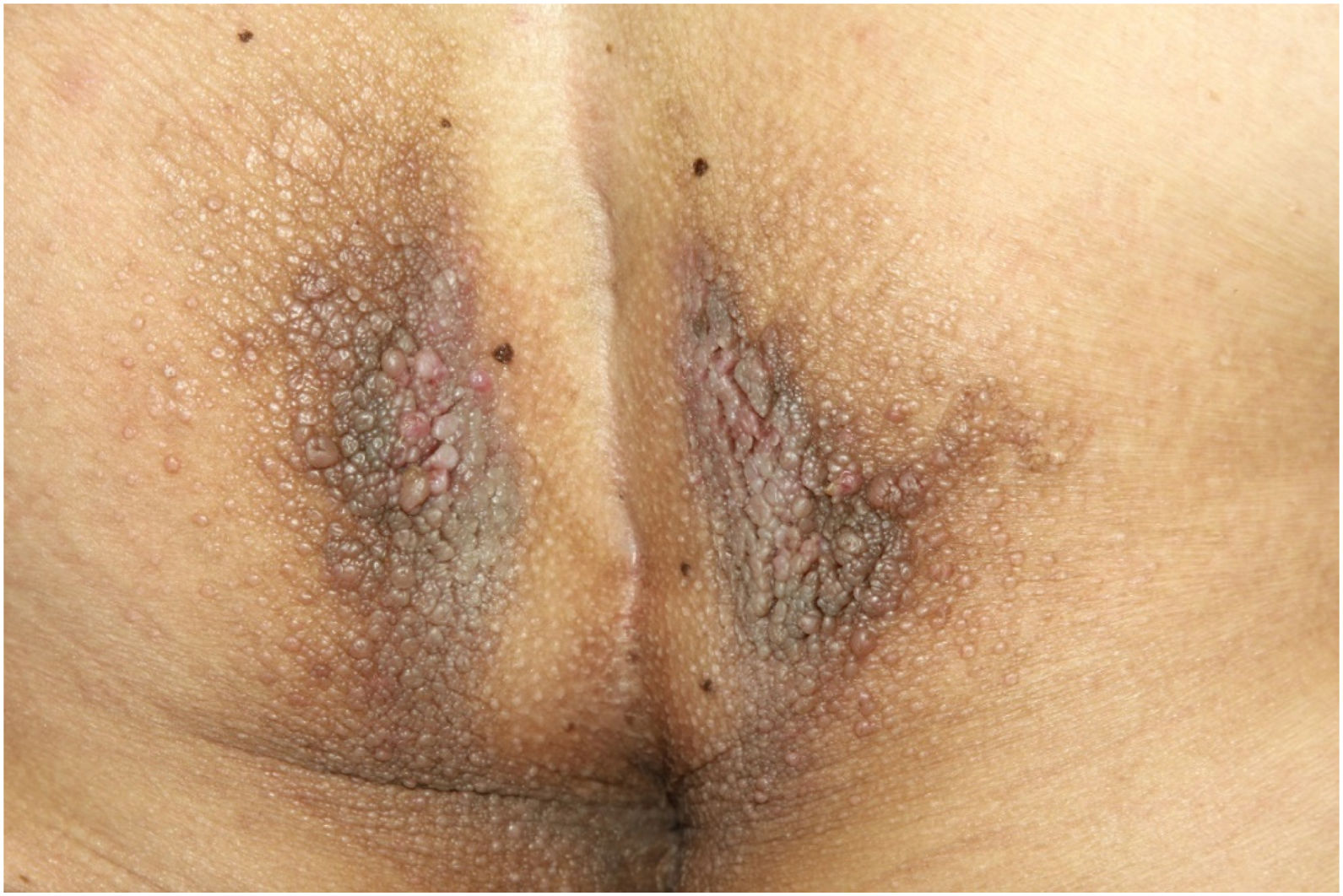
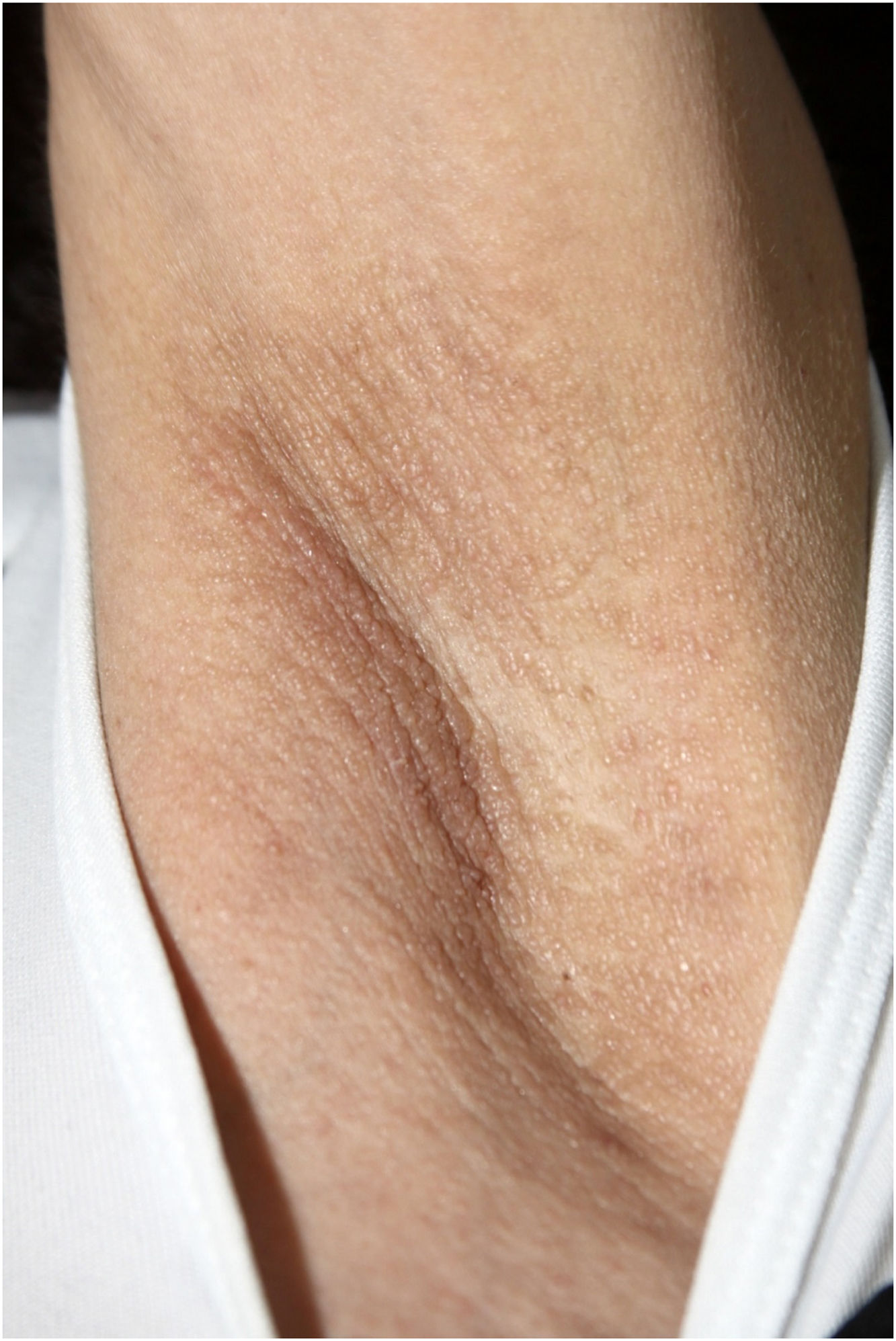
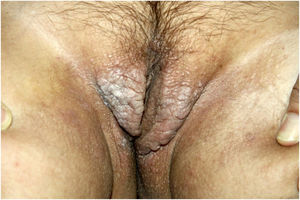
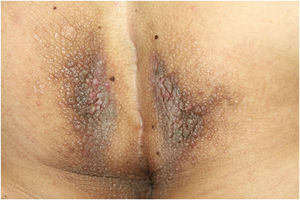
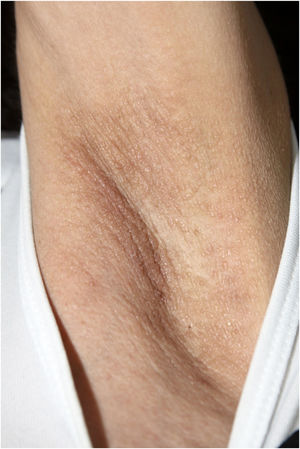
Ao exame físico, apresentava pápulas convergindo em placas acastanhadas infiltradas na área vulvar e perianal e nas axilas (figs. 1, 2 e 3). Ao exame articular, havia deformidade articular simétrica nas mãos.
Nos exames laboratoriais, a paciente apresentava anemia com hemoglobina de 10,7g/dL; proteínas séricas totais 7,1g/L; albumina sérica 3,1g/L; globulina sérica 4,0g/L; VHS 96mm/h. A eletroforese de proteína mostrou um aumento na gamaglobulina. As imunoglobulinas mostraram: IgG 1.808mg/dL; IgA 6,0mg/dL; IgM 84,3mg/dL. A coleta de urina durante 24 horas foi normal. As concentrações de creatinina, amilase sérica e lipase foram normais. A densitometria óssea evidenciou perda generalizada de densidade óssea.
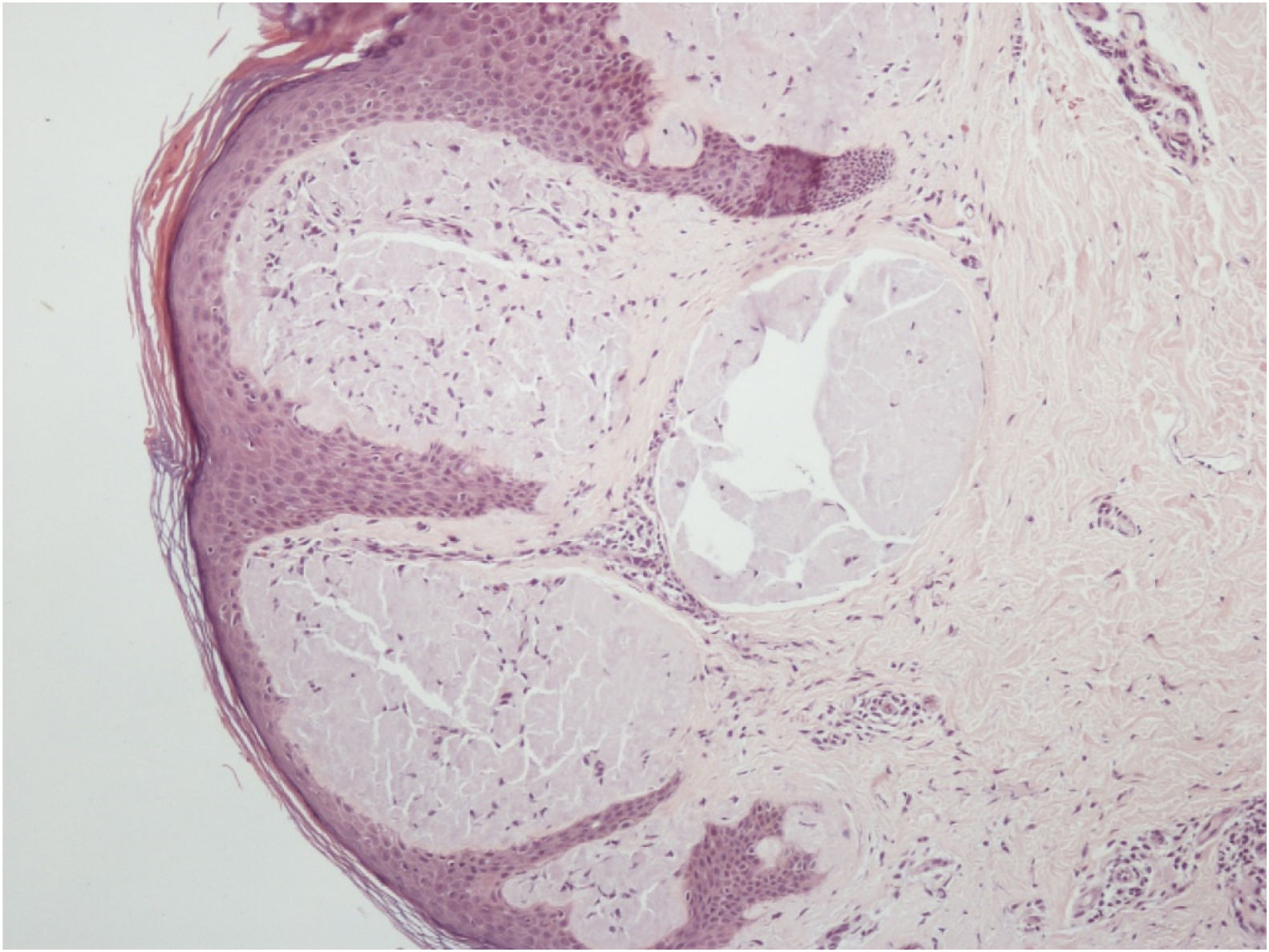
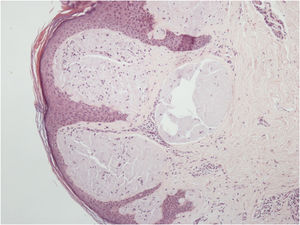
O exame histopatológico de uma pápula vulvar e glândula salivar demonstrou um depósito de substância hialina amorfa que corou positivamente com vermelho do Congo. Era birrefringente quando visto por luz polarizada, confirmando o diagnóstico de amiloidose sistêmica nos dois locais (figs. 4 e 5).
DiscussãoA amiloidose sistêmica tem uma incidência de cerca de oito por milhão de pessoas por ano.4 A amiloidose por AA é mais comum que as outras formas, o que pode ser justificado por sua associação com doenças infecciosas, principalmente tuberculose.3 No mundo ocidental, a amiloidose AA tornou‐se mais rara com o controle de infecções bacterianas. No entanto, outras condições inflamatórias crônicas substituíram as infecções como a causa mais comum.3
As lesões cutâneas, geralmente observadas na amiloidose sistêmica primária, são raras na forma secundária. Na revisão de literatura, encontramos alguns casos de envolvimento oral e cutâneo na amiloidose por AA.4,5
A etiopatogenia da amiloidose não é clara. As condições inflamatórias levam à expressão de citocinas, particularmente a interleucina 6 (IL‐6), que causa a superprodução de proteína SAA pelo fígado.3 A proteína SAA geralmente é degradada por enzimas derivadas de monócitos; portanto, na maioria dos casos, não leva à amiloidose. Desse modo, pacientes com amiloidose secundária apresentam um defeito enzimático e também apresentaram anormalidade estrutural geneticamente determinada na proteína SAA, causando resistência à degradação.4
O diagnóstico definitivo de amiloidose sistêmica é feito por biópsia e coloração com vermelho Congo, que exibe birrefringência verde‐maçã por microscopia de polarização.3 As amiloidoses cutâneas primárias não apresentam birrefringência verde‐maçã por microscopia de polarização.
A terapia da amiloidose AA visa reduzir a produção de SAA. Atualmente, os tratamentos disponíveis são corticosteroides, substâncias citostáticas e citocinas de anticorpos monoclonais (TNF e IL‐6).3,6–10 Nosso paciente desenvolveu amiloidose sistêmica secundária durante o tratamento da doença de base com etanercepte, o que mostra que a doença foi extremamente agressiva nesse caso. Portanto, o diagnóstico precoce foi essencial para evitar danos a outros órgãos.
Embora muito raro, é extremamente importante para os dermatologistas e os clínicos gerais considerarem a possibilidade de amiloidose sistêmica em pacientes com doenças inflamatórias crônicas, uma vez que podemos interferir precocemente e melhorar o prognóstico dessa condição.
Suporte financeiroNenhum.
Contribuição dos autoresBruno de Castro e Souza: Elaboração e redação do manuscrito; revisão crítica da literatura.
Camila Fátima Biancardi Gavioli: Obtenção, análise e interpretação de dados; elaboração e redação do manuscrito; revisão crítica da literatura.
Walmar Roncalli Pereira de Oliveira: Concepção e planejamento do estudo; elaboração e redação do manuscrito; revisão crítica da literatura; participação intelectual em conduta propedêutica e/ou terapêutica no caso estudado
Ricardo Romiti: Concepção e planejamento do estudo; elaboração e redação do manuscrito; revisão crítica da literatura; participação intelectual em conduta propedêutica e/ou terapêutica no caso estudado.
Conflito de interessesNenhum.
Como citar este artigo: Souza BC, Gavioli CFB, Oliveria WRP, Romiti R. Systemic amyloidosis manifestation in a patient with psoriatic arthritis. An Bras Dermatol. 2021;96:324–7.
Trabalho realizado no Departamento de Dermatologia, Universidade de São Paulo, São Paulo, SP, Brasil.